たとえば毎年ドックをしている、クーポン検診は2年ごとにすべて受けているなど、きちんきちんと検診をうけているのにその時には見つからず、結局自分でしこりに気が付いて見つかる乳がんがあります。それを中間期(検診と検診の中間)がんと呼びます。この中間期がんについて、このブログでも何度か述べてきました。
雨の乳がん学会総会 その2 中間期がん(検診と検診の間に見つかるがんという考え方)
検診を受けていれば大丈夫・・・なのか? さらに中間期がんについて
中間期がんは皆さんにとっては”検診の見落とし”として映ります。
乳がん検診の有効性に対する否定にもつながり、さらに医療そのものに対しても不信感を持つ原因にもなるでしょう。こうした皆さんの中に生じた疑惑は、医療行政にも影響を与え、結局検診なんてやっていても無駄だ、税金の無駄だ、という考えにつながります。中間期がんを無くすことは我々にとっても死活問題とも言えます。しかし決してなくなりません。
マンモグラフィ、乳腺超音波検査、これらを検診としてルーティンで施行している行政機関もあるでしょう。最近ではBRCA陽性症例では毎年のMRI検査を義務付けている施設もある。
しかし中間期がんはなくなっていません。
持っている道具、つまり検診の機器の性能が多少なりと改善したとしても、根本的に変わらないのであれば、検診の頻度を上げるしかありません。しかしそれも限界があるでしょう。毎月受ける、3か月に1回受ける・・・無理です。それはもう検診ではありません。1年に1回が乳がんに罹患したこともない、基本的に健康である皆さんにとって、生活の時間を割くことのできる限界ではないでしょうか。
だとすると中間期がんはなくならないでしょう。
それはこういうことから証明できます。
米国では、2年おきのマンモグラフィ検診を、毎年に変更したら、乳がんによる死亡をどれくらい下げることができるのか、調査されました。
検診を受けたことがない方が、乳がんで毎年亡くなっています。その数を100とします。
40歳から74歳まで2年おきにマンモグラフィ検診を施行します。するとその数は70までさがります。いえ、70までしか下がりません。
ではそれを40さいから74歳まで毎年に変更したとします。するとその数は0になるでしょうか?
いいえ、なりません。63に下がるだけです。63の方々は毎年マンモグラフィ検診を受けていても、受けていない方と同じく乳がんで亡くなってしまっています。
これは驚くべき数字です。
予算を倍に増やし、頻度を倍にしても、乳がんで亡くなる方は7%下がるだけなのです。もっといえば63%の方は検診を受けていてもいなくても、かわらず乳がんで亡くなってしまいます。
私はマンモグラフィ検診は、もともと皆さんの期待を10としても4、せいぜい5にしかならない検査とお話ししています。それはこういった結果によります。
検診に携わっている医師は、絶対に見落とさない、という覚悟のもと、日夜 勉強会、研究会と称してマンモグラフィの読影の研鑽に励んでいます。私もその一人ではあるのですが、こうして名人芸の域に達した読影医の先生がどれほど大量に出現したとしても、おそらく中間期がんは目に見えては減らないでしょう。それはこのマンモグラフィというモダリティがそもそもすべての乳がんが発見できる検査方法、検査機器ではないことがもう明らかなのではないか、と考えられるからです。中間期がんを無くすという課題は、見落としを防ぐ、という方向での努力では解決しないことはもはや明らかだと思います。(もちろん現状こうした努力を否定しているのではありませんよ。)
もしこの検診を受けながらも乳がんで亡くなってしまう63%の方々が、日常でしっかり自分で自己チェックされていたとしたら、中間期がんとして見つかった可能性があります。ただ、それが早期発見であったかどうかはこの資料からはわかりません。もちろん私はきちんとした方法で、正しく努力すれば自己チェックで早期発見は可能だと考えているからこそ、本を出したわけなのですが…。

さて この中間期がんですが、検診で発見される乳がんよりも予後が悪いことが明らかになっています。
高濃度乳腺に発生する乳がんは、中間期がんとなりやすいことはすでに述べました。
高濃度乳腺は出産経験のない方によく見られ、また20代、30代の若年者のほとんどが高濃度乳腺です。そうしたことを踏まえれば、中間期がんの予後が不良であることが多いことは理解ができます。
最新のJAMA Oncology に掲載された研究によると、何十年にもわたって年齢に基づいたマンモグラフィー検査が行われてきたにもかかわらず、スウェーデンの女性で発見された乳がんの30% が、驚くべきことに予定された検診の間に発見されていないことがわかっています。
これらの中間期がんを早期に発見するために、その女性個人ごとに個別化されたリスクに基づく検診戦略へ移行するべきではないか、という考え方が出てきています。
中間期がんは、定期検診と定期検診の間隙をぬって発見され、診断される乳がんです。マンモグラフィー検診は、乳がんを早期に発見し、死亡率を確実に低下させます。しかし定期検診で乳がんが発見されたとしても、乳がんの自然史を考えればたとえば2年前の検診の際には乳がんがまったく存在しなかったということは考えられず、残念ながらその前回、前々回の検診では多くの乳がんを見逃していたことは確実です。
高濃度乳腺、不均一高濃度乳腺と呼ばれる密度が高い乳房は、それだけで乳がんのリスクを高め、腫瘍を見えにくくしてマンモグラムの読影を複雑にするため、マンモグラフィーによる検診の精度を下げてしまいます。中間期がんの発生率についていまだ十分に調査されたとは言えませんが、画像技術、放射線科医の解釈、乳房密度などの患者固有の特性などの要因により、存在している乳がんがマンモグラフィ検診で検出されないことは実は珍しくはないのです。
先にも述べましたが、中間期がんは現状の医療レベルでは避けられません。しかしたとえば乳房密度がマンモグラフィに与える影響について、患者さんも医療提供者事態も理解が不足していることにより、中間期がんが発生するたび、検診への不信と、2 年ごとのスクリーニングの有効性についての疑問が生じてしまっています。
1989年から2020年の間にストックホルムのマンモグラフィ検診を受けたスウェーデン生まれの女性を対象に、人口ベースのコホート研究が実施されました。これらの40歳から74歳の女性は、18か月から24か月ごとにマンモグラフィ検診を受けていました。この研究では、中間期がんとしての乳がんと、検診で発見された乳がんを調査し、次にすべての乳がん症例を分析してリスク要因の推定しました。
この研究結果から、29,049 人の女性 (5.5%) が乳がんと診断され、そのうち 10,631 人 (2%) がスクリーニングで発見されたがん、4,369 人 (0.8%) が中間期がんとして診断されました。
中間期がんは、浸潤性、腫瘍が大きい、リンパ節転移がある、組織学的な異型度が高い、Ki-67 増殖指数が高いなどの傾向が見られ、エストロゲン受容体 (ER) 陰性、プロゲステロン受容体陰性、HER2陽性である割合も高いという結果でした。
乳がんと診断された患者さんの約 30% が中間期がんとして発症しました。この割合は患者の年齢が上がるにつれて減少していました。
中間期がんとして発見されるリスクが高い方は、初産年齢が高い、教育水準が高い、ホルモン補充療法 (HRT)を受けている、マンモグラフィが高濃度である、ことが関与していることがわかりました。
肥満とそれに関連する疾患は、検診で発見される乳がんのリスクを高めますが、中間期がんのリスクは低下していました。マンモグラフィの高濃度は、中間期がんのリスクを高めるのみならず、検診で発見されるがんなど、全ての乳がんのリスクと関連していました。
家族に乳がんの既往歴がある場合、中間期がんのリスクは 1.85 倍 (95% CI、1.72-1.99) 増加します。具体的には、中間期がんの家族歴があると HR は 2.92 倍(95% CI、2.39-3.55) に上昇し、スクリーニングでがんが発見された家族歴があると 1.70倍 (95% CI、1.44-2.01) に上昇します。
遺伝性乳がん卵巣がん 症候群(HBOC) の家族歴があると、中間期がんのリスクが大幅に増加します。
さらに、卵巣がん、大腸がん、前立腺がん、黒色腫、精巣がんの家族歴も、中間期がんのリスクを高めます。
中間期がんを発症した女性は、検診でがんが発見された女性と比較して、エストロゲンホルモンレセプター(ER)陰性がんを発症する確率が高く (22% 対 11%)、ER 陰性乳がんの家族歴があると、ER 陰性の中間期がんを発症するリスクが 3 倍になりました。
過去 30 年間、スウェーデンは中間期がんの割合を減らすことができず、研究者らは今回の検討により、中間期がんをより効果的に標的とできるリスク要因を特定しました。具体的には、乳腺密度が高く、ホルモン補充療法を受けている女性は中間期がんの見逃しが多く、その発生を減らすにはたとえば乳腺USを併用する、MRIを併用するなど、今までのマンモグラフィ検診だけにはとどまらない、検診感度の向上が必要でした。
先日 Youtubeを見ていて、恐ろしいことを述べている投稿に目が留まりました。
その内容というのは、
1 米国では40歳以下のマンモグラフィ検査は”禁止”されており、施行すれば逮捕される。
2 それくらい被ばく量の多い検査であり、大変危険な検査である。
3 最近になって乳がんが異常に増加している原因、それはマンモグラフィ検診の普及によるものなのだ。
こんな恐ろしいことをいう方がいるのか、と正直震えました。
全て”うそ”です。
まず私のブログを読んでおられる方であれば1については理解できると思います。
40歳以下(未満ですが)に施行しない、75歳以上に施行しないのは、「施行による死亡率の減少効果が認められなかったから」です。つまりやっても意味がないからしないのであって、禁止もされていなければ、逮捕もされません。事実、米国では25歳以上の女性には、乳がんのリスク評価を行い、必要であれば施行する制度ができています。被ばくが問題ではない、とは言いませんが、被ばくというデメリットと(というよりもコストや時間、乳がんでもないのに乳がんの疑いとされて精査をされる偽陽性の存在などのデメリットを強調していますが)、乳がん死の減少というメリットのバランスが40歳以下では取れていないのでしない、ということなのです。これについては何度もここで触れてきました。
米国予防サービスタスクフォース(USPSTF)が乳癌検診に関する新しい草案勧告を発表しました。
最近、医師がYoutuberとしてSNSに参戦し、その専門知識を使ってさまざまなコンテンツをアップロードしていますが、さすがに自分の医師免許をアップロードしているところは見たことがありません。そのYoutuberがコンテンツの中で自身が医療に携わっていると言っているだけです。証明はされていません。さすがに偽医師はいないでしょうが…
Youtubeは規制がほぼなく、コンプライアンスが既存のメディアに比べて緩いことが魅力でもありますが、少なくとも医療に関することを、資格のない方が一般の方に影響を及ぼす形で発信していることには問題があるように思います。特にこうしたSNSコンテンツではインパクトがないと再生してもらえないため、サムネと言われる”表紙”で衝撃的な内容を書いておいて、中身を見ると違うことを言っていることもよくあります。今回はしかしその通りの内容だったので驚きました。ほぼすべてうそを本当らしく事実と絡めながら述べていました。
2のマンモグラフィの被ばく量について改めて解説します。
1. マンモグラフィ検査: 被ばく量:0.1~0.5 mSv(ミリシーベルトと読みます)
特徴:乳房に対するX線撮影で、低エネルギーのX線を使用。
乳がんの早期発見に有効。被ばく量は比較的少ない。
2. 胸部X線写真(一般撮影):被ばく量:0.02~0.1 mSv(通常は約 0.05 mSv)
特徴:肺や心臓の状態を評価するための一般的な検査。
被ばく量は非常に少なく、通常の生活で受ける自然放射線(年間約2.4 mSv)のごく一部。
3. CT検査
被ばく量:胸部CT:5~7 mSv
被ばく量:腹部CT:8~10 mSv
被ばく量:頭部CT:2~4 mSv
全身CT(フルボディスキャン):20~30 mSv
特徴:X線を用いた断層撮影で、詳細な画像を取得可能。
一般撮影より被ばく量が多いが、診断価値が高い。
4. PET検査(PET-CT):被ばく量:5~25 mSv(PET単体:約5 mSv、PET-CT:約10~25 mSv)
特徴:放射性薬剤(18F-FDG など)を体内に注射し、がんや炎症などを検出。
CTと組み合わせたPET-CTでは被ばく量が増加。
まとめ
胸部X線やマンモグラフィは被ばく量が少なく、安全性が高い。
CT検査は部位によるが、胸部・腹部CTは比較的高い被ばく量になる。
PET-CTは放射性薬剤とCTを併用するため、被ばく量が高くなる。
これでわかるように、マンモグラフィの被ばく量は決して高くありません。胸部X線と比較すれば高く感じますが、胸部X線検査は1枚で終わりです。受けたことがある方は知っていると思いますが、マンモグラフィでは右側で2枚、左側で2枚とることもあるので、その分高くなります。ただ当然乳腺だけにできるだけあたるように絞って行われているので、左右別々に取る必要があるのです。CTではそんなことはしませんよね。
ちなみにミリシーベルトという単位について少し解説します。
ミリの部分は1mシーベルトは、1シーベルトの千分の1という意味になります。
シーベルト(Sv)は、放射線が人体に与える影響(生物学的影響)を評価するための単位です。
1. 放射線の基本単位
放射線に関する単位には以下の3つがあります。
グレイ(Gy) は「1 kgの物質が何ジュールの放射線エネルギーを吸収したか」を示します。
シーベルト(Sv) は「放射線の種類と人体への影響を考慮した線量」です。
1 Gy = 1 Sv ではなく、放射線の種類によって異なります。
ベクレル(Bq) は「1秒間に何個の原子が崩壊し、放射線を出すか」を示す単位です。
このようにシーベルトは、人体への影響を評価するために使われ、以下の基準があります。
| 被ばく量(mSv) | 影響 |
|---|---|
| 0.05 | 胸部X線1回の被ばく |
| 1 |
年間の一般公衆の被ばく限度(人工放射線) |
| 2.4 | 世界の自然放射線の年間平均 |
| 10 | CT検査(腹部)の被ばく量 |
| 100 | がん発生リスクが増加する可能性があるレベル |
| 1000(1Sv) | 急性被ばくで一時的な白血球減少 |
| 4000(4Sv) | 50%の人が死亡する可能性(致死線量) |
このようにシーベルト(Sv)という単位は被ばくの影響を表す単位であり、1Sv浴びればその場で強い悪影響があります。治療で1Svも浴びることはあり得ないので、ミリつまりその1000分の1の単位で被ばく量を表します。マンモグラフィは高く見積もっても0.5mSvですから、生活しているだけで環境から浴びてしまう自然放射線量の1/5程度ということになります。私がみたYoutubeコンテンツでは胸部X線写真と比較していましたが、胸部X線検査は検診だけでなく、肺炎や気管支炎などの診断や、治療効果の判定にも使います。1週間で3-4回施行することもある。撮影する対象も違いますし、目的も違う。比較することが根本的におかしい。
大袈裟に見えるようにあえて被ばく量のもっとも少ない検査をもってきて、比較してみせているだけのように思いました。

最後に、「最近になって乳がんが異常に増加している原因、それはマンモグラフィ検診の普及によるものなのだ」の部分です。これが最も劇的で、逆説的で、そして都市伝説的で、目を引く文章になると思います。しかしこれが完全に嘘なのです。
まず乳がんが異常に増加しているのは、”最近”と書かれていますが、これはいつからのことを”最近”と言っているのでしょうか。
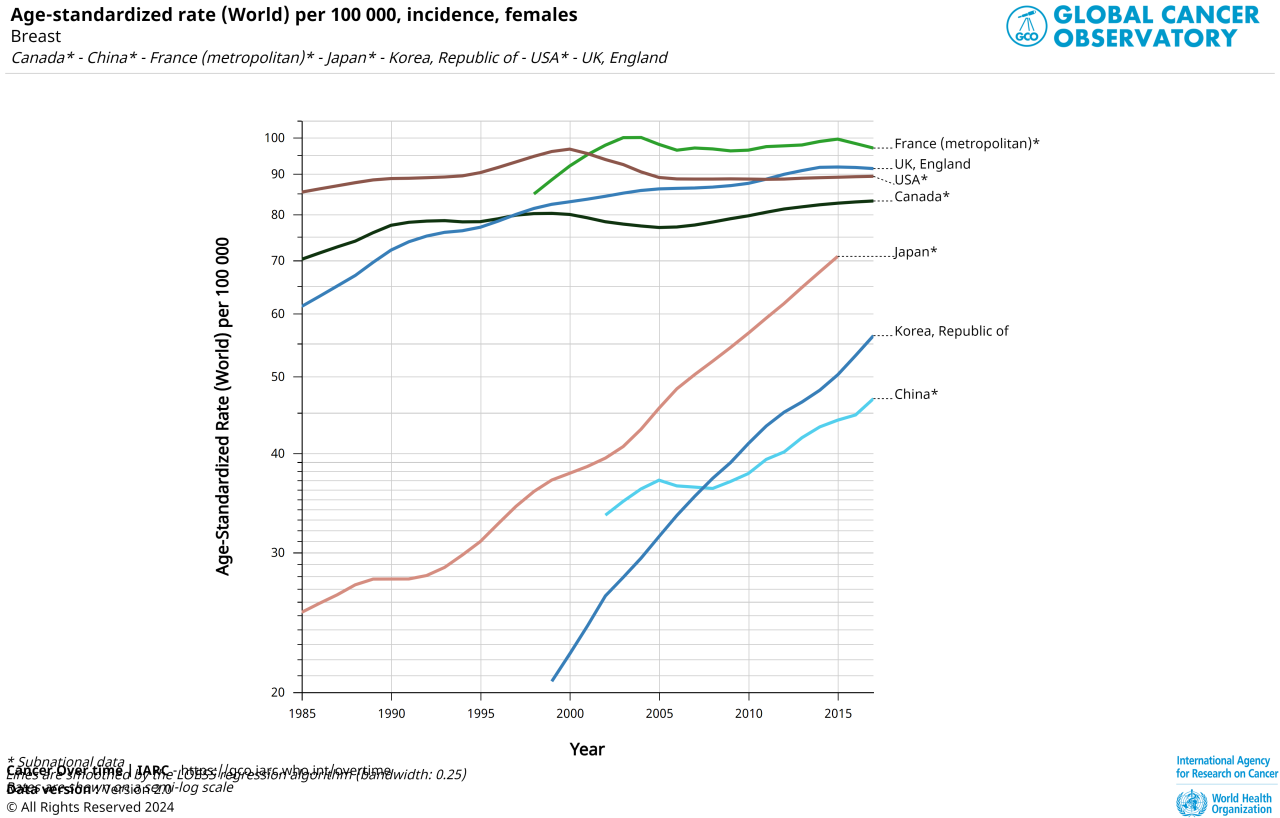
上記のグラフはWHOで公表されている人口10万人当たりの乳がんの罹患率の推移を示したグラフです。わが国の罹患率は下から3番目、急激に右肩上がりのオレンジ色ですが、ほぼずっと上昇傾向です。
上で固まっている中のえんじ色がアメリカ、濃緑がカナダです。
マンモグラフィ検診の日本での導入時期は1999年(本格導入)です。1980年代から試験的に導入されていましたが、正式な「対策型検診」として採用されたのは1999年です。2000年に厚生労働省が「乳がん検診指針」を改訂し、40歳以上の女性に対して2年に1回のマンモグラフィ検診を推奨したのが始まりです。
アメリカ(米国)では導入時期は1970年代~1980年代(普及)です。1960年代後半からマンモグラフィの技術が発展し、1970年代には一部で乳がん検診に活用されるようになりました。1980年代に入ると全米で本格的に普及し、1989年には米国予防医学タスクフォース(USPSTF)が推奨を始めています。カナダでは1988年に全国プログラム開始で導入されています。
グラフでわかりますが、日本での乳がん罹患率は検診が始まる1999年より前から上昇しています。
またマンモグラフィ検診が原因なら米国や、カナダで同じような上昇が認められ、それが10-20年前倒しで起こるはずですが、それは認められていません。
乳がん罹患率が上昇しているからマンモグラフィ検診が導入されたのです。それを逆に解釈するのはあまりにも悪意に満ちたひどい解釈です。
ではなぜ乳がんがこれほど増加しているのか、それも私のブログの中で触れています。もちろん一つの要因で説明できないことはあるでしょうが、この説は京都大学の研究で裏付けられたものです。よかったらこちらも参考にしてください。
なぜ乳がんは増えているのか ついに学問的に説明できてしまった?
コロナワクチン以来、陰謀説の花盛りの時代です。いつの間にか根拠のないうわさが独り歩きし、時に誤った認識を広めることでうわさが害をなすこともあります。皆さんも、オールドもニューも、メディアのいうことをうのみにせず、自分で判断する目を養ってください。
それは私のブログに関しても同様ですけれどもね。
歯磨きは親が子に教えて習慣にするもの、歯科検診は自分で考えていくようになるもの、です。
同様に 自己チェックは親が子に教えて習慣にするもの、クーポンをはじめとするマンモグラフィ検診や人間ドックは自分で考えていくようになるもの、です。
乳腺の自己チェックはしたがってすべての女性が日常で習慣としてするものです。
私の外来では、検診で来てくださった方の診察の中ではもちろん、待合室では私のビデオが流れていますし、このブログでも繰り返し、自己チェックをしてくださいとお願いしています。
ただ歯科検診を受診して、口頭で歯磨きをしてくださいね、とは声掛けしていただけると思いますが、正しい歯の磨き方を手取り足取り指導してくださる歯科医の先生はあまりおられないと思います。基本的に年に1,2回の指導では子供はきちんと磨くようにはなりません。やはり親の監視と指導があってはじめて習慣になります。しかも親に言われてやっているうちは本当の習慣ではありませんよね。自分からやるようになって初めて虫歯ができにくい環境が整います。歯磨きの指導は本来歯科医の日常の役割とは異なるのです。
私は乳腺の自己チェックもそれと同じで、乳がんの検診に自発的に来院されている女性に勧めていけば、きっと娘さんにも指導してくださるようになる、と考えています。それが今度は娘から孫に指導されるようになれば医師の役割は本来の役割に戻るでしょう。
ただ題名にあるように 「乳がんって自分で触っていたら本当にみつかるの?」という根本に疑問があれば、積極的にしようとは思ってくれないと思います。ただこの質問はあまりにも現状がわかっておられない質問なのです。
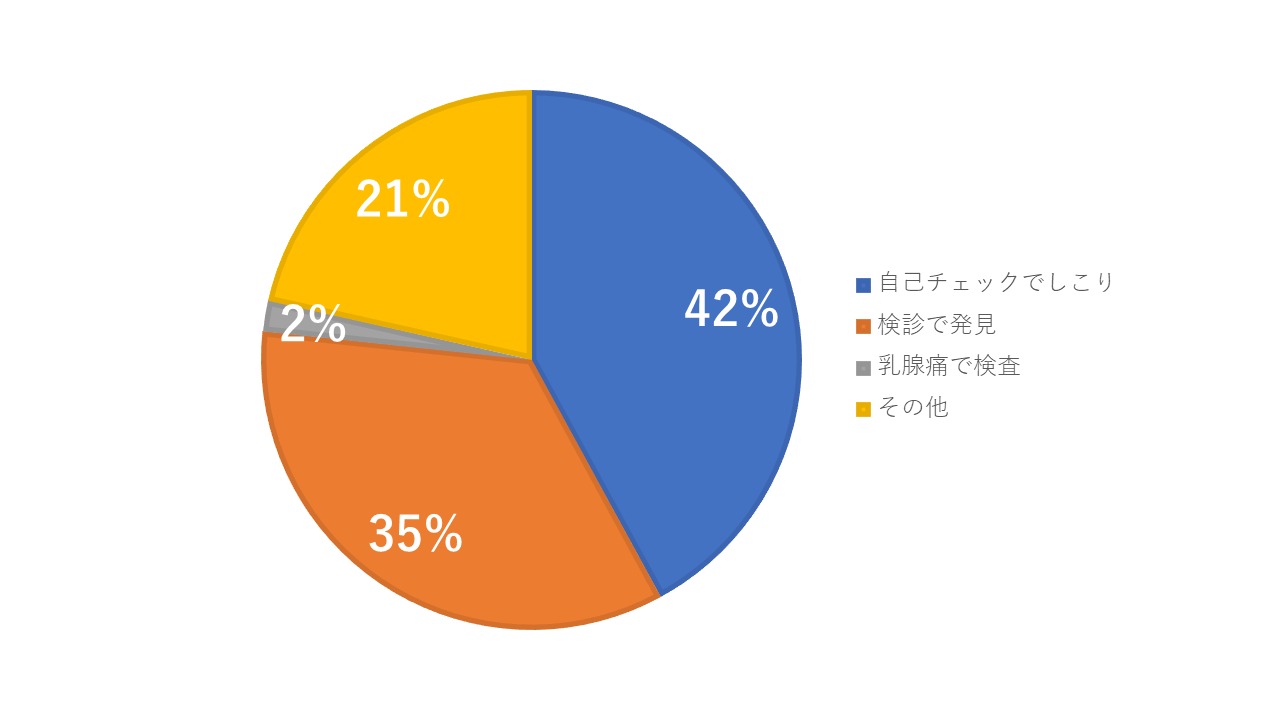
私の施設は年間2万人を検診し、大体200人強の乳がんを発見しています。
上の図はその内訳なのですが、昨年の段階でも残念ながら定期的に検診をされていて見つかった、あるいは他施設のドックや、クーポン検診で異常を指摘されて見つかった、そうした検診で発見された患者さんは35%です。割合から見て、最も多いのは自分で乳腺のしこりに気が付いて受診された、方です。
これはずっと変わりません。自己チェックでの発見はずっと1位で検診発見は2位です。すこしづつ2位が1位を追い上げていますが、まだ変わりません。
乳がんは自分で触って気がつくのですか?
「はい 乳がんの大部分は検診で見つかったのではなくて、自分で見つけられています。」
それが回答になります。

上の写真は、私の外来診察室においてある大小のビー玉と、ゴルフボールです。
右端の1.7㎝のビー玉が、私の本に付属しているものと同じサイズです。
「先生、乳がんって触っていたら本当にわかるんですか?」
これ(1.7cm)、自分の乳腺に当てて、想像してみてください。もしこの大きさで、この硬さのしこりが自分の乳腺に隠れていたら気づきますか?
「うーーん。難しいかな・・・」
そうですか?ではこの大きいビー玉(2.5cm)ならどうですか?
「いやこれは気づくでしょ。私の胸はそんなに大きくないし。」
そうですか?たとえば若い方が生理中や、生理前の乳腺が張って、痛みがあるような時ならどうでしょう?
「うーーん。そうですね・・・難しいかな。」
そう、だから自己チェックは痛みが気になったり、乳腺が張った時にするのではなくて、生理の間の乳腺が柔らかくて、張っていないときにしないといけません。娘さんに指導するときはそうしてください。ではこのゴルフボールならどうですか?
「これは論外ですよ。気づかない人いるんですか。」
そのとおり、乳がんを触って気が付かない人なんていないんですよ。乳がんに限らず、がんは必ず時間とともに進行して大きくなりますから。ただ、どの段階で気づくのか、それをできるだけ小さく見つけないといけないのです。自分で気づくにしても、検診で発見するにしても、早期で発見することが最も重要になります。自己チェックで気づくなら、この一番小さなビー玉が早期乳がんの上限になるのです。
できるだけ小さく見つけたい、小さい段階で気づきたい。
そのためには先に述べた生理前、生理中は避ける、など様々な注意があります。
自己チェックを行うのであれば、正しくやらなければどうしても発見が遅れるのです。逆に正しくやれば早期で発見することも可能になります。自己発見で見つかった乳がん患者さんでも、私のデータでは44%が早期発見されていました。
だからきちんとした知識を持って自己チェックをしなければなりません。
繰り返しになりますが、乳腺の自己チェックはすべての女性が、正しいやり方で規則正しく日常で習慣としてするものです。
そして自己チェックは親が子に正しいやり方を教えて正しく習慣にするもの、クーポンをはじめとするマンモグラフィ検診や人間ドックは自分で考えていくようになるもの、なのです。
前回の 自己チェックの”ポイント”を参考にしてください。ここで書いたことも本にまとめて書いています。よかったらご購入ください。

日本人女性の死亡原因を見たとき、もちろん1位は悪性新生物、がんです。
30歳代女性ではあればもう悪性新生物は不慮の事故による死亡率を上回って1位です。
そしてそれを1位に押し上げているのは乳がんです。30歳から70歳まで、がんの部位別に見た日本人女性の死因の1位は乳がんです。乳がんは自己チェックで検診できる唯一のがんであると言われます。日常生活で乳がんの自己チェックを怠ることは、日常で車を運転しながら注意を怠っているよりもよほど死に直結する、と言えるでしょう。皆さんも娘さんが車に乗るようになれば運転を注意するように声掛けするのではありませんか? しかし若い女性の死因から見るならば、その何倍も乳がんに注意するよう声掛けしないといけない。がんに関心がある親世代が、関心のない娘に声掛けしないといけない、私はそう思います。
しかし特に若い女性は仕事、家事、子育てと忙しい。まさか自分が乳がんになるなどと思ってはいない。
皆さんは若い女性が乳がんに罹患すると助からない、そんなイメージがありませんか?
それは進行が速いから、ではありません。高齢の女性でもがんの進行は早い。60歳女性でも死因のトップは悪性新生物です。若い女性でも乳がんが早期発見されればがんはきちんと治ります。同じ早期がんで比べてみるならば、その治癒する確率に年齢による差はほとんどありません。若い女性の乳がんが多く致死的である理由、それは発見が遅れがちになるからです。
「日常生活の中で乳がんに注意して、自己チェックすることを習慣にしなさい。」
親なら娘にそうして欲しいですよね。しかし習慣づけほど難しいものはありません。
乳がんの自己チェック、それはどうやって教えればいいのだろう。どう教えたらしてくれるんだろう。
そしてその正しい方法ってどうやればいいんだろう。
そもそも肝心の母親がそれを知らなかったり、自身がしていなかったりします。というよりも医師や公的機関から、正式に習ったことはないのではないですか?
私は日常で乳がんの検診に従事する乳腺の専門医です。診療を通じてどう自己チェックを指導すればいいか、どうすれば皆さんが実践してくれるか、様々に工夫しながら何年も模索してきました。そして、これで最善ではないか、という指導方法を確立しました。今 1日に200人近くが検診に来てくださっている当クリニックで実際に行っている指導内容を詳細にまとめたもの、それがこの本になります。


実はこの本には サイズにこだわって選んだビー玉が2個付属しています。
そうです。このビー玉が私たちが行なっている指導方法の鍵になります。
外来診療で様々な女性に自己チェックを勧めて行く中で、大きな問題点が二つあることに気づきました。
一つは習慣づけの難しさです。例えば歯磨きは医者が年に1回程度教えても身につきません。虫歯になって痛い目にあってだんだん身につく。それではガンの場合では遅いですよね。
朝起きたら顔を洗うように、寝る前に歯を磨くように、規則正しく、定期的に乳腺の自己チェックをする習慣を持っている、そんな娘さんになってほしくないですか?
しかし 習慣づけには親から娘への根気強い指導がなされる必要があります。できれば幼少期から、母親が自己チェックをしている姿を見せてほしい。そしてそれを年頃になったら指導してほしい。そうしなければなかなか習慣づけはできない。これは娘を持っておられる方にその話をすればすぐに理解していただけます。
こうして自己チェックを親子で始めるモチベーションが生まれたとして、最大の問題は、親がしたことのないものをどうやって子供に教えるのか、です。具体的な方法論が親にないのです。それが二つ目の問題であり、最大のものです。
そこでこの本が必要になりました。
この本には1.7cmのビー玉が2個付属しています。(もちろん本を買わなくても、同じサイズのビー玉を買っていただければ、とりあえず始められます。そして始めてください。)
これ、触診で気づいて欲しいギリギリ早期ガンで収まるサイズになります。つまり上限です。
今ほとんどの方が乳腺のしこりが危ないサインであることは知っています。時々自分でチェックしている方も多い。でもサイズを意識していません。検診だから早期で発見できなければ意味がない。だからこれ以上大きくなる前に病院に行かないといけない、それを触感として、手が認識している必要があります。
このビー玉を使って早期発見のために必要なサイズを触感で自覚してもらう。
そしてそのビー玉を、できればそのまま家族で使うお風呂場に置いてもらっています。そうすれば家族みんなの目に止まり、意識をするようになります。お互いに声掛けも行われるし、何より娘がいたなら家族みんなで指導することになります。こうして習慣づけがより容易になります。
試行錯誤するうち、こう指導すれば、自己チェックを始めて、そして継続してもらえる、と確信した現状での到達点です。これはそれを本にまとめたものになります。ビー玉法と呼んでいます。


マンモグラフィ検診をうけておられる女性でも自己チェックはされていなかったりします。そしてその対象年齢ではない娘さんを心配されていたりします。高齢になってマンモグラフィ検診を受けておられない母親を心配されていたりします。そうした娘に、母親に、全ての女性に自己チェックをするよう勧めていただくためにこの本はあります。ぜひ手に取って読んでみてください。そして今日から乳腺の自己チェックを実践してください。
この本は 現在Amazonや、書店では手に入りません。
下記 翔雲社から手に入りますので、良かったらご購入ください。
本紹介:https://www.shounsha.co.jp/list/isbn/isbn978-4-910135-12-0.html
Shop: https://shounsha.stores.jp/items/67a9711dadce6619361be983
定価1,650円(本体1,500円+税)
2024.09.02
私はきちんと2年おきにマンモグラフィ検診を受けている、だから絶対大丈夫・・・
本当にそうでしょうか?
最近も芸能人の方が毎年ドックをしていたのに、乳がんが発見されたら進行がんだったと公表されています。しかしこの内容はどこかで何度か聞いた話です。もはや驚かない方も多いのではないでしょうか。
雨の乳がん学会・・・その2で”中間期がん”について述べました。(英文ではInterval cancerと言います。日本語訳は私なので、正式には違う日本語かもしれません(汗))
中間期がんとは、検診を定期的に受けておられる方が、それでも検診ではなく、ご自分で腫瘤に気づいてしまうなど、検診以外で乳がんを発見してしまう場合、これを中間期乳がんと言います。
そうした場合には、その前の検診でがんを見落としたのではないか、とも考えられますが、短期間で急激に大きくなるがんの存在もあり得ます。それであったと反証する方法がないため、誰が見ても前回のマンモグラフィで異常を発見できなければ、真の中間期がんとして扱われています。
そしてその中間期がんが、残念ながら早期がんではなく、進行して見つかった場合、「私は2年おきにマンモグラフィ検診を受けているので大丈夫」・・・ではなかった!となるわけです。
大事なことなので繰り返しになりますが、米国予防サービス特別委員会 (USPSTF) による乳がんスクリーニングガイドラインでは、すべての女性が40歳から隔年で、つまり2年おきに乳がんの検査を受けることを推奨しています。
これは米国予防サービス特別委員会 (USPSTF) による乳がんスクリーニングガイドラインはMonticcioloをはじめとする研究者らによる、がん介入・監視モデリングネットワーク(CISNET)の2023年乳がんスクリーニング結果に基づいて定められました。研究者らは乳がん検診の利点とリスクを以下の4つの異なるシナリオで比較しました。
1、50~74歳の女性を対象とした2年に1回の検診
2、40歳から74歳の女性を対象とした2年に1回の検診
3、40歳から74歳の女性を対象とした年1回の検診
4、40歳から79歳の女性を対象とした年1回の検診
結論として、Monticcioloは、40歳から79歳の女性を対象にデジタルマンモグラフィまたはトモシンセシスによる年1回のスクリーニング(つまりシナリオ4)により、検診をうけない群と比較して、死亡率が41.7%減少することを発見しました。一方、シナリオ1では25.4%減少し、シナリオ2では30.0%減少しました。それはとても素晴らしいことではあります。しかし、検診の頻度を2年に1回から1年に1回にしても乳がんで死亡する確率を10%下げるだけだったのです。
Monticciolo DL, Hendrick RE, Helvie MA: Outcomes of Breast Cancer Screening Strategies Based on Cancer Intervention and Surveillance Modeling Network Estimates. Radiology 2024, 310(2).
対策型乳がん検診(市町村が行う検診)は乳がんによる死亡を抑制する目的で行われます。乳がんにならないためではありません。(ならない方法は見つかっていませんし)
私のクリニックがある医療圏では毎年140名の方が亡くなっていると言いました。2年に1回の検診を1年に1回の検診に倍に増やしても、140名が120名になるだけなのです。それが小さいとは言いません。ただ医療コストは毎年にすることで単純に倍になるので、それに見合わないとは言えると思います。

Orsiniらの最新の研究では、中間期がんは全発見乳がん症例の28.9%にのぼり、その腫瘍の平均サイズは18mmでした。ちなみに20mmをこえると進行がんです。だから平均しても早期発見できています。
Orsini L, Czene K, Humphreys K: Random effects models of tumour growth for investigating interval breast cancer. Statistics in Medicine 2024.
しかし私が経験した患者さんで、過去3年以内に検診歴のない自己発見乳がん症例1541例における腫瘍サイズは触診では24.0mm、病理切片上では23.4mmでした。進行がんです。
同じ中間がんでも、検診を定期的に受けられている方では不規則に受けておられる方よりもサイズを小さく見つける傾向があります。乳がんは検診で見つけることだけが重要なのではなく、検診を定期で受けておられる方は乳がんへの関心が高く、そういう方は日常注意しているから早期で発見できている可能性があります。
しかし検診を受けているから私は大丈夫、安心だ、と決めつけてしまえばその効果は失われ、むしろ逆効果になります。中間期がんに無関心になるからです。検診と検診の間も乳がんの発生に注意を払い、日常気を付けるからいいのであって、むしろ検診をうけているからと、普段気にもしなくなってしまえばそれは油断そのものであって、安心とは違いますよね。

そしてこの話題、本当にしつこいですが、最新の論文で、乳がん検診受診の間隔と、末期進行乳がんでの発見、そして乳がん死の関連について、発表がありました。
Zuley ML, Bandos AI, Duffy SW, Logue D, Bhargava R, McAuliffe PF, Brufsky AM, Nishikawa RM: Breast Cancer Screening Interval: Effect on Rate of Late-Stage Disease at Diagnosis and Overall Survival. Journal of Clinical Oncology 2024.
USPSTFは 最終的に2年おきの検診がベストとしましたが、乳がんを研究している学者、臨床医はやはり毎年だ、と反論しているのです。それが論文としてたくさん出てきているのでしょう。
Zuleyらが報告した観察分析によると、マンモグラフィ検査を年に1回していると、40歳以上の患者の臨床的および人口統計学的サブグループ全体で末期進行乳がん(Stage IIB以上で見つかることをこう呼んでいます。リンパ節にすでに転移をきたし、他の臓器に転移をきたしている可能性の高いがんです。)のリスクが低下し、乳がん死を減らして生存率の延長をもたらします。
たしかに「USPSTFが提案しているスクリーニングガイドラインは、がんを発見できる利点と、偽陽性に関連する潜在的な害およびコストとのバランスをとる必要があり、そして隔年での推奨になりました」と、インディアナポリスのインディアナ大学メルビン・アンド・ブレン・サイモン総合がんセンター女性クリニックの上級副編集長、キャシー・D・ミラー医学博士(FASCO)は声明で述べました。
しかし「Zuleyらのこの研究は、USPSTFが用いたモデリング研究の結果を補完して、ほとんどの女性に対する隔年ではなく、年1回のスクリーニングをすることを支持するものです。」
研究者らは、2004年から2019年の間に診断前マンモグラフィ検査を受けた40歳以上の乳がん患者8,145人を特定しました。この集団のうち、早期段階(ステージ 1~2A)および後期段階(ステージ2B~4)は、それぞれ2,065人(25%)および1,121人(14%)でした。
そしてZulkeyらは、Monticcioloらと同様に、検診を受けておられた間隔を 4 つのカテゴリに分類しました。
1 ベースライン(症例数 が 2,307で全体の28%):診断前のスクリーニングエピソード1回(いままで1回だけだが検診を受けたことがある方)
2 年次(3,369例 41%):直近2回の検査の間隔は最大15か月(毎年検診群)
3 2年ごと(1,340例 16%):直近2回の検査の間隔が15か月以上27か月以内(2年おき検診群)
4 断続的(1,129例 14%):直近2回の検査の間隔が27か月以上。(ときどき検診される群)
末期進行乳がんの診断率は、毎年検診群、2年おき検診群、ときどき検診群で、それぞれ9%、14%、19%でした(有意差あり P <.001)。検査間隔が長くなるにつれて末期進行がんの比率は増加します。そしてこの増加傾向は、年齢、人種、閉経状況に関係ありませんでした。
2年おき検診群や(これはわかる人のみ参考にしてください。単変量ハザード比[HR] = 1.42、95%信頼区間[CI] = 1.11〜1.82、多変量HR[年齢、人種、閉経状況、乳がんの第一度近親者で調整済み] = 1.48)
ときどき検診群では(これはわかる人のみ参考にしてください。単変量HR = 2.69、95% CI = 2.11〜3.43、多変量HR = 2.04)
毎年検診群と比較して、全生存率が有意に低い(P < .001)ことがわかりました。
しかし私はこの論文をもう少し読み込んでみました。早期乳がん つまりステージ 1で見つかる割合はどうだったのでしょうか。
毎年受けられている方では全体の52%がステージ 1でした。半分は早期で見つけられていません。
2年おきだと 47%です。ときどき検診される方では46%でした。
これおどろきませんか?思い付きでときどき検診していても、2年おきにであってもきちんと検診していても、ステージ 1で早期発見できる確率は変わらないのです。
ではステージ 4の末期の方はどうなのか?
毎年受けられている方では全体の1%がステージ 4でした。二年おきだと1%です。ときどき検診される方では2%でした。
毎年検診していて、乳がんが発見されたら100人に一人はすでに末期なのです。そしてそれはときどき検診しているかた、2年おきに検診している方でもほとんど変わらない。これではUSPSTFが言うとおり、2年に1回の検診で十分、さらに推奨レベルもBどまり、でも仕方ないように見えませんか?

ここまで述べてきて、私自身は、検診が毎年なのか、2年おきなのか、その間隔よりも、乳がん検診を定期的に受けることによって、自分自身でも乳がんに関心を持ち、気を付けるようになることによる死亡抑制効果の方が大きいのではないか、と考えています。毎年にしてもそれほど早期発見率は上がらず、そして末期での発見率も大きくは下がらないからです。
歯医者さんに診てもらう機会が、年に1回なのか、2年に1回なのかよりも、所詮は年に何回か、のこと。そんなことよりもそのことで気持ちを改めて歯磨きをきちんとすることの方が虫歯予防には有効なのではないか、と考えます。
ここで誤解しないでいただきたいのは、検診を受けても無駄だと申しているのではありません。
検診をうけているから大丈夫と決めつけてしまい、日常に自己チェックをしないなど、まったく気にしなくなってしまうようであるなら、検診をうけていることはむしろ逆効果になり、検診が持つ大事な良い効果がなくなってしまうのではないでしょうか。
だからその意味において、乳がん検診をきちんとうけていても大丈夫ではない、とあえて提案させていただきたいのです。自己チェックと検診は車の両輪であり、歯磨きと歯医者による定期健診同様の関係と同じである、いやむしろ普段の自己チェックこそより重要である、と考えていただきたい、そう思っています。
2024.04.18
英国ランセット乳がん委員会の最近の報告書によると、研究者らは、乳がんにおける研究、治療、生存率が最近改善されているにもかかわらず、多くの患者を体系的に取り残している可能性があるとし、そこには根強い不平等があることを明らかにしました。
乳がんは現在、世界で最も一般的ながんの種類と考えられています。 2020年末までに、過去5年間で780万人の女性が乳がんと診断されました。これは乳がん分野における研究とがん管理の進歩を表しており、ほとんどの高所得層の国々では乳がんによる死亡率は40%以上減少しています。
しかしその一方で2020年には68万5,000人の女性がこの病気で死亡しました。乳がんによる身体的症状、精神的絶望、経済的負担に関連する不平等は、しばしばこうした研究論文では話題にされず、十分に対処されていません。
ランセット乳がん委員会の最近の報告書では、研究者らは乳がんにおける不平等に取り組むための新たな戦略を特定しようと努めています。彼らは、世界の乳がんの新規症例数は2020年の230万人から2040年までに300万人以上に増加し、乳がん死亡率は2040年までに年間100万人に増加し、この影響は低所得国と中所得国に対して、より不均衡に起こりえると推定しました。(なぜ乳がんが増えているのか、については以前のこと記事を参照してください。)
研究者らは、乳がんの蔓延にもかかわらず、乳がんに関する知識には大きなギャップ、つまり偏りがあり、効果的な対策を妨げ続け、転移性乳がんの対策の遅れにつながっていると指摘しました。
たとえば、早期乳がん患者の 20 ~ 30% が再発を経験する可能性がありますが、英国国内がん登録の大部分には通常、再発が記録されていません。したがって、転移性乳がんを抱えて生きている患者の数は現在不明であり、治療とケアの提供が妨げられています。さらに、転移性疾患を抱えて生きる多くの患者は、しばしば見捨てられ、孤立したと感じているという研究結果があります。
たしかに過去 10 年間で、転移性乳がんの転帰は大幅に改善されました。
HER2陽性乳がん患者さん、エストロゲン受容体陽性/HER2陰性乳がん患者さんの転移性乳がん患者(転移性乳がん患者の約85%を含む)の全生存期間中央値は、推奨される治療法が利用可能になった時点で5年に達しています。一部の患者さんでは現在、転移性疾患で 10 年以上の生存さえ経験する可能性があります。
382人の医療専門家(その70%は主に乳がんを臨床専門とする腫瘍専門医)を対象とした委員会の最近の調査では、55%が転移性乳がんの特定のサブタイプが治癒可能になる可能性がある!ことに同意し、75%が転移性乳がんが治療可能になる可能性があることに同意しました。そうなればがんは慢性疾患、治らないかもしれないが、それで死ぬことはない疾患、になるでしょう。
「(転移性乳がんは)依然として国民、政策立案者、さらには医療専門家にさえほとんど理解されていません」と、協力者であり患者擁護者のレスリー・スティーブン氏は説明します。
「何人かの患者は、自分が失望したと感じていると私に言いました。この無視され取り残されているという感覚は、彼らが助けを求めたり、自分たちを助ける可能性のある臨床研究に参加したりするような積極的な行動から彼らを遠ざけてしまう可能性があります。転移性乳がんの診断によって、患者さんの社会への貢献が止まるわけではありません、しかしそれでも転移性疾患の患者さんが、自分が必要とされている、大切にされていると感じるためには、より多くの支援と情報が必要です」と彼女は続けました。
研究者らは、世界中のがん登録の少なくとも 70% にがんの病期と再発を記録する必要があると提案しました。まずはデータがなければ実態が把握できず、社会のモーションも始まりません。もしデータが明らかになれば、転移性乳がんの治療、転帰、患者の精神的健康を大幅に改善する可能性があります。
転移性乳がんを抱えて生きる患者の社会援助を促進する取り組みもまた重要です。たとえば、より柔軟な勤務形態を可能にする労働基準法の改正などです。こうしたことで、まずは否定的な社会的態度から認識を変化させ、最適なサポートを促進し、ほとんどの転移性疾患を治療し、この患者集団の苦痛を軽減することが可能になる可能性があります。
同時に、乳がん関連コストの規模は適切に測定されておらず、政策立案者や社会によって無視されたままです。 「社会と政策立案者は現在、氷山の一角しか見ていない」と委員会の執筆者は述べました。乳がんにかかわるコストには、定期的な検診の受診、そして診断から治療に至るもの、再発があればそこから延々と続く通院や、治療のコスト、これらの過小認識されている乳がんのコストは、経済的、身体的、精神的、感情的、社会的なものの多岐にわたっており、患者とその家族、そしてより広い社会に影響を与える可能性があります。しかし現在の世界的な健康指標ではそうした目に見えにくいコストや負担は完全には捉えられていません。まずはそれを目に見える形でデータ化することです。
これに応えて、研究者らは、乳がん患者が経験する経済的負担と社会的な支援の必要性の概要を提供するために、英国 CASCARA を拠点とするパイロット研究を設立しました。同委員会が調査した606人の乳がん患者とその介護者のほぼ全員が、失業や性的機能不全など、乳がんに関連した身体的または健康上の問題を抱えていると述べました。
さらに、早期乳がんの参加者の20%と27%、転移性乳がんの参加者の25%と35%が、それぞれ治療のための交通費の負担と経済的問題を報告しました。このパイロット研究の結果は、診療時点では無料の医療保険制度がある国であっても、乳がん患者には交通費や、家族が仕事を休んで介護を行うことに伴う負担など、隠れたコストがかかる可能性があることを示唆しています。
研究者らは、これまでの研究に基づいて、乳がん患者が深刻な健康関連の苦痛を経験しており、これは緩和ケアの必要性の指標であることも示しました。 2020年に世界で乳がんによる死亡者数が68万5,000人と報告されていることに基づくと、乳がんにより死亡した患者のうち、年間のべ1億2,000万日が深刻な健康関連の苦しみを抱えて過ごしていると推定されます。再発から亡くなるまでの平均期間を考えれば、この苦しみとともに生きる患者の期間は合計のべ5億2,000万日に上ると推定されました。こうした期間の間、患者さんたちは痛み、息切れ、疲労、その他の多くの場合解決可能な苦痛で苦しんでおられることが明らかになりました。
「乳がんの影響は広範囲に及んでおり、私たちの報告書に含まれる研究は、すべての疾患段階において、関連する苦しみと、自己否定的な経験の巨大さを示唆しています。医療制度が十分に発達した国であっても、乳がん患者のサポートやケアは十分とは言えません。手頃な価格の医療施設が不足している国では、患者はこれらの費用をより一般的かつ深刻に経験し、そして予想できることですが壊滅的な出費と貧困につながっていることでしょう。
乳がんに罹患しているすべての個々の患者さんのの多様なニーズを明らかにし、よりよく理解し、それに対処し、予防可能な苦しみによる世界的な負担を大幅に軽減するには、世界規模のデータが不可欠です」と共同研究著者である腫瘍学研究者のカルロス・バリオス医学博士(ブラジル サン・ルーカス センター病院)は強調しました。
研究者らは、乳房疾患に関連する多くのコストを特定し、把握するための新しいツールと指標の開発を提唱しました。この測定から得られるデータは、政策立案者が乳がんの予防、早期発見、費用対効果の高い治療、最適な管理、経済的保護、および苦しみを和らげるために設計されたその他の社会的な介入に投資するための指針となるはずです。(日本でもそうなることを願います)
研究者らはまた、新たに乳がんと診断された女性は、すぐに無力感を感じると報告することが多いと指摘しました。したがって、患者と医療専門家のコミュニケーションを強化することは、生活の質、意思決定、身体イメージ、治療遵守を改善するために重要である可能性があり、生存にプラスの影響を与える可能性があります。(それこそは私のようなものの役割なのでしょう)
「女性の基本的人権は、歴史的にあらゆる場面で男性に比べて尊重されておらず、患者の主体性や自律性に影響を与えてきました。すべての医療専門家は、何らかのコミュニケーション スキルのトレーニングを受ける必要があります。患者と医療側の専門家との間のコミュニケーションの質を向上させることは、一見簡単そうに見えますが、乳がん管理の特定の状況をはるかに超えて広がる重大なプラスの影響をもたらす可能性があります。患者は、乳がんに対する医療ケアの決定に対して、その関与のレベルを自ら選択し、自分の意見を表明するよう奨励されるべきです」と共同研究著者であるエモリー大学医学部教授のレシュマ・ジャグシ医学博士は強調しました。
研究者らは、すべての国の医療従事者の100%がコミュニケーションスキルのトレーニングを受け、乳がんの臨床研究のすべての段階(概念から臨床実践への移行に至るまで)に、患者もまた関与するよう求めました。つまり必要なことを必要だ、と医療従事者に伝え、医療従事者もそれをきちんと聞き、汲み取る技術を持たないといけないということです。
まとめ
ソクラテスの言葉で「無知の知」(自分が知らないということをまず知らなければならない)という言葉があります。まず知らないことを知らなければ学ぶこともしませんからね。
乳がんにおいては、検診、診断治療、そして再発からその後まで、様々な時点で社会的な弱者ほど、医療の進化の恩恵を受けられず、依然として苦しみの中で放置されています。乳がんという身近な脅威を知らない、知っていてもどうしたらいいか知らない、それでは対策はとれません。
特に転移性乳がんにおいては、目に見えない形で多くのコストがかかり、社会的に弱い立場の方は追い詰められ、より悲劇的な状況に陥りやすくなっています。つまり医療側も、こうした人が追い詰められていることを「知らない」のです。
まず社会はそれをデータとして目に見える形で把握する必要があります。
そしてそれを解決するための戦略を、患者、医療従事者ともに確立していく必要があります。
2024.04.15
外来をしていると、だれがどう見てもこれは進んでいるな、と思う乳がん患者さんに出会うことがあります。ときに気づかれていてもこれは乳がんではない、と考えておられる方もいますが、乳がんは大きくなってくるとそれと自覚される症状が出ますので、残酷ですが必ず目を背け続けることはできないタイミングがやってきます。誰にも気づかれないまま病状が進行し、ある日ある時そっとこの世を去っていく、乳がんは決してそうはいかない病気なのです。
どうしてこんなになるまで放置していたんですか?検診を受けておられなかったのですか?
子供が受験で時間がなかったんです、母親の介護で時間が取れなくて、親が認知症で遠方なので通っていたら予約のタイミングが合わなくて…
そうした患者さんがよくいわれるその理由です。しかしそんな子供さんや、親を抱えているからこそ、ご本人が元気でなければ支えることなどできません。むしろそうした方が倒れてしまえば、すべては最悪の方向に向かっていきます。つまり矛盾した行動パターンなのです。
おそらくそんなことは百も承知なのでしょう。それでも受診できないときは受診できない、そうなのでしょう。
米国疾病予防管理センターの最近の研究で、女性が食事の不安や医療費の余裕がない など、健康に関連した社会保障を必要とするような状況を抱えているほど、乳がんに対して推奨される検査であるマンモグラフィーを受ける可能性が低くなっていることが判明しました。本研究では、その中で検診にかかるコストが最大の障壁であることが判明しました。
https://edition.cnn.com/2024/04/09/health/mammogram-barriers-cdc-study-wellness/index.html
この研究では、米国の成人を対象とした年次健康調査である2022年行動危険因子監視システムのデータを分析しました。研究者らは、3つ以上の健康関連の社会保障を必要とするような状況を抱えている50歳から74歳の女性では、こうした健康関連の社会保障の必要性がまったくない女性と比較して、推奨されるマンモグラフィー検診の利用がほぼ 20%低いことを発見しました。
健康関連の社会保障の必要性(これを社会的ニーズと呼びます)とは、人の健康に悪影響を与える社会的状況を意味します。
報告書によると、社会的孤立感、生活への不満、パートなどの雇用時間の喪失または減少、信頼できる交通手段の欠如、医療アクセスの障壁となる費用などの社会的ニーズは、過去 2 年間にマンモグラフィーを受けなかったことと関連していました。そして特に医療機関を受診することでかかる費用が、マンモグラフィー検査を受ける最大の障壁であることが判明しました。
「女性が必要なマンモグラフィー検診を受けられるよう支援するために、私たちはこうした健康関連の社会的ニーズに対応しなければなりません」と米国国際安全衛生センターの首席医療責任者であるデブラ・ホーリー博士はニュースリリースで述べました。
「これらの課題を特定し、これらのニーズに対処するために医療、社会サービス、地域団体、公衆衛生の間で取り組みを調整することで、乳がん検診を増やす取り組みが改善され、最終的にはこれらの悲劇的な損失から家族を救うことができるでしょう。」
米国国際安全衛生センターによると、米国では乳がんにより毎年 40,000 人以上の女性が死亡しています。また、米国では乳がんの発生率は減少傾向にありますが(日本ではまだ増加傾向です)、その減少がすべての国民に均等に分配されているわけではありません。研究によると、黒人女性や社会経済的地位が低い女性は乳がんで死亡する可能性が高いことがわかっています。
マンモグラフィ検査とは、医師が乳がんの初期兆候を見つけるために使用する乳房の X 線写真です。国立乳がん財団によると、乳がんは早期に発見されるほど治療が容易になります。ウーリー氏は記者会見で、定期的なマンモグラム検診により乳がんによる死亡が22%減少することが示されていると述べました。(これに関しては、この記事でも触れていますので参考にしてください。)
米国予防サービス特別委員会は 現在、50歳から74歳までの女性は2年ごとにスクリーニングマンモグラフィーを受け、40歳から49歳までの女性はマンモグラフィーを受け始める時期と頻度について医療従事者と相談することを推奨しています。
米国疾病予防管理センターの本研究では、健康関連の社会的ニーズに問題のない50歳から74歳の女性の83%が過去2年以内にマンモグラフィーを受けているのに対し、健康関連の社会的ニーズが3つ以上ある同年齢層の女性のうちマンモグラフィーを受けられたのはわずか66%であることが判明しました。同研究によると、州レベルでも差があり、ロードアイランド州では50~74歳の女性の86%が推奨マンモグラフィーを受けているのに対し、ワイオミング州ではわずか64%の女性にとどまりました。(これは日本のような小さな国でも見られます。県によってクーポン検診の受診率にはかなりの差があります。)
黒人女性の方がマンモグラフィー利用率が高いが、その背後にある理由はデータからは識別できないと、ジャクリーン・ミラー博士は記者会見で述べました。
この研究によると、マンモグラフィー検診の利用率が最も低いのは、低所得で健康保険を持たず、定期的に医療を受けられない女性たちだといいます。しかし、これらの新たな発見は、コスト以外の他の健康関連の社会的ニーズの問題も役割を果たしていることを示しているとミラー氏は述べた。
「要するに、社会的ニーズが満たされると、女性は命を救うマンモグラフィーを受けられる可能性が高くなるということです」とミラー氏は記者会見で述べました。(米国には日本のような皆保険制度はありませんし、日本でも検診は原則自費ですが)、米国の保険制度であるメディケアメディケア・メディケイド・サービスセンターは 今年から、患者の健康関連の社会的ニーズを特定し、文書化するための評価の実施に対して、医療提供者にコストの支払いを認める新しい請求コードを導入しました。
ミラー氏は、こうしたリスクの評価は患者受け入れの日常的な一部となるべきだと述べました。
「医療提供者は女性が健康に関連した社会的ニーズに問題があるかどうかを評価し、女性が必要なサービスを受けられるよう支援できるようになりました。すべての女性は障害なく乳がんの検査を受けられるべきです」と米国国際安全衛生センターがん予防管理部門の責任者であるリサ・C・リチャードソン博士はニュースリリースで述べました。
ニュースリリースによると、患者はほとんどの民間医療保険プランやメディケアを通じてマンモグラフィーを無料で利用できるといいます。保険に加入していない低所得者は、米国国際安全衛生センターの国家乳がんおよび子宮頸がん早期発見プログラムを通じて、無料または低料金の乳がんおよび子宮頸がんのスクリーニング サービスを利用できます。
「生活に関わるすべての女性がマンモグラフィーを受けることを、家庭、職場、地域社会は奨励し、支援してください」とアウリー氏は述べました。 「これを先延ばしにしないでください。役立つサービスがあります。」
日本では、クーポンによるマンモグラフィ検診の補助が行われていますが、自治体によって補助を受けられる年齢や、そのタイミングに差があります。
またすでに米国では採用されている60歳以上の女性に対する検診への対応は遅れています。
検診に対して補助を出してくださっている会社もあるようですが、まだまだ一般的ではありません。
検診を受けるのにはコストが最大の障壁になっていること、そして社会的ニーズに問題を抱えている方ほど検診が受けられず、つらい人生をより深刻にする悲劇の原因になっていることを考えれば、家庭、職場、地域社会、そのすべてでマンモグラフィ検診を奨励し、支援してほしいという訴えは、そのとおり全く同意できるものです。
2024.03.29
乳管内乳頭腫は、乳腺の乳管にできるいわばポリープです。大腸や胃など消化管の粘膜にできるポリープが腸管内乳頭腫、そして乳腺乳管の粘膜にできるポリープが乳管内乳頭腫です。
これについては実際の大腸内視鏡で観察される大腸ポリープの写真を過去に解説しているので参照してください。大腸のポリープも大腸がんではない、つまり悪性ではありません。良性です。
でも大腸のポリープは切除されます。それは将来、その場所にがんが発生するリスクがあるからです。もっといえばすでに発生”している”かもしれない、それを切除すれば調べることができます。今は大腸ポリープのほとんどを内視鏡ですべて切除して調べることもできるようになりました。
しかし乳管内乳頭腫はそうはいきません。切除するとなると現在の医療器具では内視鏡的に切除する方法は見つかっておらず、手術をするしかありません。ラジオ波や凍結でそれを実質的に破壊することはできますが、それでは診断はつかなくなります。
乳管内乳頭腫は、乳管の粘膜にできるポリープです。大腸や胃などの腸管とミルクを運ぶ乳管では、太さが全く異なります。当然できるポリープの大きさも全く異なります。
そして腸管は原則入口一つで出口も一つ。乳管は乳頭に20程度の開口部があり、中で複雑に分岐しながら乳腺の隅々まで分布して、作られたミルクを乳頭に運んできます。乳管については、過去のこの記事を参照してくださってもいいかもしれません。
この記事の中で、実際に乳管の中に挿入したカメラ(内視鏡)で捉えた乳管内乳頭腫の写真を提示しています。下記にもう一度それを出します。解像度が低いので少し離れてみた方がいいかもしれません。これは乳管に挿入できるようなとても細いカメラでとられた映像だからです。
乳管内視鏡は、幹が空洞になった樹木の隅から隅の枝まで観察するようなもので、そのすべてを観察することはもともとできません。その上、歯がゆいのですが、こうしてポリープを見つけて、観察することができてもカメラ自体があまりに細いので、それを切除することができないのです。手を出すことができない。観察ができ、場所が同定できても、診断を完全につけるには結局手術しかないのです。
さて この乳管内乳頭腫 いろいろなことがわかっていません。
乳頭腫は何度もくりかえしますが良性です。乳頭腫と診断された時点では良性です。
ただ乳管内乳頭腫は、大腸ポリープ、つまり腸管内乳頭腫のようにがんになるのでしょうか? なるとしたらどれくらいの確率で? そしてどれくらいの期間で変化していくのでしょうか?
これを”乳管内乳頭腫”の自然史と言います。
2021年 ジェシカ・リンバーグDrの研究があります。
Limberg J, Kucher W, Fasano G, Hoda S, Michaels A, Marti JL. Intraductal Papilloma of the Breast: Prevalence of Malignancy and Natural History Under Active Surveillance. Ann Surg Oncol. 2021; 28: 6032-40.
全体を切除せず、一部を採取する針生検を施行し、乳管内乳頭腫と診断された175 個の 病変を有する 152 人の患者(平均年齢 51 ± 13 歳) を10年間(1999年から2019年)の病理と画像記録で遡及的にレビューしたものです。
最初の画像診断では 乳管内乳頭腫の平均サイズは 8 ± 4 mm でした。
大部分の病変 (57%、n = 99) は直ちに切除されてましたが、76 例 (43%) は定期的に画像検査で経過観察され、追跡期間中央値は 15 か月 (範囲、5 ~ 111 か月) でした。
直ちに切除された乳管内乳頭腫 のうち、外科的病理学では 97% (n = 96) で良性所見が、3% (n = 3) で上皮内乳管癌(DCIS これは非浸潤癌と呼ばれて100%治癒することが知られています)が明らかになりました。(筆者コメント:この数字を覚えていてください。3%を多いと感じられる人もおられるし、少ないと感じられる人もおられます。良性であるとされた乳管内乳頭腫が、切除によって全体を観察してみるとがんであった、これを”アップグレード”といいます。これからこのアップグレードの確率についても話をしていきます。)
積極的に経過観察とした残りの乳管内乳頭腫では、 72% (n = 55) が安定したままであり、25% (n = 19) が消失!またはサイズが減少しました。(つまり97%はそのまま安定しているか、消えてしまう!ということになります。当院でも理事の西原が追跡している乳管内乳頭腫をたくさん持っていますが、「結構な頻度で消えるよ」といわれていました。ここではその確率は1/4ということが示されています。)
しかし2年後、4%は画像検査でサイズが増大しており、その後切除され、最終病理検査では1例は上皮内乳管癌(DCIS)となり、1例は結局、良性の乳管内乳頭腫とされました。
結論 病理学的に 異型性のない乳管内乳頭腫では、そのときにそのまま切除しても(転移をきたし、命にかかわるような)浸潤癌は観察されませんでした。またそのまま経過観察としても病変の 96% は 進行しませんでした。
針生検で一部を観察し、乳管内乳頭腫と診断された患者さんは、その時すぐに切除する必要はないでしょう。経過観察をしていけば、変化が見られた時に切除をすればそれで命をとられるようなことはない、といえるでしょう。
乳管内乳頭腫と診断されても、少なくともすぐに切除しなければならない、ということはなさそうです。経過観察していれば問題ない、命を取られるようなことはない、と言えます。
経過観察する中で 1/4は消失してしまうこともあるようです。
ただ経過観察は、どれくらいの期間ごとに、どれくらいの長さで見ていけばいいのでしょうか? 1年? 半年? この論文では平均15か月、最低でも1年ごとに観察されていました。ただ30歳で乳管内乳頭腫が見つかった人と、70歳で見つかった人では気にしながら観察していかなければならない期間の長さが全く異なります。この論文も含めて、「乳管内乳頭腫は長期的にはがんに変化することがあるのか?」については結論は出ていないようです。
実際この論文の研究でも57%の患者さんは診断されて直ちに、4%がのちに切除されています。直ちに切除となった理由はどこにあったのでしょうか?
この話 まだ続きます。
2024.03.04
MonticcioloらによってRadiology誌に発表された最近の研究によると、彼らは40歳から始めて少なくとも79歳まで継続する年1回の乳がん検診が、最小限のリスクで死亡率の最大の減少をもたらす可能性があることを発見しました。
Monticciolo DL, Hendrick RE, Helvie MA. Outcomes of Breast Cancer Screening Strategies Based on Cancer Intervention and Surveillance Modeling Network Estimates. Radiology. 2024; 310.
乳がんは、米国女性のがんによる死亡原因として 2 番目に多いものです。日本でも国立がん研究センターがん情報サービス2017年版によれば、乳がんは30歳から70歳までの女性のがんによる死亡原因として 1 番目に多くなっています。これまでの研究では、マンモグラフィー検査への定期的な参加により乳がんによる死亡率が 40% 減少することが実証されているにもかかわらず、毎年の検査に参加しているのは米国では対象患者の 50% 以下にすぎない可能性があります。ちなみにわが国でも2022年の国民生活基礎調査によれば、2年に1回のクーポン検診を過去2年間で受けた方の割合は47.4%でした。その点ではほぼ同様です。
「乳がん検診の推奨については、特に検診の開始時期と頻度について、議論が続いています」と、研究論文の筆頭著者であるMonticciolo医学博士は説明しています。
「スクリーニングにも(被爆や、誤ってがんの疑いありとされ不要な検査をされることとなる)リスクはありますがいずれも致死的ではなく、ほとんどの女性にとって許容範囲内でしょう。しかし乳がんが進行して見つかればそれはしばしば致死的です。乳がんは早期に発見できれば治療が容易です。私たちは女性に余分な手術や化学療法を行わなくて済むのです。リスクをうんぬんするよりも、いかに早期発見を可能とするかを検討し、その方向に努力することが良い考え方であり、それがスクリーニングの役割です」と彼女は付け加えました。
2009 年、米国予防サービス特別委員会 (USPSTF) は、女性が 50 歳から2年に1回で乳がん検診を受けることを推奨しました。その結果、研究者らは全国的に検診参加者が減少していることに注目しました。2023年、USPSTFは、その推奨年齢を広げて40歳から74歳までの女性が2年に1回のスクリーニングに参加することを示唆する新たな勧告を起草しました。
米国放射線学会、乳房画像学会、全米包括的がんネットワークは、平均的ながんリスクが高い女性に対しては年1回のスクリーニングを推奨しています。
乳がんは40歳から発症し始め、健康である限り、一生継続して発症します。

研究者らは、がん介入・監視モデリングネットワーク(CISNET)の2023年乳がんスクリーニング結果の推定中央値の二次分析をさまざまな頻度と開始年齢で実施しました。
研究者らは、死亡率の減少、生存余命、乳がん関連死亡の回避、良性または不必要な生検、回収率など、乳がん検診の利点とリスクを以下の4つの異なるシナリオで比較しました。
1、50~74歳の女性を対象とした2年に1回の検診
2、40歳から74歳の女性を対象とした2年に1回の検診
3、40歳から74歳の女性を対象とした年1回の検診
4、40歳から79歳の女性を対象とした年1回の検診
結論として、Monticciolo先生らは、40歳から79歳の女性を対象にデジタルマンモグラフィーまたはトモシンセシスによる年1回のスクリーニング(つまりシナリオ4)により死亡率が41.7%減少することを発見しました。
一方、50~74歳の女性を対象とした2年に1回の検診(シナリオ1)では死亡率が25.4%減少
40歳から74歳の女性を対象とした2年に1回の検診(シナリオ2)では死亡率が30.0%減少しました。
さらに40歳から79歳の女性を対象とした毎年の検診では、他のシナリオと比較して、マンモグラフィ検査1回当たりの偽陽性スクリーニング(6.5%)(つまりがんはないのにがんの可能性ありと診断してしまう確率)と良性生検(0.88%)(それをさらに何らかの形で組織をとって調べることとなる確率)が最も低かったことが示されました。
USPSTF は推奨事項を作成するために CISNET モデリングを使用しましたが、リコール率と良性生検はリスクではなく害であると言及しました。つまりがんでもないのに呼び出され、がんでもないのに針を刺して検査をされることは“害”である。だから1年に1回よりも2年に1回を推奨しました。しかしMonticciolo先生らは「マンモグラフィー検査の、害と利益のバランスをとるため、追加の画像検査や良性生検のために女性が呼び出しを受けることを避けることも大事だが、そのために死亡率を下げるという重要な利益の一部を放棄することになってもいいのか?」と提言しています。
Monticciolo先生らは、年に一度の乳がんスクリーニング後に、女性が誤って良性であるのに生検を受ける確率は 1% 未満であり、それをずっと継続してもそうしたことが起こる確率は 10% 未満であることを示しました。
トモシンセシスを使用してスクリーニングを毎年実施した場合には、女性がその生涯で、誤って良性であるのに生検を受ける確率は 6.5% に減少しました。
まとめ
40歳から79歳まで、毎年マンモグラフィ検診を受ければ、乳がんによる死亡率を41.7%下げることが可能になる。
それを2年おきにすればそれは30.0%となる。
毎年検診すれば、それだけ偽陽性、がんでもないのにがんであるとされ、精査をするために呼び出しを受けることも起こりえる。さらに針で突いて検査をした挙句、良性であるとなることも起こりえる。ただその確率は生涯検診をつづけても10%以下である。
2024.03.02
JAMA Oncology誌に発表された2件のコホート研究の結果によると、卵巣がんに対する両側卵管卵巣摘出術(BSO)や乳がんに対するMRI監視などのリスク管理戦略は、BRCA1/2配列変異を持つ女性の死亡率の大幅な減少と関連していました。
Lubinski J, Kotsopoulos J, Moller P, Pal T, Eisen A, Peck L, et al. MRI Surveillance and Breast Cancer Mortality in Women With BRCA1 and BRCA2 Sequence Variations. JAMA Oncology. 2024.
米国では、 BRCA1またはBRCA2配列変異を持つ女性は、25歳または30歳から70歳まで毎年MRIによるスクリーニング(乳癌検診)を受けることが推奨されています。MRIによる監視は乳がんの早期発見に役立つことが示されてはいますが、死亡リスクとの関連は十分に定義されていない、とNarodらは指摘しました。彼らの研究には、 BRCA1 (n=2,004) またはBRCA2 (n=484) の配列変異を持つ 11 か国の 59 施設の女性 2,488 人 (研究登録時の平均年齢 41.2 歳) が参加しました。これらの参加者のうち、70.6% が少なくとも 1 回のスクリーニング MRI 検査を受けていました。
平均9.2年間の追跡調査の後、患者の13.8%が乳がんを発症し、1.4%が乳がんにより死亡していました。
MRIによる監視を受けなかった女性の調査開始から20年後の乳がん死亡の累積リスクは14.9%であったのに対し、MRIサーベイランスを受けた女性では3.2%でした。これらの女性は平均MRIによる検診を平均4.7回受けていました。
さらに、30歳から75歳までの乳がんにより死亡する累積リスクは、MRI検査を受けなかった人の20.5%に対し、受けた人は5.5%まで減少していました(P <0.001)。
著者らは、この研究はMRIとマンモグラフィーを比較するように設計されたものではなく、MMGよりもMRIが優れていることをしめすものではない、警告しています。
しかしMRIによる監視を受けていなかった女性の86.7%が少なくとも1回のマンモグラフィー検診を受けており、MRIによる監視を受けた女性の乳がん死亡率のハザード比が、マンモグラフィーのみで監視された群と比較して割合にして0.27 (95% CI 0.12-0.58、P <0.001)まで下がっていたと報告しています。
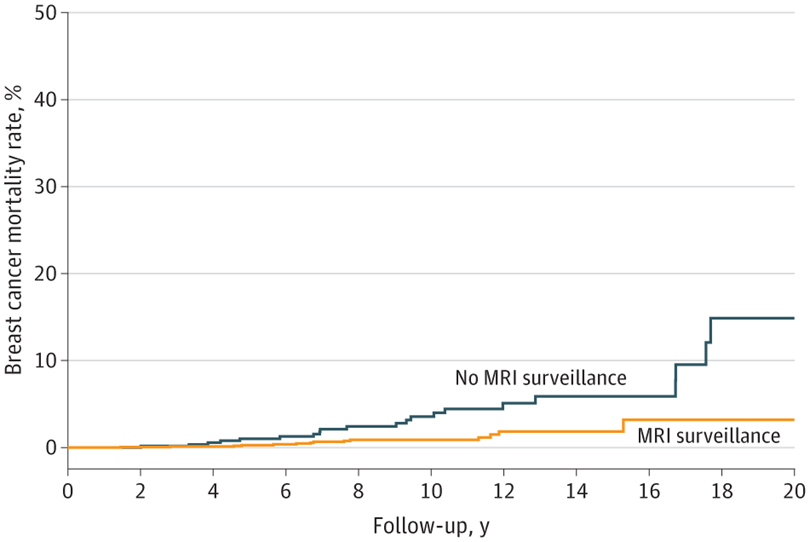
Lubinski J, Kotsopoulos J, Moller P, Pal T, Eisen A, Peck L, et al. MRI Surveillance and Breast Cancer Mortality in Women With BRCA1 and BRCA2 Sequence Variations. JAMA Oncology. 2024.
この研究では平均10年近くのフォローをしているわけですから、この図において10年の地点で比較してみましょう。No MRIつまり MRIで監視しなかった群が5%前後亡くなられていますが、MRI監視を受けた群ではそれが少なくとも2/3,つまり3%前後まで落ちています。
MRI監視が、遺伝性乳がん卵巣がん症候群の患者さんにとって、統計学的にはっきりと、死亡率の抑制につながるものである、有意な差であると証明された、というのがこの論文の主旨の一つです。

この論文は重要なものであり、今後の遺伝性乳がん卵巣がん症候群(HBOC)の女性たちの乳がん検診において、指導される際の根拠となるでしょう。そしてそれはHBOC陽性であれば原則 ”毎年”MRIによる監視を勧める、となるはずです。
ただこの論文を自分たちに当てはめるにはいくつか注意点があります。
まず一つ目ですが、MRI による監視は、BRCA”1”配列変異を持つ女性 (年齢調整 HR 0.20、95% CI 0.10-0.43、P <0.001) の乳がん死亡率の有意な減少とのみ関連しており、 BRCA”2”配列変異を持つ女性 (年齢調整後) では関連しませんでした(HR 0.87、95% CI 0.10-17.25、P = 0.93)。
これはとても不思議です。MRIがMMGでは見つかりにくい早期がんを発見する効果があるのであれば、それは遺伝子変異の場所、つまりBRCA1が変異していようと、BRCA2が変異していようと、死亡率を下げることにつながっていないといけません。というよりもそもそも遺伝子変異のない方、一般の方でも同じことが言えないといけません。しかしそうなっていない。
まさかBRCA1が変異されている方ではMRIだけで見つかるような特殊な乳がんができる、なんてことはないでしょう。
これは論文にあるのではなく私の考えですが、もしかするとBRCA1の変異陽性の方の乳がんは発生してから転移を起こすまで、つまり進行してしまうまでの時間経過が、一般の方やBRCA2の方に比べて特別早いのではないか、だからより早期で見つけることが求められるのではないか、という仮説を考えています。だからMRIをすることも重要でしょうが、マンモグラフィにせよ、乳腺超音波検査にせよ、MRIをするにせよ、むしろ検診の頻度、間隔を検討する必要はあるのでは、と思うのです。
二つ目です。海外では乳がんの検診をMMGのみで施行しています。しかし日本では、乳腺濃度の高い方では会社からの補助を受けられてUSでチェックを加えることがよくあります。実際高濃度乳腺の方では石灰化を除いて、早期乳がんの発見にMMG検査がほぼ役に立たないことが次第に知られてきており、そうした方では自分からUS併用を望まれたりします。
MRI検査は、造影剤の使用が必須になります。造影剤にアレルギーがある方では検査が受けられません。また実は閉所恐怖症でMRIができない方も珍しくありません。
また検診で施行するとなると自費になりますが(HBOC陽性の方は大丈夫です)、MRI検査はUS検査に比て高価です。毎年となると職場の補助が受けられるかどうかは疑問です。
ですので、USを併用したMMG検診と、MRIを併用したMMG検診、その比較の結果が出ないと、日本の検診にそのまま当てはめることは無理があるように思うのです。
3つ目は、3%という差を大きいとするか、小さいとするか、です。
前述しましたが、毎年のMRI検査は結構な負担です。どの病院でもMRI検査は常に予約待ちの状況でいっぱいです。検診に回せる余裕があるところはまれです。そういった病院側の負担も無視できません。加えてご本人も、コスト、検査にかかる時間、そして予約から検査、結果説明と何度も受診しなければならないこと、これを毎年しなければならないこと、そういうデメリットと、乳がん死を下げる恩恵を受けられるのは100人に3人であることを天秤にかける必要はあると思います。
まとめ
今後 HBOCの女性には原則年に1回のMRI検診が勧められることになると思います。
しかし BRCA2陽性の患者さんには乳がん死の抑制効果が証明されていないこと、マンモグラフィーに加えて超音波検査を受けている方ではMRI検査の上乗せ効果は証明できていないこと、乳がん死の抑制効果は1/4にもなる、とはいえ、恩恵を受けられるのは陽性の方100人に3人に過ぎないこと、を加味して、定期的なMRI検査を受けるかどうか、個別に検討する必要があると考えます。
2023.11.09
世界的に見ても、乳がん検診はマンモグラフィによって行われています。
しかしマンモグラフィも万能ではなく、皆さんが思われているように、どのような小さながんでも確実に発見し、診断することができるわけではありません。
その証拠にマンモグラフィ検診は、医師であればだれでも施行していいわけではありません。マンモグラフィ読影には資格認定試験があり、その難しい試験をパスした医師や放射線技師でなければ検診に従事できることは原則できません。それだけマンモグラフィで乳がんを発見することは難しいのです。
したがって“異常あり”とされても、精査の結果、乳がんではありませんでした、どころか何もありません、ということもあり得ます。最悪の場合 “異常なし”とされても乳がんであることもあり得ます。というよりもそもそも細胞1個であってもがん細胞が存在すればがんですが、それを発見し、診断する方法を人類は、そして医学はまだ見つけていないのです。
我々の施設は、他の検診施設で検診を受けられて“異常有り”とされた方が精査に訪れる施設です。ですので、我々自身がマンモグラフィで異常有り、と診断して乳がんではないことも日常経験しますし、他施設で“異常あり”と診断されて、乳がんではありません、と診断することもまた経験します。
2023年11月 JAMAという雑誌にこれに関する非常に興味深い論文が掲載されました(Mao X, He W, Humphreys K, Eriksson M, Holowko N, Yang H, et al. Breast Cancer Incidence After a False-Positive Mammography Result. JAMA Oncology. 2023.)
題名は「マンモグラフィ検査結果が偽陽性となった後の乳がんの発生率」です。
偽陽性とは、マンモグラフィ検診を受けて“異常有り”とされ、精査をした結果”異常なし“となった、ということを指します。それを経験された方がその後乳がんを発症する確率はどうなのか、検討した論文です。
以下にその内容を紹介しながら、私の得た感想を解説として述べていきます。
難しいと感じられる方は青色で書いた私の要旨だけ読まれてもいいと思います。
また こうした研究は統計が非常に重要で、今回の論文でも紙面の多くをその方法に割いています。ここでは省略しますが、興味がある方はぜひ原文を参照してください。

マンモグラフィによる定期的な検診によって、乳がんによる死亡率は20% 以上減少します。しかしマンモグラフィ検診にも害があり、その一つとして、マンモグラフィ検査の偽陽性結果が発生することがあげられます。米国では、1回でもマンモグラフィ検査を受けた女性の11%が、その1回で偽陽性の結果を受けます。ヨーロッパでは、偽陽性とされる確率は約 2.5% です。ヨーロッパでは偽陽性の発生率が低いのですが、累積すると大きなリスクとなります。ヨーロッパの女性の約 5 人に 1 人が、10 回のマンモグラフィの検診を受ければ少なくとも 1 回のマンモグラフィの偽陽性結果を経験します。
偽陽性の結果が心理的苦痛や不安を引き起こす可能性があることを考えると、その後に検診を継続して受けてくださるかどうか、その参加率に影響を与え、検診のプログラムの成功を危うくする可能性もあります。したがって、偽陽性の結果は決して無視できない公衆衛生上の問題なのです。
この研究では、ストックホルムのマンモグラフィ検診のプログラムのデータとスウェーデン全国登録簿との連携を利用して、マンモグラフィ偽陽性結果後の長期転帰を調査しました。具体的には、マンモグラフィ検査結果が偽陽性となった女性の間で乳がんのリスクが長期的に増加するかどうか、またこのリスクが、たとえば乳腺密度(濃度)が高い低い、年齢が高い低いなど、個人の特徴によって異なるかどうかを調査しました。さらに、マンモグラフィの偽陽性結果と死亡率との関連性も調査しました。
スウェーデン、ストックホルムのマンモグラフィ検診プログラムは 1989 年に開始され、50 歳から 69 歳までのすべての女性に 2 年ごとの検査を受けるよう呼びかけました。
2005 年から 2012 年まで、40 歳から 49 歳の女性を 18 か月間隔で検査するよう依頼しました。
2012 年以降、これは 2 年間隔に変更されました。さらに70 歳から 74 歳の女性を検査の対象にしました。
各女性のマンモグラフィは検診時に 2 人の放射線科医によって独立して読み取られ、詳しい精査が必要かどうか判断し、そうした検査が必要であればその女性を呼び戻すかどうかを決定しました。意見が異なる場合は常に、放射線科医は合意に達するまで議論しました。通常、こうして精査を受けるように指導された女性は 1 週間以内に手紙を受け取りました。私たちの統計結果は、これらの女性の 99.3% がきちんと精査を受けたことを示しています。
今回の統計では1991 年から 2017 年の間にストックホルム地域でマンモグラフィ検査を受けたことのある 40 歳から 74 歳の女性 596,270 人から抽出されました。1991 年以前に乳がんの診断を受けた女性 (n = 2384) を除外した後、私たちの最終研究は人口には593,886人の女性が含まれ、のべ2,635,668件のスクリーニング記録が含まれています。平均して、各女性は研究期間を通じて 4 回の検査を受けていました。
私たちは、最初の偽陽性結果を受けた乳がんではない女性 45,213 人を特定しました。
偽陽性の結果が得られた女性の乳がんの 20 年間の累積発生率は 11.3% (95% CI、10.7% ~ 11.9%) でした。偽陽性の結果がなかった女性における対応する累積発生率は7.3%(95% CI、7.2%-7.5%)でした(下図)。乳がんリスクと偽陽性結果との関連性は、共変量を調整した後でも明らかでした。偽陽性の結果が得られた女性については、偽陽性の結果が得られなかった女性と比較して、調整後ハザード比 (HR) が 1.61 (95% CI、1.54-1.68) と推定されました。→ これはマンモグラフィ検診で陽性とされたことがある女性がその後本当に乳がんを発症する確率は、そうでない方の1.6倍であることを示しています。このことと下のグラフがこの論文でもっとも重要な指摘です。
偽陽性結果と乳がんリスクとの関連性は、40~49歳の女性と比較して60~75歳の女性の方が統計的に有意に高いことがわかりました(HR、2.02; 95% CI、1.80~2.26)。→ 偽陽性とされる確率は、乳腺密度の高い若い女性の方が高いはずです。マンモグラフィの読影そのものが難しいからです。したがって高齢女性の、密度の低い女性が仮にも陽性とされたなら、たとえ乳がんはなくとも何らかの変化が起こっている確率が高い、と考えるべきだということになるでしょう。

このグラフはX軸に時間の経過、Y軸に乳がんが発生した割合を示します。
時間の経過とともに、検診を受けた女性に乳がんが発生していきますが、偽陽性とされたことのあるオレンジのグラフは明らかに、その経験がない女性より高くなっています。
いま日本人女性の9人に一人が乳がんに罹患しますが、スウェーデンにおいても、偽陽性とされてもされなくても、20年たてば7%の方に乳がんが発生することもまた驚きです。
Mao X, He W, Humphreys K, Eriksson M, Holowko N, Yang H, et al. Breast Cancer Incidence After a False-Positive Mammography Result. JAMA Oncology. 2023.
乳房密度が高い女性 (不均一高濃度) と比較して、乳房密度が低い女性 (脂肪性、乳腺散在) のリスクが統計的に有意に高いこともわかりました (HR、4.65; 95% CI、2.61-8.29)。 →これも上記と同じことを意味します。
生検を受けた女性は生検を受けなかった女性(HR、1.51 ; 95% CI、1.43-1.60)よりも乳がんのリスクが高い(HR、1.77; 95% CI、1.63-1.92)ことが観察されました。→生検にまで至っているということは、がんではないとされても、何か異常が起こっており、その中では将来がんのリスクになる変化もある可能性が高いということを意味します。
****************************************
偽陽性結果と同側に乳がんがある場合の調整後ハザード比は、偽陽性結果のある女性とない女性と比較して、1.92 (95% CI、1.81-2.04) でした。これは、対側に乳がんがある場合の推定ハザード比 1.28 (95% CI、1.20-1.37) よりも統計的に有意に高いという結果になりました。→ これが意味することはマンモグラフィで偽陽性とされた乳腺側に、その反対よりも乳がんがよく発生することを意味しています。結果として偽陽性は、将来の乳がんを予言していることになります。このことが意味するところは、偽陽性は何らかの偶然が生み出すヒューマンエラーではなく、将来その部位に乳がんが発生するリスクを捕まえているものである、ということになります。
偽陽性の結果が得られなかった女性と比較して、偽陽性の結果が得られた女性はより大きな腫瘍(≧20 mm)を有する可能性が高かった。推定された調整後 HR は 1.78 (95% CI、1.64 ~ 1.93) で、腫瘍が小さい (<20 mm) 場合の HR 1.47 (95% CI、1.38 ~ 1.56) よりも高かった。→ 偽陽性とされた乳腺には将来より大きな乳がんが発見されることになる、つまり発見が遅れる傾向がある、ということです。偽陽性とされた乳腺は、将来の危険性が高く、警戒しなければいけないことは明らかなのに、そうなっていません。
偽陽性の結果が得られた女性は、乳がんによる全死因死亡および死亡のリスクが高く、ハザード比はそれぞれ1.07 (95% CI、1.04-1.11) および1.84 (95% CI、1.57-2.15)でした(表2)。偽陽性の結果があった場合とない場合の乳がん患者の予後を比較すると、HR は 1.05 (95% CI、0.89-1.25) でした。→ 大きさに関することから導かれる結論と同じです。偽陽性とされた乳腺は、将来の乳がんの危険性が高く、警戒しなければいけないことは明らかなのに、そうなっていない。そのことによってむしろ死亡率が上昇しているということになります。実際 本研究によって 偽陽性結果が出た女性はそうでない女性に比べて次回のスクリーニング受診率が低いことが判明しています。偽陽性結果が出た後に検診を受けることをためらった結果、腫瘍が大きくなってみつかる可能性があります。

偽陽性結果後の乳がんリスクの増加は、2つのメカニズムで説明できる可能性があります。1つ目は、リスクの増加は、以前のマンモグラフィで小さな腫瘍が見落とされたことによる可能性があります。もう一つは偽陽性の結果をもたらした女性の増殖性良性乳房疾患が存在していた可能性があるということです。
偽陽性とされた 同側の乳がんのリスクが上昇し、時間の経過とともに減少し、追跡調査の最初の 4 年間で最も高かったことを示す我々の結果は、この仮説を裏付けています。
***************************************
偽陽性といったん診断されたことは、がんでない、とされても、やはりなんらかの異常があることを示唆していることがあります。たとえば偽陽性の診断を受けた側の乳腺は、対側よりも乳がんの発生率は高い傾向があります。偽陽性と診断された乳腺ではその後4年間、乳がんの発生リスクが高まり、その後差異がっていきます。それはその根拠となります。
偽陽性とされた変化は、将来がんに変化する、それを母地にして乳がんが発生する、こうした危険性を示唆していることがあり得ます。
少なくとも偽陽性結果が出たからといって、次回の検診を受けることをためらうことは非常に危険をはらんでいるといえるでしょう。
2023.05.23
以前、こうしたテーマでブログを書きました。
「”高濃度乳腺は乳がんリスクが高い”ことを知っていますか?」
よければもう一度目を通してください。
乳房と呼ばれる部位の皮下にはミルクを作り出す乳腺という組織が入っています。
生理前になったら皮膚の下でゴリゴリと硬く触れ、触っていると痛い、あの組織です。皮膚をつまむとつまめる部分は乳腺ではなく、皮下脂肪です。乳腺は原則硬いので、”つかめます”が、つまめません。
その乳腺には個人差があります。乳腺濃度が高い、つまり乳房の中にぎっしりと乳腺が詰まっている女性と、乳腺濃度の低い、すでに脂肪に置き換わってしまって柔らかくなってしまった方に分かれるのです。
これは極端に二つに分かれるのではなく、段階的に程度が異なると考えてください。
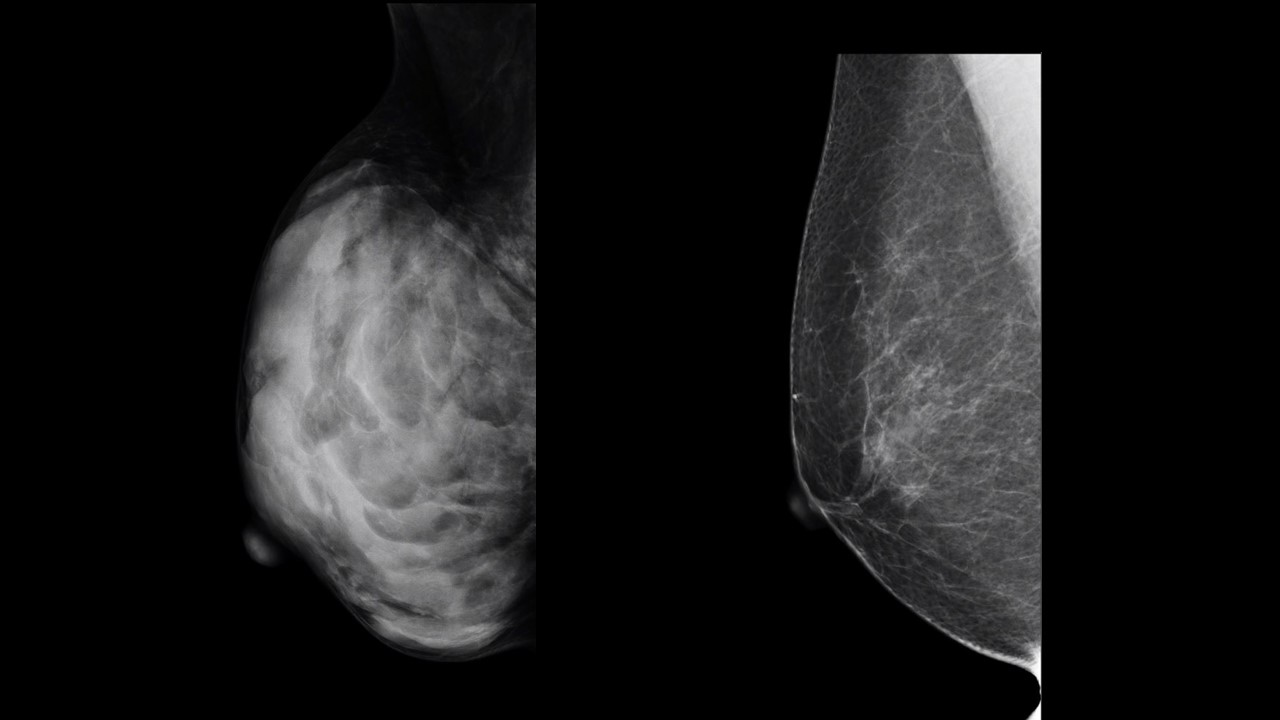
何度も似たような写真を出してきましたが、これがマンモグラフィです。
左右とも50歳前後の女性で年齢的に差はありませんが、マンモグラフィは全く異なります。
乳腺は白く映ります。左側の乳腺は乳腺がぎっしり詰まっているので、全体が真っ白に映ります。しかし上1/4には乳腺はないので、皮下脂肪のみです。そこは黒く見えます。
逆に右側の乳腺には白いところがほぼなくなっており、白い”スジ”のようなものしか見えません。乳腺がない上1/4の見え方とほぼ変わらない。触ってもそれこそお腹やおしりと差がありません。皮下脂肪に差はないからです。生理前になってもごろごろしたものは触りません。張ることもなく、生理前にもあまり痛みも感じません。乳腺が委縮してしまっていてほぼ残っていないのです。
これはみなさんのいう巨乳とは関係ありません。
大きくても脂肪ばかりの方はいます。小さくてもぎっしり乳腺が詰まっている方はいます。一度でもマンモグラフィを撮影された方ならすぐにわかります。乳腺濃度が記載されており、「脂肪性 → 乳腺散在 → 不均一高濃度 → 高濃度」 の順で高くなります。
「”高濃度乳腺は乳がんリスクが高い”ことを知っていますか?」のブログでも触れましたが、乳腺の密度が高い女性は、もちろん乳腺が”多い”ことになるので、乳腺に発生する乳がんのリスクもまた高くなります。統計結果から分かったことですが、「脂肪性乳腺の女性と比較して、高濃度乳腺を持つ女性は、乳がんのリスクが 4 倍高くなります。」
この4倍という数値ですが、決して低いものではありません。
先に述べたとおり、93%の女性が、家族に乳がんの方がおられることの方が、乳腺密度が高いことよりも乳がんリスクは高い、と見なしています。しかしそれは実際には2倍程度です。
65%の女性が過体重または肥満であることが乳腺密度が高いことよりも大きなリスクである、と見なしています。肥満ということの定義にもよりますが、BMIで23-25の平均的な女性と比較して、30以上の女性では閉経後で1.34倍、閉経前で2.25倍の発生リスクがあります(国立がんセンター発表)。ご自身のBMIはここで計算してみてください。
ここから分かるように、皆さんは乳腺が高濃度であることの乳がんのリスクを過小評価しているか、あるいはまったく知らない、のです。ですのでせっかくマンモグラフィ検診を受けても、ご自身の乳腺濃度に興味がない、あるいは知らないままにしています。30歳前半の女性でも脂肪性乳腺になっている方はおられます。50歳を超えて閉経していても高濃度乳腺の方はおられます。
ここまで話をしてきて皆さんは、この乳腺濃度は生まれつき決まっている、とお考えでしょうか?
若い女性は皆高濃度で、年齢を重ねると自然と濃度は落ちてくる、とお考えでしょうか?
皆さんは知っているはずです。
女優さんが、乳腺の形が変わるのが嫌なので、出産したけれども授乳せず、ミルクで済ませた、という話聞いたことはありませんか?

40-49歳の日本人女性200人の統計結果を検討した論文があります。
それによれば乳腺濃度に最も影響を与えていたのは子供を産んだことがある、ない、でした。子供の数は検討されていませんが、産んでいない方が濃度が高い可能性は、産んだ方の2.87倍でリスクが高く、出産の有無はBMIよりも乳腺の濃度に強く影響していました。
同じくアジアから中国の女性(28388名 平均年齢 51.8 ± 5.2)について考察した論文では、乳腺濃度に影響する因子として、閉経の有無、初産の年齢、そして子供の数でした。出産の数ではたとえば脂肪性乳腺:高濃度乳腺の割合で見たとき、子供を産んだことのない女性では、5.6%:11.8%なのに対して、。2名以上産んでおられる方では26.7%:3.1%と逆転していました。
現在では中国でも少子化が進んでおり、3人4人と子供を設ける方は少ないはずです。そのため統計的に検討することは難しいでしょう。ただ出産数と高濃度乳腺の比率を段階的に見れば反比例していることは感覚的にもまちがいないのではないでしょうか。
このことからこういう論理が成り立ちます。
少子化する(出産数、授乳経験が減る)
↓
おそらく近年の爆発的な乳がん罹患率の上昇は、少子化と無関係とは思えません。
他のどんな要素よりも大きい可能性があります。
いわゆる少子化ですが、西洋先進諸国に比較すれば我が国やアジアは遅く始まっています。
しかし現在西洋先進諸国での出生率は2前後を保っており、我が国の1.3(2022年)までは低くありません。(イギリス 1.6、 米国 1.7、フランス 1.8、中国 1.2)
それからいえば、少子化、つまり一生で経験する授乳期間の長さが、乳がん罹患率と反比例する、という仮説は少し矛盾もあります。
最新のデータから 人口1000人の方が1年で何人子供を設けるか、というデータを見ると
米国 12.21 カナダ 10.11 フランス 11.56 イギリス 10.80 イタリア 7.00 でした。
中国は 9.69 韓国 6.95 日本は 6.90
私も驚いたのですが、このThe World Factbookで調べた2023年最新のデータで見たとき、この出生率は東アジア最低値でした。データの有る228国の中で225位でした。
女性の一生における出産数データは中国よりも高いのに、このデータでは中国よりはるかに低いのはなぜでしょう。日本では高齢者が多いので、人口1000人当たり、どれだけ子供を産んでいるか、というデータでみると低くなってしまうのです。ですので、ある時を境に現状で多くを占める高齢者が死亡し始める時代が来ると急激に人口が減少することがわかっています。つまり欧米先進諸国よりも出生率が低いことは、高齢者が長生きしていることでマスクされ、隠れているだけで、ある時から驚くような速度で人口減少が起きることが確実です。
ですのでもし少子化と、乳がん罹患率の発生が比例するという仮説が正しいならば、あっという間に西洋先進諸国並みの乳がん罹患率に追いつき、そして追い越すのではないか。そう思えるのです。
もちろん先に述べたように、これは私の仮説であって、証明されていません。人種間の差であったり、たしかに食事内容による影響も0ではないでしょう。
出産数、授乳経験が減少→年齢を重ねても高濃度乳腺のままの女性が増える→乳癌の発生リスクが高まる、この流れは非常に説得力があり、納得できます。
私個人としては、もっともっと子供を作る時代が来てほしい。
でもそれは難しいでしょう。そしてもうそんな年齢ではない方がほとんどのはずです。
ですので、これからは40台の方が検診の中心ではなく、40歳以上、特に60-70歳の方が乳がん検診の中心になっていかざるを得ないと思います。
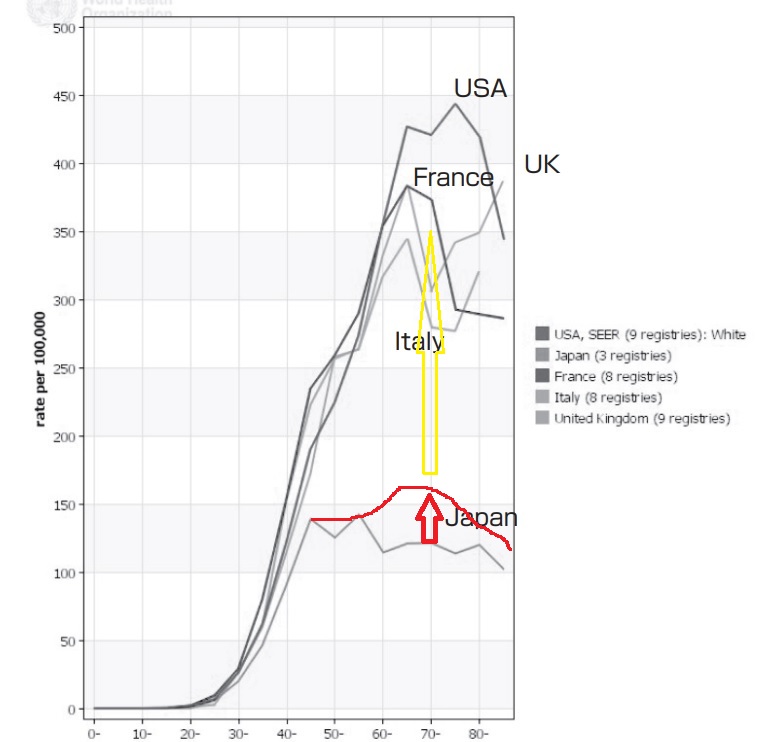
上の図はWHOで手に入る最新のデータです。2010年のものになります。
中国で一人っ子政策が取られたのは1979年からです。(現在はふたりっ子政策です)
日本では1971年から74年にかけて第二次ベビーブームが起きました。日本の特殊出生率(1人の女性が生涯に産む子供の平均数)が2を切ったのは1975年です。この年を境に、日本の出生率は減少傾向にありました。特殊出生率が2を下回ると、人口の自然減少が起こり、少子化社会の問題が浮き彫りになります。日本では現在も出生率の低下が続いており、1.3まで落ちているのは前述しました。少子化対策が重要な課題となっています。
そして乳がん罹患率の形は我が国と中国はやはり不気味なレベルで似ています。
中国の高齢者の罹患率が我が国と同じようにもともとは低く、上昇している現象がわかれば、私の仮説の裏付けになるでしょう。
皆さんも年齢を重ねたから乳がんになりにくい、という誤った概念をもはや捨てる時期が来ています。
検診は年齢に関係なく、40歳を超えれば必須です。
2023.05.18
前回 米国予防サービスタスクフォースが提供する指針において14年ぶりに改正が行われ、米国におけるマンモグラフィ検診は50歳以上隔年、から40歳以上隔年での施行を勧める、となったことを報告しました。
ではわが国ではどうなっているのでしょうか。
日本乳がん学会が提案している指針を示します。
「乳がん検診は,「ブレスト・アウェアネス」の重要な1項目です。40歳から定期的にマンモグラフィによる乳がん検診(検診マンモグラフィ)を受けることが勧められますが,マンモグラフィには利益と不利益がありますので,ご自身が納得して乳がん検診を受けることが重要です。」
もしよかったら引用元のHPで全文を一度読んでいただければ幸いです。私もこのブログで何度もブレスト・アウェアネスに触れてきましたので、ここで少し引用しておきます。
自分の乳房の状態に日頃から関心をもち,乳房を意識して生活することを「ブレスト・アウェアネス」といい,これは乳がんの早期発見・診断・治療につながる,女性にとって非常に重要な生活習慣です。「ブレスト・アウェアネス」を身につけるために,以下の4つの項目を実践しましょう。
①自分の乳房の状態を知るために,日頃から自分の乳房を,見て,触って,感じる(乳房のセルフチェック)
②気をつけなければいけない乳房の変化を知る(しこりや血性の乳頭分泌など)
③乳房の変化を自覚したら,すぐに医療機関へ行く
④40歳になったら定期的に乳がん検診を受診する
ちなみになぜか日本乳がん学会の検診ガイドラインには「隔年」の記載がありません。
同じく学会には日本乳がん検診学会があるのですが、その記載には「隔年」の記載があります。
これで日本と米国の検診の指針が同じになりました。
ただ、ここで重要なのは、我が国ではもともと40歳以上の年齢の女性にマンモグラフィ検診を勧めており、米国があとから年齢を引き下げたという事実です。わが国では米国と比較して若い人から検診を勧めて(過去)いた、これはなぜなんでしょう。
同じHPに答えが書いてあります。
「乳がん検診の目的は乳がんで亡くなる人を減らすこと(死亡率減少効果)ですが,現在,この乳がん死亡率減少効果が明らかな検査方法は,検診マンモグラフィだけです。日本人女性の乳がんの好発年齢が45~49 歳と60~64歳ですので,日本では40歳以上の女性に対して検診マンモグラフィが推奨されています。」 つまり米国(じつは西洋諸国)では、乳がんも他の部位のがんと同じく高齢者に多い。でも日本では若年者に多いのです。なので検診開始の推奨年齢も低かった。
ただこの記載、何か引っかかりませんか?
そう日本人女性は45歳前後と、60歳前後の二つの乳がんになりやすい時期がある・・・なぜ?
実はこの記載、数年前まで「60~64歳」の部分がなかったのです。
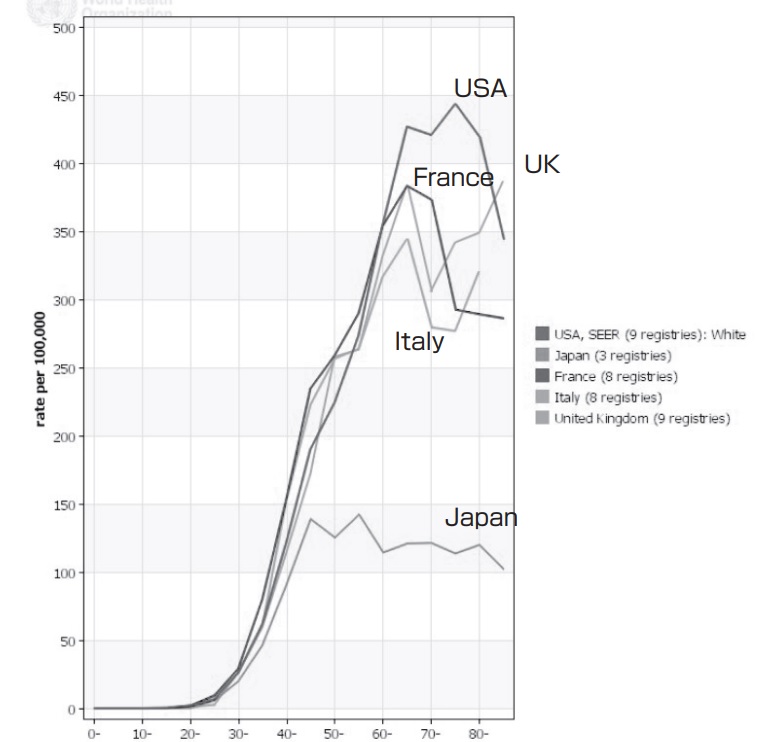
これはWHO(世界保健機関)のデータを基にして作られた、乳がんの年齢別罹患率のグラフです。
ここで注目してほしいのはこのグラフは”率”であって、”人数”ではない。
何人乳癌になるかはその国の人口によって変わります。高齢者が多い国ではがんの罹患数も当然多くなる。そこで10万当たり何人が乳がんに罹患しているのか、その罹患率を年齢別に見たのがこのグラフです。
40歳までのカーブはどの国も横並びですよね。でもそこからほかの国と日本のグラフは離れていきます。
まるで高齢になると日本では乳がんに罹患しにくくなり、日本以外の国ではむしろ高齢者で乳がんは多い、でも日本では40-50歳頃にピークになりその後の罹患率は横ばいになる。
そう見えますし、そう思っておられる方が医師の中でも多いと思います。でもがんセンターが発表した最新のデータではそれはもはや正しくないのです。そうこのグラフのデータは少し古いのです。
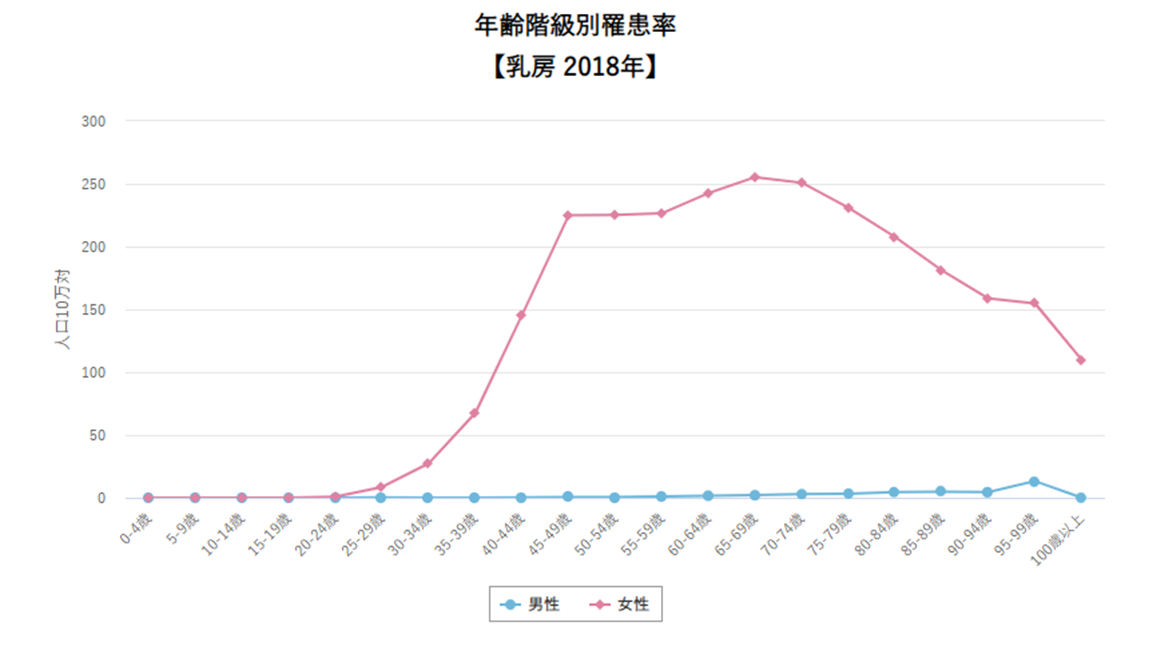
上記が最新の統計結果です。現在日本ではこれ以上新しい統計結果はありません。
御覧の通り、すでに65歳から75歳が罹患率のピークになっています。40-50歳代の女性の罹患率をすでに抜いているのです。
これは大変不気味な現象です。なぜグラフの形が変化しているのでしょう。
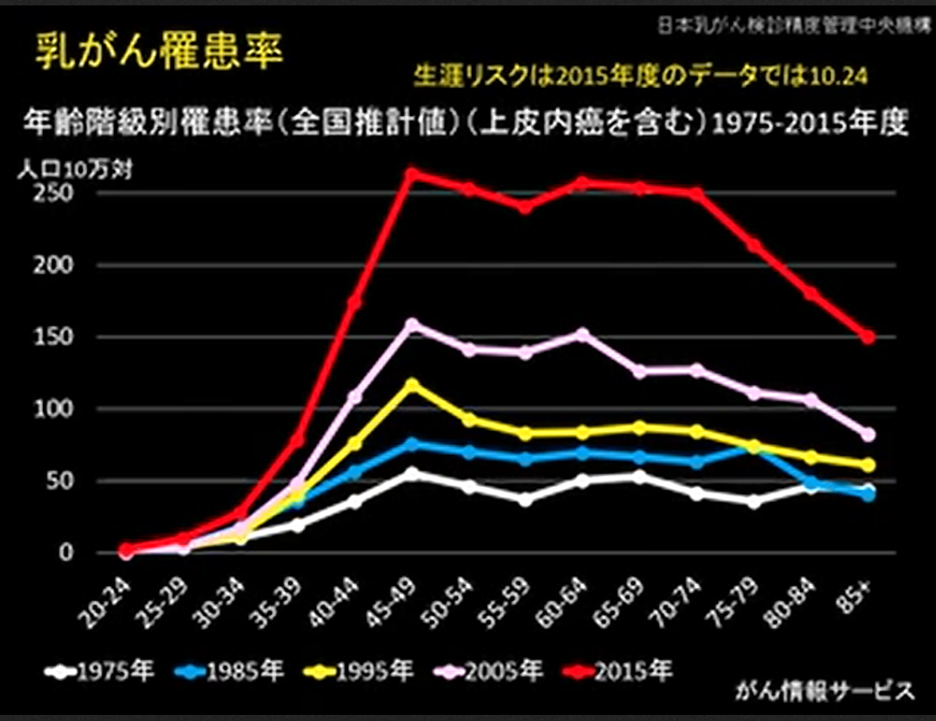
この図は日本乳がん検診精度管理中央機構が公開しているデータです。
こうして経過に沿ってグラフを見てみると、ここ50年ほどで乳がんの罹患率は増えていても減っている年齢層はないことがわかります。1995年(黄色)の時は明らかに45-50歳前後にピークがあります。この年齢層で乳がん罹患率は高く、高齢者では高くありません。
ただこれは2005年にはすでに横ばいになっており、そのまますべての年齢層で罹患率は2.5倍にまで上昇し続けています。そして日本乳がん学会がいうように、ピンクのグラフでは確かに45-49歳、そして60-64歳の二つの地点にピークがあります。そして先に述べたように最新の2018年には65歳から75歳の乳がん罹患率が50歳前後の方の罹患率を抜いてしまった。
同時にこの50年間すべての年齢層で乳がんの罹患率は上昇し続けており、下がった年齢層も、下がった年代もないということも恐ろしい事実です。45-49歳の年齢層に限ってみれば1975年から2015年まで40年間で10万人当たり50から250人とほぼ5倍の罹患率まで上昇しています。
2005年の結果を受けて乳がん学会のHPの記載の変更がなされたと考えられます。
しかし2018年の統計結果を受ければその記載は変更しないといけません。
「日本人女性の乳がんの好発年齢が45~49 歳と60~64歳です」という記載はまるで二峰性の形のように聞こえます。ある意味正しいですが、もはや2018年のデータでそう見える人はいないはずです。
「日本人女性の乳癌の好発年齢は、45から49歳で急激に上昇し、65歳から75歳にピークとなります」が、現状の正しい記載です。
ちなみに日本と西洋諸国を比べるのではなく、日本と中国ではどうなのでしょう。
私は同じくWHOのサイトでこれを調べてみることにしました。

これで見ると、中国も日本と同じように40歳である程度頂上に到達して横ばいの形をしています。
そして西洋諸国として出しているデータ、これは先に述べたように高齢になるほど乳がん罹患率は上昇していますが、ここでいう西洋諸国とはほぼG7と呼ばれる”先進国”のデータになります。
注意が必要なのは西洋諸国でも先進国と呼ばれる豊かな国でなければこんな統計データを出せません。
貧しい国のデータは出てこないのです。
つまり西洋先進諸国(白人の国)のデータでは、乳がん罹患率は高齢者ほど高い。
そしてアジア、日本や中国は45-49歳の若年者で高い、あるいは高かったという方が正確です。
しかし日本ではグラフの形は変わりつつある。
西洋諸国のそれに近づいているのです。これは形を変えているというよりも、高齢者の乳がん罹患率が増えることで同じ状況に近づいている、ということです。このままいけばおそらくむしろ50歳以上の高齢女性での乳がんの罹患率は西洋先進諸国と同じ、つまり今の2倍まで上昇し続けることになります。
しかし、なぜこんなことが起こっているのでしょう。
皆さんはがんが増えている、といえばすぐに”食生活の変化”が原因ですか、と考えます。
でも皆さんの人生の中の40年間で乳がん罹患率が5倍に増える、それを食生活の変化で説明できますか?皆さんの子供はみなさんと一緒にご飯を食べているはずです。そんなに変わりましたか?どう考えても食生活だけでは説明できないでしょう。
その理由がわかれば、今後、日本や中国のグラフがどうなっていくかも予想できます。
それはこう考えればわかるのです。
なぜ、日本や中国では、西洋先進諸国よりも”高齢者の乳がん罹患率が低かった”のでしょうか。
2023.05.18
米国予防サービス特別委員会 (USPSTF) は、実に14年ぶりに新しい乳がんスクリーニングガイドラインを提案しました。
(米国予防サービス特別委員会(United States Preventive Services Task Force, USPSTF)は、米国政府の独立した医学専門家からなる委員会です。その目的は、科学的な証拠に基づいて予防医療の効果と効果を評価し、予防サービスに関する勧告を提供することです。USPSTFは、様々な疾患のスクリーニング、予防、カウンセリングに関連する勧告を発表しています。その勧告は、予防医療のプラクティスガイドラインを策定する医療提供者、政府機関、保険業者などに影響を与えます。その勧告は、科学的証拠に基づいて評価され、勧告の強度はAからDまでの等級で示されます。A等級は高い推奨度を示し、D等級は効果がないか、または害があるという証拠があることを示します。USPSTFの勧告は、医療プロバイダーと患者に予防医療の意思決定を支援するための重要な情報源となっています。)
乳がんスクリーニングガイドラインは2009年に初めて発行され、2016年に再度発行された現行のガイドラインでは、50歳から74歳までの女性に対して毎年ではなく隔年マンモグラフィ検査を推奨していました。50歳未満の女性の検査開始は、そのリスクを考慮して個別に決めるべきであると述べられています。
新しいガイドライン草案では、すべての女性が40歳から隔年で乳がんの検査を受けることを推奨しています。これは重要な変更です。(これはBグレードの推奨であり、純利益が中程度である、または中程度の効果があるという高い確実性があることを意味する)。
米国では現在女性の8人に1人が乳がんに罹患します。米国ではすべての乳がんのうち9%が、45 歳未満の女性に発生します。検診の年齢を50歳から40歳に引き下げることで、こうした40代の女性の命を救うことができることに期待が持てます。
この変更に対して、各方面、特に臨床の現場から様々な声が米国でも寄せられています。
今回我々はMEDPAGEの記事からその声を以下に引用したいと思います。
*****************************************
残念なことに、提案されたガイドラインでは、毎年ではなく、2年ごとのスクリーニングを推奨し続けています。研究によると、40歳からマンモグラフィーを毎年開始すると、乳がんによる死亡率が最大40%減少することが統計上確実視されています(https://www.ncbi.nlm.nih.gov/pmc/articles/PMC8796062/)。マンモグラフィーを隔年ではなく毎年受けることは、がんが小さくて治療が容易なときに発見するのに役立ち、乳房切除術や化学療法などの積極的な治療の必要性を減らすことができる可能性があります。
新しいガイドライン草案のもう 1 つの限界は、高齢女性に対する詳細な証拠に基づくガイダンスが欠如していることです。現在のガイドラインと同様に、特別委員会は乳がん検診を74歳までのみ推奨しており、75歳以上の女性における検診の利益と害のバランスを評価するには証拠が不十分であると述べています。
しかし、乳がんは75歳以上の女性にとって依然として脅威です。今日の多くの女性は、80 代、さらには 90 代になっても高い生活の質を保ちながら人生を謳歌しており、スクリーニングの推奨を裏付ける十分な研究が得られるまで、高齢の女性は、好み、価値観、健康歴に基づいて、自分の健康ニーズに何が最適かを主治医と相談して決定する必要があります。この年齢層についてはさらなる研究が不可欠です。
USPSTFは新しい声明草案の中で、高濃度乳房の重要性を特に認識しています。米国女性の約半数は乳房濃度が高いです。乳房の密度が高い女性は乳がんのリスクが高いため、乳房の密度を検診において考慮することは重要です。さらに、乳房の密度が高いとマンモグラムの読み取りが困難になるため、一部の乳がんが検出されない可能性があります(これは私がこのブログでもが繰り返し述べてきましたね)。
高濃度乳房に関連するリスクを認識しているにもかかわらず、特別委員会は追加のスクリーニングを推奨するまでには至らず、推奨するにはさらなる研究が必要であると述べるにとどまりました。
しかし、発表された研究では、両方の乳房の超音波検査、MRIを施行することによって乳房濃度が高い女性のがんの検出率を高めることができます。
3月にFDA(アメリカ合衆国の連邦政府機関であり、米国保健福祉省の一部です。FDAは、人間の医薬品、生物学的製品、医療機器、食品、化粧品、タバコ製品などの安全性、有効性、品質を保証し、公衆の健康を保護する責任を持っています。)は規制を更新し、マンモグラフィーを受けるすべての女性に乳房濃度を通知することと定めました(これも私はすでにブログで触れましたね)。これによってマンモグラフィーで検診を提供している医療機関は 18 か月以内に新しい基準を導入する必要があります。高濃度乳房を持つ女性とそれを検診する医師は、どのような追加検査が必要かについての指導を必要としています。
しかし今回のUSPSTFの勧告案にはその回答を見つけることができません。
********************************************

引用したものであるため、わかりにくいかもしれません。要点をまとめます。
今回USPSTFが提供する指針において14年ぶりに改正が行われ、米国におけるマンモグラフィ検診は50歳以上隔年、から40歳以上隔年での施行を勧める、となりました。
検診は、被爆の問題、コストの問題があります。年齢を引き下げれば乳がんはそれだけ見つかるようになりますが、これらのデメリットも大きくなります。そのバランスをとることが求められているわけです。
ただ時を同じくして米国の異なる医療機関であるFDAは、高濃度乳腺を持つ女性に対して、乳がんに罹患するリスクが高いこと、MMG検診だけでは病変を見落とされる可能性が高いことを説明することを定めました。そしてそれにのっとって18か月以内に検診の内容を改善するよう医療機関に求めています。ではどのように改善したらいいのか、FDAはもちろんこのUSPSTFの指針でも示されていないわけです。
若年者に対象を広げれば、その対象者の中の高濃度乳腺の比率は当然上昇します。
その人たちに「あなたは濃度が高いので乳がんのリスクが高いです、でもマンモグラフィ検診を受けても見落とされる可能性が高いです」と説明の義務がある。でもではどうしたらいいのですか?と聞かれても答えられない指針となっているのです。
これでは現場が怒るのも当然でしょう。
個々の施設の判断に任せる、ということなのでしょうか。
この問題を次回もう少し掘り下げてみたいと思います。
2023.03.13
「先生、乳がんって自分で触っていたらわかるものなんですか?」
これ、よく聞かれる質問なんです。年に1回、2年に1回、いろいろなペースで検診されておられる方がおられますが、原則すべての方に定期的に自分でも触るよう、自己検診はするように勧めます。その際によくされる質問です。
ただ、乳がん患者さんは検診を受けて発見された方ばかりではありません。自分自身で気づかれて受診される方も多くおられます。残念ながらまだ検診で見つかるよりも多いくらいなのです。
私は自分自身が担当させていただいた7000名近い患者さんのデータベースを持っています。その集計として、自分自身で乳がんに気づいて受診される方が患者さん全体の6から7割程度になります。これだけ健診が言われていても、やはり自分で気づいて見つけた方が実は主なのです。
それからいえば「乳がんは触っていたらわかるのですか?」という質問は意味がありません。
「進行がんになれば、大きくなってくればいつかはわかるでしょ。」それだけです。
ここでは質問の仕方を変えるべきです。
「先生、乳がんって、自分で触ってわかったら何cmなんですか?」
「先生、乳がんって、自分で触ってがんを早期で見つけられますか?」
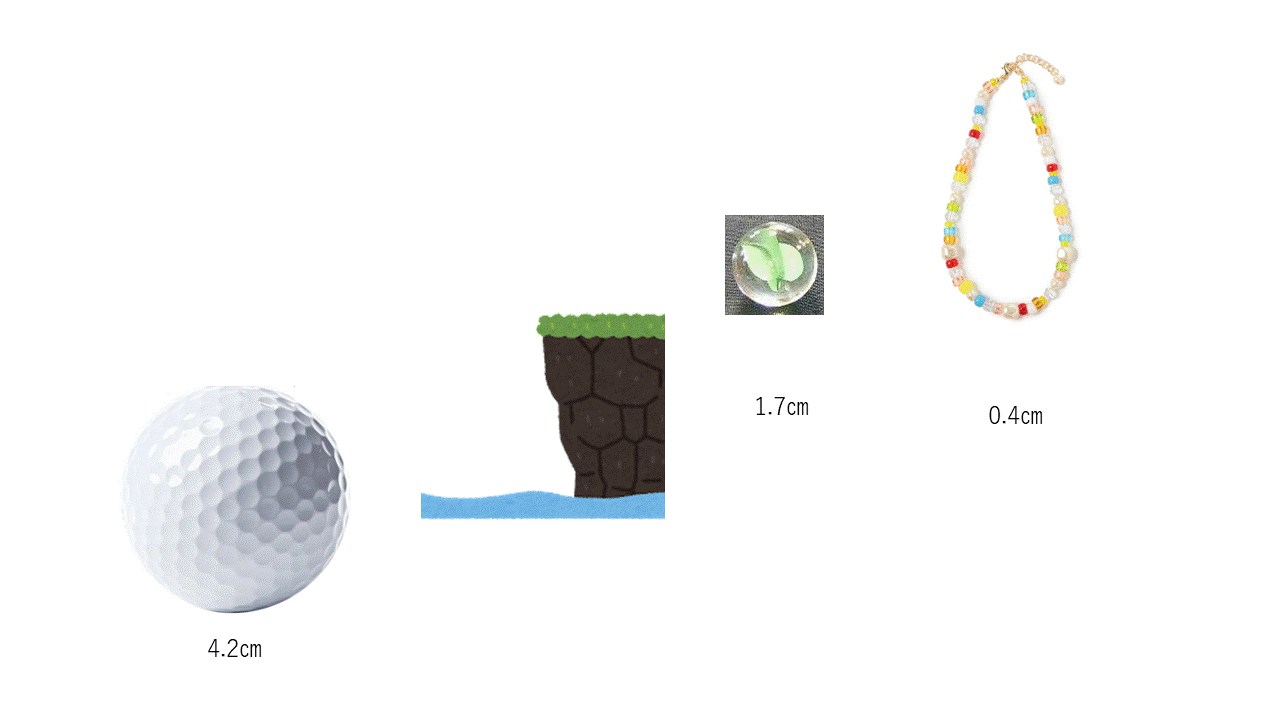
このことは以前も触れたのですが、がんは原則としてサイズが大きければ大きいほど進行がんです。転移をきたしている可能性が高まるからです。できるだけ小さく見つけることが重要です。
乳がんは大きさから言えば2cm以内に見つければ早期がんである可能性が高いです。
そこに崖があります。
実際にはリンパ節の転移まで確認しないとわかりませんが、それは検診では正確に診断できないので、検診の段階では2cm以内に腫瘍を発見することがとりあえず早期発見の具体的な目標になります。
図に示したように、ビー玉がかろうじて2cm以内の目安になります。
患者さんに先に述べた質問をされたとき、僕はいつもこう答えるようにしています。
「まずはお風呂に入って、時々はスポンジやタオルでなく、自分の手で乳腺を洗うようにしましょう。」
「そのときもし自分の乳腺にゴルフボールが入っていたらわかりますか?」
さすがにわかります。多くの患者さんはそう答えられます。
もしゴルフボールを見つけて放置していたら大変なことですよ。その時はまずこう考えましょう。
「これ以前にもあったかな。前回検診を受けたとき、こんなしこりあったかな。」
もしそれが今までなかったものであったなら、1日も待ってはいけません。すぐにどこでだっていいので医療機関を受診してください。いいですか、クーポンで検診してはいけませんよ。検診は”症状がない”方に限定して行うものです。症状があるのにそれを調べることには向きません。
「では自分の乳腺にビー玉が入っていたらわかりますか?」
うーーん、厳しいですね。でもわかると思います。
「それでぎりぎり早期でしょう。体形や、位置にもよりますがビーズ玉はおそらく無理ですね。」
この会話を覚えておいてください。
つまり自己検診は、自分の乳腺にいままで気づかなかったビー玉に気づいたらすぐに医療機関を受診する、究極そういうことになります。
気づかないものを気づくようにすることはできません。
わからないものをわかるようにする訓練もありません。
気づいた時に正しく判断して、いかに早く行動するか、それしかできないのです。
繰り返します。もし自分で乳腺を触っていて、”いままで気づかなかったビー玉に気づいたら” すぐに検診ではありません、医療機関を受診する。これが真髄です。
もちろん乳腺が痛い、違和感がある、今までにない張りを感じる、こういう自覚症状があるときもとりあえず触りましょう。そしてゴルフボールを見つけたときは大変です。ビー玉はないかな、と探しましょう。とにもかくにも、前回検診を受けたときになかったはずの乳腺に起こった変化、それが重要です。
覚えておいてください。
このブログを読まれている方は乳腺には個人差があり、同じようにマンモグラフィで検診を受けられたとしても、その乳腺の”濃度”の違いによって乳がんを発見する”しやすさ”に差があることをご存じだと思います。(高濃度乳腺とは ーAre You Dense?ー)
また同じようにご家族の血縁者、母親や、娘、叔母などに乳がん患者さんがおられる方では遺伝的な要素によってそれ以外の方よりも乳がんに罹患されるリスクが高いこともまたご存じだと思います。(遺伝性のがんという概念)
以前も一度 高濃度乳腺、つまり乳腺の濃度が高い方は乳がんに罹患しやすい、リスクの高い方である、という話をしましたが、最新のデータとしてJAMAという雑誌に、皆さんは意外と高濃度乳腺そのものががんのリスクであることを知らない、という事実が発表されていたのでここで紹介したいと思います。
それぞれリンクを貼っておきますので、そちらもぜひ目を通していただければ幸いです。
まず米国では州によって違いはありますが、ほとんどの州で乳腺の検診を受けられた女性に、乳腺の密度(濃度)を知らせることが法律で決められています。これはたとえば密度が高ければ高い女性であるほど、マンモグラフィ検診で乳がんを見つけることが難しくなるからです。
別の言い方をすれば、乳腺密度が高い方は、マンモグラフィ検診を受けて”異常なし”と診断されても、安心はできないということになります。これは”見落とし”とは異なります。砂浜で石を探すことと、河原で石を探すことの違いです。もともと見えない検査で見えないものを探している結果です。
ですので、乳腺密度の高い方は検診を受けても乳がんが見つかりにくい。これは事実です。
ただ乳腺の密度が高い女性は、もちろん乳腺が”多い”ことになるので、乳腺に発生する乳がんのリスクもまた高くなる。これは検査が難しいこととは別の問題です。乳腺密度が高い方は、乳がんに罹患するリスクも高く、それでいながらその乳がんをマンモグラフィ検診で見つけることもまた難しい、このことを見落としている、あるいは知らない方は多いことがわかりました。
調査を完了した 2306 人の女性のうち、
1,706 人の女性 (93%) が、家族に乳がんの方がおられることの方が、乳腺密度が高いことよりも乳がんリスクは高い、と見なし、1,188 人 (65%) が過体重または肥満であることが乳腺密度が高いことよりも大きなリスクである、と感じていました。
子供を産まない ことの方が、乳腺密度が高いことよりも乳がんのリスクは高いと考えている人は(957 [52%])、1 日に 1 杯以上のアルコール飲料を飲む (975 [53%])、以前に乳房生検を受けたことがある (867 [48%])人は、乳腺密度が高いことよりも乳がんのリスクは高いと考えていました。
過去にも同様の結果が出ています。多くの女性が、乳腺密度が乳癌リスクに与える影響について依然として過小評価していました。

このようにジャーナル JAMA Network Open で発表された調査によると、参加した女性のうち、大多数が家族歴よりも乳房密度を重要な危険因子と見なしていませんでした。
しかし、研究によると、脂肪組織が最小限であることを特徴とする非常に密度の高い乳房を持つ女性は、乳房密度が最も低い女性よりも乳がんのリスクが 4 倍高くなります。(”きわめて高濃度”と記載されている方がそれにあたります。)
マンモグラムを受ける女性の約 10% は、このレベルの乳房密度を持っています。
対照的に、母親、姉妹、または娘が乳がんを患っていた場合、乳がんのリスクは 2 倍になります。
研究によると、かなりの量の高密度乳房組織を持っているが、極端な程度ではない女性 ( マンモグラムを受ける女性の約 40%) は 、平均的な乳房密度を持つ女性と比較して、乳がんのリスクが 20% 高くなります。(”不均一高濃度”と記載されている方です。)
まとめると乳腺の密度は2つの点で重要です。
乳腺の密度が高いこと=乳腺の量が多い=乳がんに罹患するリスクが高いことにつながります。
乳腺の密度が高いこと=マンモグラフィで乳がんを見つけることが難しい
日本ではまだ検診を受ける女性に乳腺密度を知らせることが義務化されていません。
マンモグラフィ検診を受けた際にはご自身で気を付けて、ご自身の乳腺密度を知っておくことが重要になります。ブレストアウェアネスの考え方です。


2022.10.14
先日 80歳の女性が検診に来られました。
この方は10年来 毎年健診に来られています。
でも今年はこんなことを言われたのです。
「先生、わしは今年で80歳になった。」
おめでとうございます。米寿までもうすぐですね。
「周りを見ても若いもんばかりじゃ、わしは恥ずかしい。」
え?
「そもそも乳がんなんて若い者がなるんじゃろう。わしくらいの年になってもそりゃがんにならんとは思うとりゃせん。けど進むのも若いもんに比べたら遅いだろうから、そんなにマメにこんでもええじゃろう?4年に1回くらいにしとけばそのうち寿命じゃ。」
今回 この質問に答えてみたいと思います。

1

上は年齢別罹患率のグラフです。がんセンターがHPで発表している最新のデータになります。
罹患率とは、その年齢の方の何%が乳がんにかかっているのか、を表します。
これのグラフで見てみると、100歳以上の方が乳がんに罹患する確率は40歳の女性とほぼ同じです。10万人に100人ですから1000人に1人。
さほど多くないように思うかもしれません。しかし累積で考える必要があります。最終的に女性の9人に1人が乳がんに罹患します。つまり40歳という年齢のその1年で乳がんになる確率は0.1%ということです。
そしてグラフを見るとわかるのですが、山のピークはどこにありますか?
そうです、65歳から75歳が最も乳がんに罹患している年齢なのです。
驚きませんか?若い人がなる、そう思っておられる人も多いと思います。でも多いのはむしろ定年後、60台70台なのです。
「わしもがんにならんとは言うとらん。ただがんの進みも遅いだろうから若い人みたいに検診せんでもええじゃろう、というたんじゃ。乳がんで命を取られておるんは若い人なんじゃないんか?」
おばあさんの疑問は続きます。
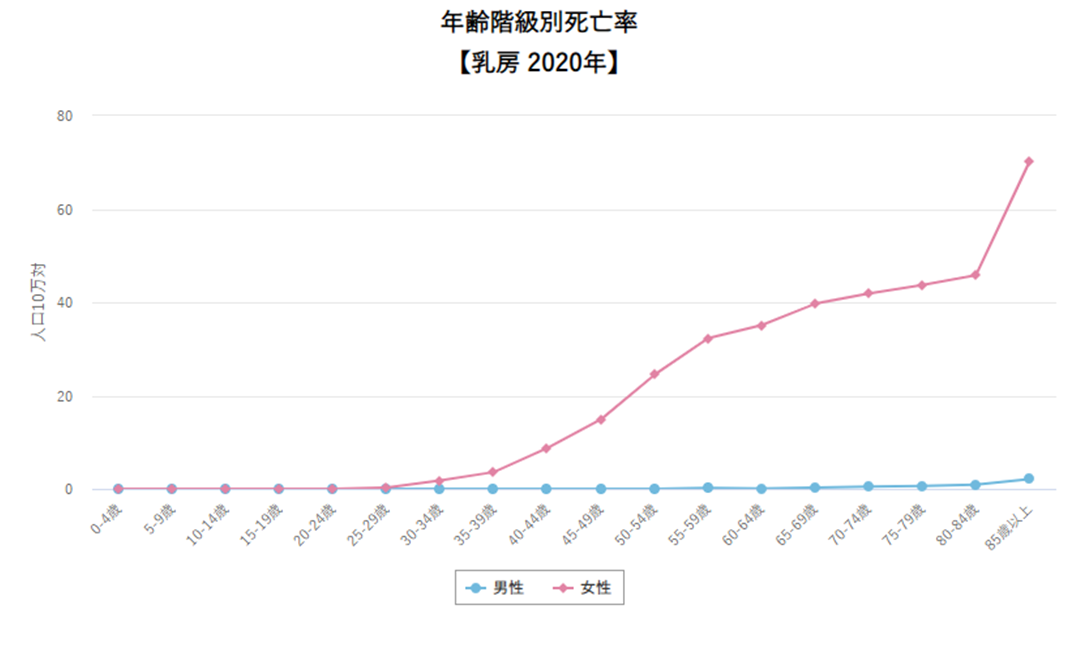
上のグラフは年齢別の乳がんによる死亡率です。
そうです、年齢が高いほど、乳がんで亡くなっているのです。
驚きませんでしたか?
これは理由は一つでは言えません。
たとえば40歳で乳がんになられた方がそのまま40歳で亡くなることはまずないので、山がずれる、そういう効果もあるでしょう。でも85歳以上でのグラフの上がり方がそれでは説明できないですよね。
理由はおばあさんご自身がすでに口にしています。
「検診に来とるのは若い人ばかり・・・」
これです。若い方は子育ての真っ最中、乳がんはもっとも恐ろしい脅威です。
当院にも若い方はきちんきちんと検診に来られます。
逆に高齢の方はあまり来られません。乳がんは若い人がなる、乳がんで亡くなるのは若い人、そういう根拠のない常識が広まっているから、そう思います。実際ニュースになるのは若い芸能人の方だからでしょう。ただお年を取られた方もがんで亡くなっているし、乳がんで亡くなっています。ニュースとして注目されていないだけなのです。
円楽さん、アントニオ猪木さん、有名な方が最近も亡くなられました。けれど、病名を覚えておられる方は少ないと思います。でも若い方が亡くなった時には病名が気になる。それだけなのです。ご高齢な方も乳がんに罹患され、亡くなられています。
さらにご高齢な方には知っておいていただきたいことがあります。
ご高齢な方の進行した乳がんの治療はより難しい、という事実です。
ご高齢な方は心機能をはじめ、肝機能、腎機能など、様々な体の機能が低下しています。化学治療(抗がん剤による治療)はもともと元気な方の元気な臓器ですら負担になります。こうした臓器の機能低下が理由で化学治療が十分にできないこともあるのです。
加えてご高齢な方は多く既往疾患を持っておられます。たとえば糖尿病、高血圧、心疾患など。こうした既往があれば、大きな手術に耐え、そこから回復する力も衰えています。手術、化学治療、放射線治療と次々とやってくる大きな負担に耐えられないこともあり得ます。
つまり、若い人よりもより早期で発見しなければ治療は難しい、のです。
最後に
「いや、わしはもうええんじゃ。長生きして若い者に迷惑をかけたくない。」
その方もそう言われました。ただそれは優しいように聞こえて優しくないと私は思うのです。子供の立場から言えば、親が重い病気になっていれば、放っておけるはずがありません。通院が必要になればご高齢な親御さんであれば送り迎えも必要になるでしょう。長期になり、頻回になれば大きな負担になります。
自分のことが自分でできるうちは、大事にならないよう検診をきちんとしておく、方が若いもの思いだと思います。できる限り自分の健康を守っておく、それが結局は”若いもの思い”なのです。
2022.08.21
今回 乳腺の自己検診について解説してみたいと思います。
最初にこの記事が誰にとって重要なのか、考えてみたいと思います。
こうしたブログに興味を持って読んでくださっている方のほとんどは、すでに乳がんに罹患されて新しい情報を求めている方、あるいは何らかの症状を気にされており、どうしようかと悩まれている方が多いのではないでしょうか。日常、きちんと検診を受けられて”異常なし”とされている方は、わざわざこうした記事を読まれないし、探してまでアクセスしないと思われます。
乳がんにすでに罹患された皆さんは乳がんサバイバーです。
皆さんの身の回りにおられる方、たとえば娘さんや、姪、あるいは職場の仲間など、女性はたくさんおられると思いますが、そうした方にとって、貴方はいわば経験者、人生の先輩です。
「普段どんなふうに気を付けたらいいの?」「どんな症状が出るの?」そんな風に聞かれませんか?
「とにかく検診に行きなさい」そう答えておられる方も多いのではないでしょうか?
たしかににわかで自己検診して安心するのは危険です。できたら検診を受診するべきです。ただそういわれてすぐに受診する方ならもう行かれているのではないでしょうか?
「いや、でも3年前に検診受けて異常なしだったよ」などと考えておられたらどうでしょうか?
どんなに熱心に検診を受けられていたとしても、3カ月ごと、毎月、受けておられる方はいません。クーポンで2年おきの方が多いと思います。皆さんは 2年に1回のクーポン検診を受けられていたら、自己検診をしなくても大丈夫、とそのお友達に助言しますか?やはりその間に自分でも気を付けておくのに越したことはない、そう思いませんか?
先の質問を皆さんにもう一度聞きます。
「普段どんなふうに気を付けたらいいの?」「どんな症状が出るの?」
自己検診ね…
あのね先生、ネットを見たら自己検診のやり方なんてどこにでも書いてある。
そもそも自分で見つけられる、見つけなければいけないのなら、検診なんて要らないんじゃない?
自分で見つけられる自信がないから受診しているのよ。
おっしゃる通りです。しかし誤解があります。
施設で受けるマンモグラフィ、あるいは超音波検診と、自己触診による検診は、お互いを補完しあうものあり、どちらかを施行していれば十分というものではありません。
皆さんは乳腺に限らず、検診の目的は何だと思いますか?
がんにならないこと、でしょうか?
検診を受けていてもがんにはなりますね。そう、早期でがんを発見すること、それが検診の目的です。
がんは乳がんに限らずステージ分類されます。I II III IV。Iが早期、IVが末期です。
極端に言うならステージIで見つけることが検診の目的です。
乳がんのステージ I それは単純に言うならば ”2cm” 以内に見つけること、になります。
詳しい方であれば、1cmであってもリンパ節に転移があればステージIIになってしまうことをご存知でしょう。けれども乳がんを見つける以上に、自己検診でリンパ節転移を見つけることは難しい。ですので、ここでは自己検診の目的は何としても2cm以内に乳がんを見つけること、と言い切ってしまいます。
もちろん1cmがいいです、5mmがよりいいです。ただ2cmを超えるとがんは乳腺を出て他の臓器に転移しやすくなります。それがステージIIとして医師が警戒する理由です。なんとしても2cmだけは超えない!ように見つけよう、それが自己検診の絶対の目標なのです。
さて、そこで質問です。
皆さんの乳腺、つまんだり、はさんだりせず、まっすぐに押さえたら、厚さ(高さ)は何cmでしょう?
これ以外と皆さん答えられないんです。
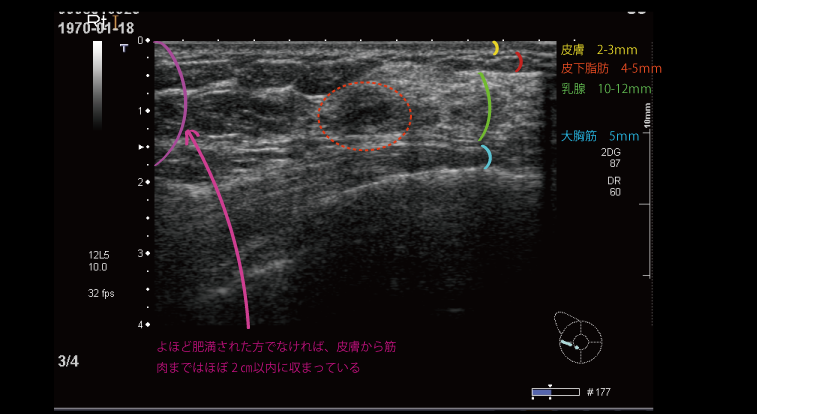
まっすぐ抑えたなら、よほど太った方でなければ、たいていの方でほぼ2cmに収まります。
上に超音波検査の画像を示します。この方はCカップと言われていました。40歳台前半の方です。
皮膚は厚さ2-3mmです。
その下に皮下脂肪があり、5mm程度です。ここが個人差の大きいところになります。ただ脂肪は柔らかいので押さえてしまえば簡単にへこみます。
その下に乳腺があります。若い方、そして生理前になるとぐりぐりしているところ、だいたい10から15mm程度です。
その下に大胸筋があります。これも個人差がありますが、女性だと1-2mmしかないときもあります。
さて真ん中に赤の破線で囲ったところ、これを調べているのですが、良性でした。これ1cmもありません。もしこれが2cmあったらどうでしょうか?
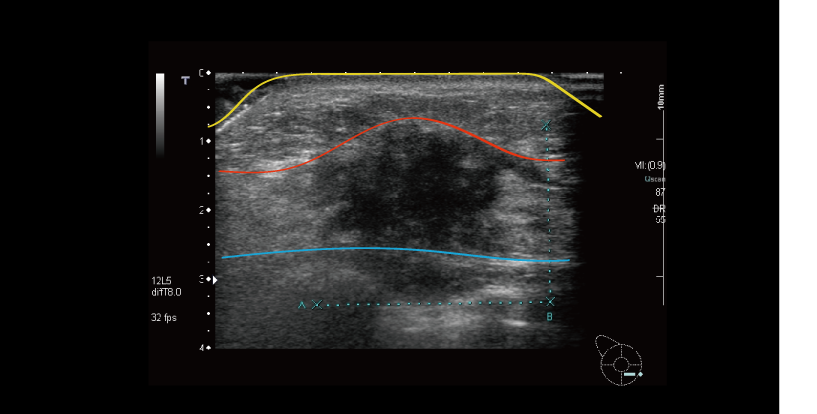
上の写真は 乳がんを映した乳腺超音波画像です。
縦幅は2cm、横幅で3cmあります。画像をよく見ると、山のように盛り上がっていることがわかります。みなさんの手、指先はとても敏感です。皮膚に厚さ1mmの吹き出物が出ていても気が付くはずです。上の写真を見てください。この方は本来厚さ2cmの乳腺です。この部分だけ3cmにもなっている。1cm飛び出しているのです。これはさすがに気が付くはずです。おそらくもっと早く気が付くことも可能でしょう。
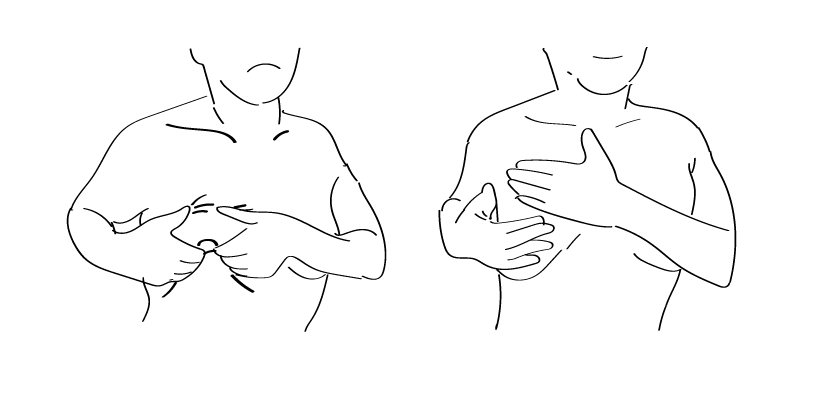
乳腺の下には硬い大胸筋や、肋骨があります。これらは簡単にはへこまないため、乳腺を触診する際には上からなぞるように”押さえて”いくことが正解です。この動作、ほぼ丁寧に乳腺を洗う、マッサージする動作と同じです。なので、たとえば1週間に1度でも、タオルやスポンジを使わず、手でゆっくり意識をしながら乳腺を洗ってやる、それを習慣にするだけでも検診になります。
上の図左のようにつまんでしまうと、硬いしこりをやわらかい皮下脂肪で包んでしまうのでかえってわかりにくいのです。何より、大胸筋を引っ張り上げてしまうので痛みを伴います。
自己検診は腕を上げてしろ、横になってしろ、と書いてある指導が多いのは、下に硬い組織があるのでその上に”平たく”乳腺を”広げて”触り、硬いところを探すように指導しているのです。
その際、少なくとも2cmのものを見落とさなければいい、と考えれば少し楽になります。
たしかに触診で3mmのものや、平たくひろがる、柔らかいがんを見つけることはできません。ただそれはそれでいいのです。それこそマンモグラフィや超音波などを用いる本来の施設での検診で見つけるものなのです。つまり乳がんの自己検診は、施設で受ける定期健診、年1回、2年に1回かもしれませんが、その検診と検診の間に発生する、急激に大きくなり、次の検診の機会までに2cmを超えて進行する乳がんを絶対に放置することのないよう行うものなのです。その意味からは、施設で受ける検診と、自己検診はお互いに補完しあうもの、ペアで行うものであって、どちらかをやっていれば、どちらかが不要になるものではありません。
その点において、マンモグラフィで検診を受けているから自己検診はいらない、自己検診ではがんは見つけられない、そのどちらも誤解だ、と言えると思います。
1週間に1回でもいいと思います。タオルやスポンジを使わず、手で乳腺を洗うようにしましょう。その際にまっすぐに乳腺を押さえながら、他よりも”飛び出しているところ”、特に過去にはそんなものはなかった、こんな硬いところはなかったところ、に注意を払います。
1cmも飛び出していればわかるはず、そしていつそれができていてもおかしくない、そう考えて自己触診をしましょう。がんなんてできない、そもそも自分で触ってわかるわけない、そう思っていることが一番危険ですよね。

来る2022年10月1日 14時から 兵庫県姫路市 BIZ SPACE(大手前通り)にて
このような話を中心に、トークセッションさせていただくことになりました。
今回 もう一度 乳がんの検診について、最初の最初の第一歩から話をしてみたいと考えています。オンラインもOKのようですので、よかったらご聴講ください。
(QRが読めるか、心配しています。もし難しければFBのページまで)

2022.05.08
このブログを訪れるような方は少なくとも乳がんに関心を持ち、おそらくは定期的に検診を受けておられることと思います。
それはたとえば市町村から配布されるクーポンを使って2年に1度マンモグラフィで検診されている方もおられるでしょう。あるいは職場からの補助を受けて毎年乳腺の超音波検査で検診されている方もおられます。ドックに入られてマンモグラフィと超音波検査、その両方を毎年受けられている方もおられると思います。あるいは気になった時だけ乳腺クリニックを受診して、クーポンや、職場の検診など、定期的な検診を受けておられない方ももちろんおられます。
ここで皆さんに問いたいのは、その女性の生活の事情によって、検診の受け方は異なることが多いのですが、それはその女性のたとえば乳がんに”なりやすさ”、”かかりやすさ”を考慮して決めたものではない、ということです。その女性の乳腺の”事情”を考慮して検診の在り方を決めていません。
さらに医療側の事情、たとえば高濃度乳腺と診断されている方は、マンモグラフィ単独では乳がんの検診発見率が落ちてしまう、ことをご存知の方もおられるでしょう。それは医療側の事情なので、患者さんにはほとんど伝わっていない。自分の乳腺における乳がんの発見のしやすさ、難しさ、を考慮して検診の在り方を考慮し、決めておられる方はまずいないと思うのです。
検診を受けて、異常なし、と診断された。それはもちろんうれしい。
けれどもそれはほぼ当然のことです。皆さんもそう思っている。がんがある、と思って検診を受ける方はいないからです。では今回異常なしとして、いつまで安心していていいのでしょうか?次の検診はどれくらいの期間開けても大丈夫なのでしょう?それを医師に尋ねたことがありますか?
乳がんに限らず、がんの検診はすべて早期発見を目的に行われます。そして皆さんはそれを目的に検診を受けられています。そのことを否定する方はおられないでしょう。がんにかからない方法はわかっていないからです。がんにかかる可能性を0にできない以上、がんにかかっても治癒できる可能性が高い早期で発見することが目的になるのです。
それでは皆さん、乳がんの早期発見とはどのような状況で乳がんを発見することを目標としているかご存知ですか?それもわからなければ、早期発見もなにもない。
誤解を恐れず、皆さんにもわかりやすく、簡単に一言で言うならば、2cm以内で見つける、です。がんは2cmを超えると、高確率で”転移”を始めると考えられています。つまり乳がんなら乳腺、胃がんなら胃から”出ていく”のです。もちろん1cmでも転移することはあり得ます。けれども目標がないと決められない。ですので様々な研究で2cmが基準として決まっているのです。これは実は多くのがんで採用されている大きさの基準です。2cmはがんにとって大きな分岐点なのです。(注:乳がんに詳しい方はDCISのことをご存知と思いますが、ここではそのことに触れず、浸潤がんについて考察しています。)
さて最初の話に戻りましょう。
がんの検診は早期発見のために行われる、それは別の言い方をすれば、乳がんの検診は、がんを2cm以内に見つけるために行われる、となります。
今年検診を受けて幸い乳がんはなかったとしても、次回の検診で2cmを超える乳がんが発見されたなら、いままできちんきちんと検診を受けていた意味がなくなります。がんができても早期で発見する、それが目的だったからです。そうならないために、今回はよしとしても次の検診はどのようにしたらいいのでしょう。1年後?2年後?それを聞いておかなくてもいいですか?
ちなみに過去のブログでも触れましたが、自己検診で乳がんを発見した、つまり検診を一切受けず、自分で自分の乳腺のしこりに気が付いて受診された方の乳がんの平均の大きさは約2.5cmでした。残念ながら2cmを超えているので半数以上の方は早期がんではありませんでした。しかし逆に早期で発見できた方も相当数おられます。こうした方は時間やお金をかけて検診を受けなくてもよかったことになりますが、それをあてにすれば半数以上は進行がんなのですからさすがに良くないですね。
さてここで考えて欲しいのです。その解答、そして正解はその方その方によって異なります。
皆さんがもし一生のどこかで残念ながら乳がんに罹患する、とします。その確率は高く、10から12%前後とされています。そして乳がんが好発する年齢は45歳から60歳の閉経前後、そして35歳から60歳まで、女性の死因のトップが乳がんです。加えて一部の乳がん患者さんは遺伝性に発生します。そのことを考えてなんとしても早期発見するために検診を受けるとします。
最初に決めておく必要があります。早期発見される確率を100%としますか?それは無理ですね。
では80%? 50%? 20%?。20%だと見つかった時には8割がた進行がんということなので、それは嫌ですね。80から90%と言われる方が多いでしょう。
では90%以上の確率で早期発見、つまり2cm以内で乳がんを見つけるためには
・マンモグラフィを毎年受ける、半年ごとに受ける、2年ごとに受ける、3年ごとに受ける、どのレベルで必要でしょうか?
・乳腺超音波を併用する、しない?するとしたら半年ごと、1年ごと、2年ごと、など、どのレベルで必要でしょうか?
・自分はまだ若く高濃度乳腺である、そして血縁者に乳がん患者が多く、自分も遺伝的にその可能性が高い、なのでMRIを併用する、しない?するとしたら半年ごと、1年ごと、2年ごと?
・そしてそれは何歳から何歳までがそうなのでしょうか?一生同じでしょうか?それとも加齢を重ねていけば頻度を落としていいのでしょうか?
もちろん頻度や検査方法を増やしていけば発見率は上昇します。しかし時間とコストが無駄になります。そしてマンモグラフィは被爆の問題もあります。
どうですか?まず答えられない、ご自身の正しい検診の在り方はご存じない、と思うのです。
なんどもいいますが、それは人によって正解が異なります。そしてその女性に求められる正しい検診の在り方、を無視して、早期発見を求めることはまず無理です。
私はこれをよく”保険”に例えています。
皆さんも車に乗られる方は自賠責保険だけでなく、任意保険に入っていると思います。原則この保険は掛け捨てで、その年に事故をしなければ払ったお金は帰っては来ません。事故しなければ結果としては無駄なお金です。それでも今年も払って保険に入る、今年こそ事故するかもしれない、事故したら困るからです。しかしだからと言って払える額に限界があります。たくさん払えば払うほど、手厚い対応が望めますが、たとえば1億円の対人賠償のために、毎年1千万保険金を払えと言われて、払う方はおられないでしょう。そこにおのずとバランスが存在するのです。皆さんもいろいろ考えて、これだけは必要だから、これだけなら払う、そんな風に考えて保険に入っているはずです。
対人賠償が発生するような交通事故に遭遇する確率は1年で9万2千件(2010年)との報告があります。乳がんは1年で9万4千人が罹患し(2018年)、1万4千人の方が亡くなります(2020年)。乳がんは対人賠償事故ほどは確率が高くありません。ただ車は乗らなければぶつけられることはあってもぶつけて賠償が発生する確率は0です。乳がんは生きている限り、0にはできません。とすれば、車の任意保険と同じくらい慎重に、自分にはどのような検診が必要なのか、考えてもいいのではないでしょうか。今年事故にあわなかった、今年乳がんが見つからなかった、ああよかった、ではなく、来年度のようにしておけばいいか、確認しておくべきではないでしょうか。
「もし私に乳がんができるとして、9割以上の確率で早期発見したいと考えるなら、私はどのように検診を受けておくのが求められますか?」そう医師に聞いておくことは大切なのではないでしょうか?
私はこれもブレスト・アウェアネスの一つと考えます。
自分の乳腺の状況をわかっておく、それはたとえば高濃度乳腺である、とか、嚢胞が多発していて常にしこりを蝕知している、だから触診ではなかなかがんを見つけにくい、などを意味するだけではありません。だから乳がんを早期発見するために、自分はこのように検診をうけておくことが必要だ、というところまでわかって完全なのです。
参照:
交通事故相談弁護士ホットライン
最新がん統計 国立がんセンター
2022.03.19
乳がんは自分で検診できるほぼ唯一のガンです。OKですか?
クーポンによる自治体による乳がん検診が行われていますが、それは2年に1回です。さすがに検診と次の検診までの間が2年もあればその間に自分で検診しておくことが重要なことも理解できます。OKですか?
こんな感じで外来で話をしていて、そして検診に来られた方に最後に尋ねます。
「それで、○○さんは自己検診していますか?」
すると大抵の方は苦笑いをしながらこう言われます。
「いや、やることはやってるし、気にしていないこともないですが…」
「ただ私はがんはみたことも触ったこともない。自己触診していて乳がんってわかるものなんですか?」
皆さんもそう思われているのではないでしょうか。
私は外来でそういう感じの会話になったら必ずその方に問うことにしています。
「ではできる乳がんが硬いしこりだったとして、そうとは限りませんけれど、それが何㎝あったら気づきますか?5㎝ですか?3㎝ですか?
ちなみに乳腺は平均すると直径で10から12㎝程度の臓器です。5㎝といえばその半分です。乳腺が1.5倍になったらもう下着に入らないでしょう。さすがに気づきませんか?なにより服を着ていても突っ張って感じますよね。」
「うーーん、しこりになって硬かったら2㎝くらいあったら気づきそうですね。」
「ずいぶん小さくなりましたね。でもいい線です。私のデータでは皆さんが自己検診で乳がんを見つけた場合、その平均サイズは2.5㎝でした。そしてその方々はちゃんと病院に来られている。つまり乳がんは自分で触ってわかります。ただそれが5㎝で見つけるのか、3㎝なのか、2㎝なのか、1㎝なのか、という問題なのです。乳がんは触ってわかるのか、ではありません。何㎝になったらわかるものなのか、いう質問ですね。」
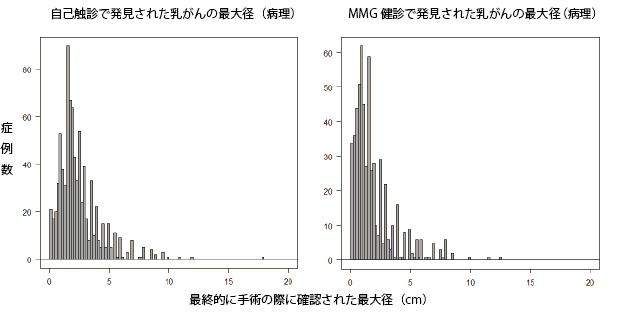
この図は私が姫路赤十字病院で部長をしていた際に経験させていただいた症例のうち、自分で触ってしこりに気づいてこられた患者さん(左)、マンモグラフィ検診で発見されて紹介となった患者さん(右)、の手術時に証明されたがんの最大径を横軸、症例数を縦軸に取ったものです。残念ながらいまでも全手術症例の4割近くは自己発見されています。
上の二つのグラフを比べて山が自己発見と比較して、マンモグラフィ検診発見では左に寄っていますね。つまりサイズは小さい。
ちなみに平均をとってみると、自己検診発見は2.45cm、MMG検診発見では1.90㎝でした。
その差は5㎜しかありません。私のデータからだけではありますが、サイズではわずか5㎜小さく見つけるためにMMG検診を受けておられることになる、しかしそのことによって平均でやっと2㎝以下になる、と言えます。
注意:ちなみにサイズが2㎝を超えても早期がんのことがあります。DCISと呼ばれるがんがそうです。マンモグラフィは石灰化によってこのDCISを見つけることが得意なのでその価値はサイズからだけでは測れません。もちろんサイズだけからでは治る治らないは決まりません。
ちなみに実は乳がんに限りませんが、がんにとって2㎝は大きな区切りです。乳がんは2㎝を超えるとステージ、皆さんの言う早期、末期がんのあれですが、そのステージが一つ上がります。乳がんは2㎝を超えてしまうと早期がんではなくなります。つまり転移を起こす、起こしている可能性が高い、と判断するのです。そのため抗がん剤が必要になる可能性がとても高くなります。2㎝以下でも転移をし、そして抗がん剤を必要とする場合もありますが、医師たちは早期がんでなくなる目安を2㎝としている、ということなのです。
どんな検診であっても、早期発見のために行われています。自己触診も例外ではありません。
だから自己検診で2㎝以下で見つけることもとても重要で、かつ決して不可能ではない、と言えます。
そしてきちんとマンモグラフィの検診を受けておられる方であっても、2㎝を超えて見つかる方もたくさんおられる。平均でその差はわずか5㎜しかない。クーポン検診はその5㎜の攻防なのです。
どうでしょうか、これでも自己検診はしなくていい、しても無駄だと思われますか?
ただ自己検診では、きちんと気にしていなければ、小さなサイズ、小さな変化を気づくことは難しそうですね。そこで重要になってくるのがそう ブレスト・アウェアネス です。

子供たちがよくやっている間違い探しです。
2つの絵があります。1か所違うところがあります。どこかわかりますか?
わずかな違い、わずかな変化に気が付くには”比べることが必須です。
乳腺はその人その人で違います。大きい小さい、柔らかい硬い、ごつごつして張っている、柔らかく垂れている、さまざまです。他人と比較することはできません。つまり正常なときの自分の乳腺と、今の自分の乳腺を比べるしかない。
正常なとき、それは検診を受けて正常と診断されたときです。正常な時の自分の乳腺の状態を覚えておく必要があるのです。それがブレスト・アウェアネスの概念です。
検診を受けて正常とされても安心せず、その時しっかり自分の乳腺を触って確認しておかなければ、何かの際に自己検診したとしてもまず小さな異常には気が付かないのです。
そしてもし、あの検診を受けて触ってみた乳腺と、いまの乳腺の異なる点に気づいたら、それは痛くても痛くなくても、硬くても柔らかくても、動いても動かなくても、すぐに医療機関を受診する、それしか自己触診で早期発見することはできない、といってもいいでしょう。

検診を受けて異常なし、とされたら、安心せず、その時の自分の乳腺の状態をしっかり触って覚えておきましょう。気になるところがあってもそれは正常です。でもメモしておくといいと思います。右の上外側になんとなく1㎝くらいの硬いところがある、などです。上の図のように、それがあいまいになると小さな変化に気が付きにくくなります。正常な自分の乳腺を知る、ブレスト・アウェアネスです。
そしていつか入浴の時、体を洗っている時、自分より自分の乳腺に触る人はいません、そのとき、検診の時には気づかなかった変化に気が付いたら、ためらわず医療機関を受診しましょう。
その意味からは、自己検診とは、検診と検診の間に自分で乳がんを発見する、ことを目標とするよりも、検診を受けて正常と診断された際に、その状況を覚えておくことを目標とする方が重要と言えるのです。
2021.09.26
以前 ブレスト・アウェアネスについて説明しました。
ブレスト・アウェアネスとは、簡単に言い切ってしまえば、自分の乳腺の正常な状態を知っておこう、という”考え方”です。乳がんは自分で検診できるほぼ唯一のガンです。しかしほとんどの人がそれをしない。たとえ定期的に病院やクリニックを受診して健診をうけているとしても、毎月検診している人はいないはずです。しかし自分で検診するなら毎日だって可能です。それなのになぜ。
多くの方がこう答えます 「触ってもわからない」。
当たり前なのです。医師でもない限り、一般の女性は乳がんを触ったことも、見たこともありません。形も大きさも硬さも知らない。探しようがない、だからわからない。それが当たり前です。
ブレスト・アウェアネスはその考え方を根本から変えてしまうものです。
まずはどこでもいい、検診を受けて異常なし、正常だ、と診断されるところから始まります。
そしてその日、自宅に帰った後、しっかりと自己触診、自己検診をします。そして正常な自分の乳腺の状態をしっかりと覚えておくのです。その後は毎日検診する必要はありません。ときどき、その時と”違いがないか”を確認していくだけでいいのです。その意味から自己触診は毎日しているほうがむしろ違いがわかりにくくなります。月1回程度が適正なのです。
健診を受け、正常と診断されたら、その状態を自分でも自己触診、自己検診して、覚えておく。
毎月気が付いたら自己検診して、そのときと”変わったところ”がないか、確認する。
これがただしい自己検診の在り方です。自分の乳腺の状態を知っておく、これがブレスト・アウェアネスの概念です。
乳がんは原則固いのですが、柔らかいしこりのこともあります。
乳がんは原則触っても痛くありませんが、痛みを伴うことがあります。
乳がんは浸潤するので原則として乳腺内で動きにくいですが、コロコロとよく動くがんもあります。
乳がんは原則1個のしこりとして発生しますが、板状に発生したり、離れて島状に発生することもあります。乳腺全体が硬くなったり、皮膚の色が変わることから見つかるがんもあります。
乳がんは原則ある程度の速度をもって増大しますが、年単位でゆっくり大きくなることもあります。
乳がんは原則乳腺にできますが、乳腺には何もないのに、わきの下だけにできることがあります。
乳がんは原則若い方では増殖が速いですが、遅いこともあります。また高齢であっても増殖の速い場合があります。
このように乳がんの性質には例外もあるので、乳がんを探す、という目的で自己検診をすることはまず不可能なのです。
われわれ乳腺を専門にする医師は、正常な乳腺も異常な乳腺もたくさん見ています。ですので診断できるのです。しかし皆さんが詳しく知ること、把握することができるのは自分の乳腺しかありません。それも正常な乳腺しかありません。正常を知らないで、異常を見つけることはできない、そういうことなのです。

市町村からやってくるクーポンや、人間ドック、様々な機会にマンモグラフィを中心とする乳がんの検診を受けておられる方も多いと思います。とても大切なことで、その意義に関しては否定のしようもありません。乳がん患者さんの9割近くが治癒するようになった現代医療において、もし検診を受けておられるような方がきちんと治癒しないなら、それほど良い成績にはならないでしょう。
ただきちんきちんと検診を受けておられる方こそ、かえって陥りやすい危険がある、と言ったらどうでしょうか。そしてそれを防ぐ簡単かつおそらく唯一の方法がブレスト・アウェアネスなのだ、と言ったら皆さんは理解できますか。
ここでたとえ話をします。
Aさんはきちんと毎年ドックを受診し、マンモグラフィによる乳がん検診を受けています。
今年もコロナの騒ぎもありますが、自分で決めたこと、きちんと受診しました。

説明を聞くAさんです。ここではブレスト・アウェアネスを実践するAさん、しないAさんのたとえ話をします。
きちんと検診を受けたAさんは医師から、現状は何も異常はないこと、正常範囲内であり、心配はないことを説明されました。
定期的に自己検診をすること、定期的に同様な検診を受けたほうが良いこと、の説明を受けました。
Aさんはその際にブレスト・アウェアネスの考え方の説明を受けて、それを実行するよう勧められました。

自宅に帰ったAさんは、意識しながら自分の乳腺を全体に触ってみました。硬いところに気が付きました。痛いところもありました。ごろごろするところもありました。でも今日検査したばかりです。正常範囲の変化であることは間違いありません。そう考えてその日はゆっくりと眠ることにしました。

自宅に帰ったAさんは、医師からいろいろ聞きましたが、正常と診断されましたことですっかり安心しています。
家事を終え、入浴してリラックス、その日はそのまま床に入って眠りました。
(つまりブレスト・アウェアネスを意識しませんでした。)
嫌な話であることをご了承ください。ここではたとえ話をしています。
ブレスト・アウェアネスを意識したAさん、意識しなかったAさん。
ただお二人とも時々乳腺は触ることはあっても、自己検診というほどは意識していませんでした。
忙しく日々を過ごしている中、残念なことにAさんは乳がんを発症しており、検診から6か月後、入浴の際に自分で乳腺のしこりに気が付きます。

Aさんは、入浴していて、自分で乳腺の1㎝のしこりに気が付きました。
「え、ここ・・・・硬い。」
Aさんは思います。
これ、あの正常と言われた検診の日にはなかった。こんな固いところはなかった。これは異常だわ。病院に行かなければ。

Aさんは、入浴していて、自分で乳腺の1㎝のしこりに気が付きました。
「え、ここ・・・・硬い。」
Aさんは思います。
まあでも半年前に検診を受けたばかりだし、先生は1年後で大丈夫と言われていたから…。
半年もしたら次の検診の予約も取っているし、少し様子を見ようかな。
あそうか、生理前だから張っているのかもしれない。痛くもかゆくもないし、大丈夫だよ。
さて、皆さんがもしブレスト・アウェアネスを意識して実践しなかったとしたら、
そしてその何か月か後に自分でなにか乳腺の異常に気が付いたとしたら、
右のAさんのように自分で自分を納得させて、様子を見たりしませんか?
きちんと病院を受診できますか?
その自信がありますか?
右のAさんがもし検診を受けていなかったとしたらどうでしょうか?
逆に心配して病院に行くのではないでしょうか?
つまり検診をきちんと受けて安心しているからこそ陥る危険性がそこにあるのです。これを防ぐ最も有効な方法こそブレスト・アウェアネスなのです。検診を受けて、正常とされた日に、むしろ逆に念入りに自分の乳腺の自己触診をしておく、このことがとても重要であることを理解してもらえたのではないでしょうか。
われわれはきちんと指示を守って検診を受けてくださっている方を乳がんによる死亡からなんとしても守らなければなりません。できれば抗がん剤も不要なレベルの早期で発見したい。しかし我々の行う健診だけでそれを全員に実現しようと思えば、1年1度ではとても約束はできないのです。もちろんその方の乳腺や、年齢、遺伝的な要素にも影響されます。すでに何らかの乳腺の異常を経過観察している方ではなおさらです。
健診と健診の間の乳腺の自己検診の助けを借りることができれば、その精度は飛躍的に高まります。
ブレスト・アウェアネス、これを意識して健診を受けるようにしてください。
2021.09.07
高濃度乳腺とは ーAre You Dense?ー のブログで、乳腺には個人差があり、その濃度に差があることを解説しました。
乳腺痛 ~痛いのが気になって来ました~ のブログでは、乳腺痛について触れていますが、閉経前後の年齢で、高濃度の乳腺の方では、非周期性の乳房痛を訴える方が多く、濃度と乳腺痛には関連があることが知られています。
高濃度乳腺は、授乳経験が少ない女性に見られる傾向があります。”子供を産んでおられない女性に乳がんのリスクは高い”ことは一般の方もご存じの方は多いかと思います。こうした観点からも、高濃度乳腺は乳がんリスクは高いのではないか、は気になるところです。
ただ若年者では授乳経験はなくて当たり前であり、高濃度乳腺が普通の状態です。どれくらいの年齢で、そして高濃度乳腺であったなら、どれくらい乳がんリスクが上昇するのか、その具体的なことがわからないとただただ怖いだけです。
最近これに関して詳しい発表があったのでまとめてみたいと思います。
参考: Dense Breasts Linked to Increased Risk of Invasive Cancer in Older Women— Breast density, life expectancy could be factored into considerations for continued screening
by Mike Bassett, Staff Writer, MedPage Today August 27, 2021

高濃度乳腺はどれくらいリスクがあるのか?
高濃度乳腺ついて、濃度の高い乳腺は、同じように検診を受けても小さな病変の発見が難しいことだけではなく、もともと乳がんが発生しやすくリスクが高いという話をしてきました。
ただ子供さんを生んでおられない若い方の乳腺の濃度が高いことは当たり前なので、同じように高濃度乳腺であっても、高齢であってなおかつ高濃度であることが乳がんリスクを高めることも理解できます。実際 65歳以上の女性が濃度の高い乳腺である時、リスクが高いことが以前から指摘されています。
BMI、つまり肥満の程度によっても乳腺の濃度は影響されます。痩せていれば濃度が高いことが多いからです。一方で肥満は乳がんのリスクを上昇させます。肥満すれば乳腺濃度は落ちやすい、しかし肥満で乳がんリスクは上がる。乳腺濃度と乳がんリスクの関係性を考える際に、肥満の要素を加味して考えないといけません。
BMIの値にかかわらず、高濃度~不均一高濃度乳腺の方は散在性乳腺の方と比較した場合、65歳から74歳では1.39倍(HR 1.39(ハザードと言ってリスクはどれくらい上昇するかを示します, 95%信頼区間(95%の確率でこの範囲内に正解があるという意味になります) 1.28-1.50)、そして75歳以上では1.23倍(HR 1.23, 95%CI 1.10-1.37)です。
(reported Dejana Braithwaite, PhD, MSc, of the University of Florida Health Cancer Center in Gainesville, and colleagues)
(ここからは米国の話になりますが)
米国では75歳の女性はさらに平均12-14年の余命が見込まれます。こうした方に対して、乳がん検診を受けるかどうか、その適応を考えるにあたっても、生涯わたる乳腺濃度の乳がんリスクに与える影響を考えるに際しても、75歳以上の高齢女性のリスクを検討することには意味がある、と考えられます。
乳がんリスクは年齢とともに上昇を続け(これも米国ではそうですが、日本ではピークは閉経前後にあり、その後は減少します)、乳腺濃度と乳がんリスクの関連性も示唆されています。健康な75歳以上の女性に対しても、マンモグラフィー検診の機会を設けることで、乳がんによるリスクを減らすことは可能です。
ただこうした年齢の女性に対する研究そのものが不足しています。なにより肥満度を考慮しての検討がなされてきませんでした。
さて本題
| 乳腺濃度の頻度 | 脂肪性乳腺 | 散在性乳腺 | 不均一高濃度から 極めて乳腺 |
|---|---|---|---|
| 65歳から74歳 | 16.5% | 51.4% | 32.1% |
| 75歳以上 | 17.5% | 52.0% | 30.5% |
|
今後5年間で1000人当たり |
今後5年間で1000人当たり |
|
| 脂肪性乳腺 | 11.3名 | 13.5名 |
| 散在性乳腺 | 17.2名 | 18.4名 |
|
不均一高濃度から |
23.7名 | 22.5名 |
ここからは私の注釈です
この論文の筆者は、これらのデータをもとに、75歳以上の女性に関しても、マンモグラフィ乳がん検診の必要性について考えよう、と締めくくっています。ただ少なくとも、ご自身の乳腺濃度をご存じない方がおられたら、それを尋ねるためにも検診を一度は受けておいた方がいいのは確実ではないでしょうか。
たしかにその方の人生観もあることになりますので、一概に全員マンモグラフィ検診を受けるべきとは言えません。ただ脂肪性、散在性乳腺では実は触診も容易なため(乳腺が全体に柔らかいので、硬い腫瘤を自分で触っても見つけやすい)、乳がんリスクは低く、自己触診で見つけることも比較的容易、なのです。
不均一高濃度から高濃度乳腺の方はそれが逆になります。
高齢であっても、乳腺濃度の高い方は、乳がん罹患のリスクが高く、くわえて自分で触るのでは乳がんのしこりを見つけにくい。
やはり検診の継続が勧められるのは、まさにそういう方ではないでしょうか。
2021.08.31
更年期障害は、女性にとって大きな問題になることがあり、生活に支障をきたしたり、質を落としてしまうこともあります。更年期が女性ホルモンの減少を原因とするのなら、補充してしまえばいい、単純に言えばそうなります。主に婦人科において行われるのですが、経口飲み薬、最近ではシップのような貼り薬もあります、注射もあります、こうして何らかの女性に関するホルモンを補充する治療一般をホルモン補充療法と呼んでいます。
更年期障害の治療に対して行われるだけでなく、たとえば生理痛、子宮内膜症に対する治療、骨粗鬆の予防、避妊目的に行われるホルモン補充療法もあります。治療の目的は異なったとしても、女性ホルモン、エストロゲンの補充を目的に行われる治療は原則ホルモン補充療法です。エストロゲン単独で投与すると、子宮内膜が刺激され、子宮体がんのリスクが上昇します。そのため黄体ホルモンであるプロゲステロンを並行して投与し、定期的に生理を起こさせて、閉経前に類似した状態を作り出す、そうして更年期をはじめとする状態を脱出させることを狙って治療することが通常です。
さて、乳がんの治療で、ホルモン剤を使用することがあります。エストロゲンを抑制する薬です。乳がんで使うのはしたがってホルモン補充とは反対の働きをする薬を使います。
そこで、ホルモン補充療法を行うと、乳がんのリスクが上がるのではないか、あるいは乳がんが再発しやすくなるのではないか、という考えが出てきます。
これに対する回答を、ここで最初に簡潔に言い切ってしまいます。例外もありますが、ここでは原則を先に示すことで後の解説をわかりやすくする目的です。
・乳がんにすでに罹患している方ではホルモン補充は禁忌です。
・乳がんの家族歴が濃厚で、乳がんの遺伝的な傾向がある方も禁忌です。
これらを除く方にホルモン補充療法を行った際の乳がん発生リスクについて
・エストロゲンの単独補充では、乳がんのリスクはほとんど上がりません。(しかし子宮体がんのリスクが上昇します)
・エストロゲンとプロゲステロンの併用補充療法では、乳がんの発生リスクが使用期間に比例して上昇していきます。
”禁忌”は、ダメということなので悩みませんよね。
ここで注意してほしいのは、”ほとんど上がらない”というのはどれくらい上がるのか、”上昇する”というのはどれくらい上昇するのか、それを明らかにする必要があるのです。
100円は1円に比べればべらぼうに”高い”ですが、10,000円に比べれば”安い”です。”わずかに上昇する” とか ”増加します” という言葉だけではなく、実際具体的にどれくらい上昇するのか、を示さなければ意味がないのです。
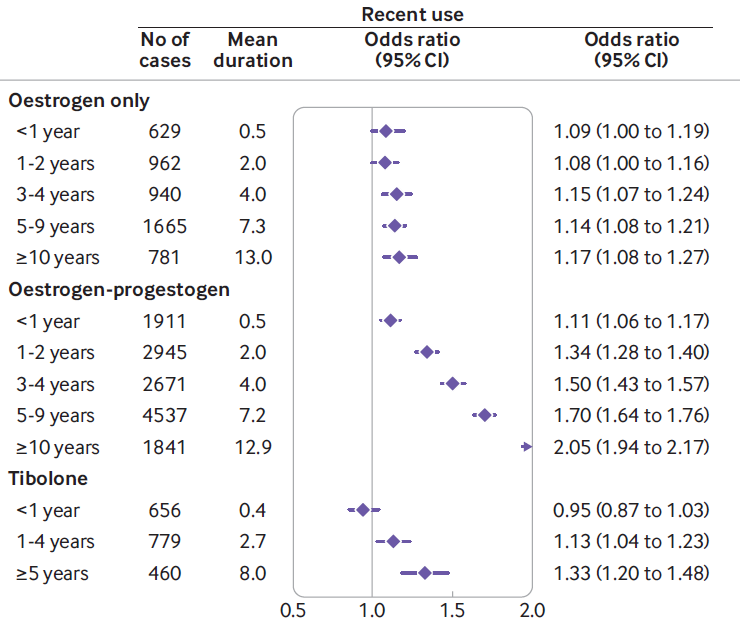
Vinogradova Y, Coupland C, Hippisley-Cox J. Use of hormone replacement therapy and risk of breast cancer: nested case-control studies using the QResearch and CPRD databases. BMJ. 2020:m3873.
このデータはイギリスから昨年発表された論文から引用しています。
50歳から79歳、1998年から2018年、合計で98,611名の女性とさらに457,498名の女性からデータを回収して検討した巨大な研究で、その意味からは大変信頼性は高いと考えられます。
データの見方ですが、ホルモン補充療法を受けていない方に乳がんが発生するリスクを1として、ホルモン補充療法を受けるとどれくらい上昇するか、を示しています。
例えば1番下に書かれているTiboloneですが、これはエストロゲンとプロゲステロンの併用に類すると思ってください。(日本ではまったく同名の薬剤は使用されていないようです。)0.4と書いているのは平均0.4年飲用(1年以内)されていた、ということです。リスクは0.95なのでむしろ発生率は低いくらいです。そのあとのカッコの中、0.87 to 1.03はこのリスクは95%の確率で0.87から1.03までに収まる、という意味になります。つまり最悪、1.03倍のリスクの可能性がある、ということです。5年を超えると、リスクは1.33となっています。つまり補充療法を受けておられない方の1.3倍乳がんに罹患する可能性があります。あれ、思ったほど高くないんだ、と感じた方もおられると思います。
注目なのは Oestrogen(=エストロゲンです)のところです。
3-4年でわずかに上昇しているものの、10年以上継続しても、基本 乳がんリスクは上昇していません。エストロゲン単独補充では恐れていたほどリスク上昇はないようです。ただそれでも10年越えではデータは1.17、95%信頼区間でみても、最低で1.08と、1を超えているので、”わずかに”リスクが上昇することは明らかなようです。
ですので、その数値と、自分の更年期を含めた症状の辛さを天秤にかけて決めていけばいい、ということになります。
まとめるならば、ホルモン補充療法では、1年以内であれば、ほぼ乳がんリスクの上昇は見られないので、それによる更年期症状の改善のメリットと、乳がんリスクの上昇を天秤にかけて、継続するかどうかを決めていけばいい、となるでしょう。
ただしそれは乳がんリスクだけであることにご注意ください。薬剤によっては心臓、血管系にリスクを持っていたり、先に述べた子宮体がんリスクを上昇させます。ここでは省略しますが、それらもすべて考えあわせて治療を決めていく必要があります。
先のデータからだと、エストロゲン単独でのホルモン補充療法は乳がんリスクは上昇しにくい、しかしもともとこの論文は50歳以上を対象としており、閉経前の方はもともとご自身の体の中でプロゲステロンが供給されています。つまりエストロゲン単独投与でも、単独にはなりません。そして閉経後であっても単独での使い方は子宮体がんリスクを上昇させてしまうことを忘れてはいけません。ですので婦人科は子宮のある方ではプロゲステロンの併用を標準としているのです。(これを併用し、中止すれば消退出血が起こります。つまり生理が来ます。子宮内膜に発生するがんである子宮体がんはこれによってリスクを大幅に下げることが可能になります)。生理的な状況を作り出すことがホルモン補充であり、閉経後もそれを作り出そうとすればやはり乳がんリスクは上昇するとも言えます。ただわずかな期間であれば(長くても5年)、3-5割増し程度にリスクは収まり、先のデータでは示しませんでしたが、中止したのちは速やかにリスクは下がるようです。
また乳がんにすでに罹患している方、遺伝的な要素があり、乳がんのリスクが一般の方より高い方は、もともと今回の検討には含まれていません。先述したとおり、ホルモン補充療法は禁忌とされています。
心臓・血管系、高血圧の合併症は循環器内科、子宮体がんや内膜症は婦人科、乳がんは乳腺外科、と発生する副作用が様々な診療科にまたがるため、婦人科で処方された薬剤であっても、副作用のカバーは婦人科だけでは難しい場合があります。それを考えに入れて、それぞれの副作用のケアをしながらホルモン補充療法を安心して受けていく、その必要があるといえるでしょう。
2021.08.23
まずは乳がんの検診を受けてください。
検査を受けて”乳がんではない”と診断されました、話はそれからです。
「乳がんではありませんでした。」
「ではなぜ乳腺が痛いのですか?」
外来診療をしていてよくあるやり取りです。たしかに痛いのが気になって受診したのに、乳がんではありません、では答えになっていません。
乳がんは基本的に痛みはありません。痛みがないというよりも、自覚症状としていきなり痛みは出てこないということです。進行すれば痛みは出てきますが、少なくとも検診を受けて見つからないような、1㎝以下の早期乳がんが痛むことはまずありません。もし乳がんが早期から痛みがあってくれれば、進行するまでには耐えられなくなって受診してくださるでしょうから、手遅れになることがありません。したがって検診がいらなくなります。乳がんは痛まないのです。
10人に1人が乳がんに罹患する時代なので、皆さんの周囲に乳がんになられて、元気になった後も、乳腺を痛がっておられる方をご存じかもしれません。ただ乳がんは手術されるまで痛くなかったはずです。尋ねてみてください。
「私の乳腺のしこりは痛む、だから乳がんじゃないよね。」
これも間違いです。乳腺痛と乳がんの関係は深いのです。乳がんそのものは痛まない。でも痛みがあるような乳腺に乳がんはできやすい、のです。いやらしいですね。だから最初に言いました。まず検診を受けて乳がんはない、でも乳腺が痛む、なぜだ、です。


一般に、乳房痛は、出現時期と月経の有無などから ①周期性乳房痛、②非周期性乳房痛、に分類されます。
月経黄体期から出現し、月経開始まで持続ないしは増強するのが特徴で、持続期間は7日以上、痛みの程度は中等度以上で睡眠障害(10%)や通勤や通学などの社会生活への影響(6~13%)、不快感・苦痛感(36%)、性生活への影響(48%)などを伴います。また、月経前緊張症の一症状として出現しますが、その頻度は低くて、16%前後とされています。内分泌変化によるものが主な原因とされています.
病的な現象としての周期性乳房痛は、乳癌の発症・増殖、発育に関する危険因子の1つで、乳癌リスクの有意な増加が認められています。
月経周期と関係なく出現する痛みで、周期性乳房痛よりもまれです。閉経前よりも、閉経後に多く出現します。痛みの性状は、局所性から乳房全体に及ぶようなものまで多彩です。後述するような外傷、炎症などのはっきりした原因があれば別ですが、はっきりとした乳房痛の原因を特定することは困難です。しかしさまざまな研究から、非周期性乳房痛もホルモン変化か原因と考えられています。
非周期性乳房痛には、たとえば糖尿病性乳腺症といって、血糖値の持続する異常によって引き起こされる乳腺の炎症のこともあります。また、乳汁を運ぶ管である乳管が拡張し、中に浸出液をため込んでいる、のう胞と呼ばれる袋が感染をきっかけに痛むこともあります。たとえば帯状疱疹と呼ばれるウィルスによるものや、その関係で肋間神経痛として存在する乳腺痛もあります。こうした乳腺痛であれは、受診によってほとんど診断がつきます。
こうしたなんらかの疾患が存在しないのに、片側性、局所的で持続する乳房痛は、ホルモン変化との関与が示唆されていることはすでに述べました。ホルモンのバランスが悪くなってくる閉経前後に発生する非周期性の乳房痛は、乳癌の発生との関連性が認められています。
非周期性乳房痛がある方で、乳がんである確率は高いものではありません。それだけでがんとは言えません。逆に、乳がんの方に非周期性乳房痛を伴う頻度はある程度分かっていて2~7%前後とされています。つまり乳がんそのものが痛くなくても、乳がんの方の20人に1人くらいは乳腺に痛みがあるということです。これは高いですよね。注意を要します。
視・触診と画像検査などから炎症を含む乳房の器質的疾患が否定されたならば、頑固な乳房痛についてはホルモンを中心とした検査が必要となります。
たとえば感染を伴う乳腺炎、糖尿病性乳腺症、帯状疱疹など、疾患が関与していればその治療が先に必要です。
こうした疾患が否定され、それでもなお引き続く乳腺痛に対して、ホルモンバランスの調整を目指した治療がなされることがありますが、こうした治療に用いられるホルモン剤などは、いずれも副作用があるので、産婦人科医との連携治療が必要となります。
ここまでの説明で、乳腺痛と乳がんには関係性がある、というところは理解していただいた、と思います。しかし、なぜ痛むのか、についてまだ話をしていませんよね。
たとえば生理痛として重い下腹部痛に悩んでいる方がおられます。ひどい時には婦人科で低用量ピルを処方されて、飲用しておられる方もいるでしょう。ホルモンを調整することで痛みは改善する、ということはホルモンのバランスを崩すことで生理痛が出現し、調整できれば痛みは消える、ということになります。
その際不思議と、子宮がんではないか、とは心配されないようです。
でも乳腺が生理の時に痛むと、乳がんを心配される方がいます。
同じように痛みが出ても、なぜ子宮と乳腺で、心配する、しないが異なるのでしょうか。 子宮は生理の時には出血します。壊して作り直している、だから痛むことがあるだろう、そう理解されているのではないでしょうか。でも生理の時に壊して作り直されているのは実は子宮だけありません。子宮内膜ほどではありませんが、乳腺もダイナミックに修繕されています。そうしなければならない理由があるのです。
皆さんは使わない臓器はだめになることをご存じですか。たとえば大切な眼、視力がなくなれば大変です。でもたとえば健康な眼であっても3年間眼帯で覆ってしまえば、3年後、眼帯を外しても元のようには見えません。白内障になった眼を放置していれば、手術をしてレンズを入れ替えても、神経が痛んで弱視になってしまい、元には戻らないのです。
でも乳腺や子宮はどうでしょうか。1人目の子供を授かり、その後10年間事情があって妊娠しなくても、10年後に機会があればちゃんと妊娠し、授乳できます。使わないでいればだめになる、そうならないのです。たとえ使われていなくても、毎月周期的に更新されているから、に他なりません。
ただそれは体にとって大きな負担です。痛みを伴うことなのです。
子宮では使われなかった子宮内膜は出血とともに排出されます。乳腺では古くなった組織はアポトーシスと言って自ら壊れ、再利用のために体に吸収されます。その際にはたくさんの老廃物が産生されます。それはリンパを中心とする様々な体の下水道を通って排出され、吸収され、再利用されます。そしてまたいつでも利用できるよう再生されるのです。
逆に授乳の際を考えましょう。その際には基本乳腺は破壊と再生を行う必要があまりありません。栄養をミルクに変えて分泌する、本来の働きをただ継続していればいいからです。組織にかかる負担は破壊と再生よりも軽いことが想像できます。 周期性に起こる乳腺痛はしたがって子宮の生理痛に相当するものです。非周期性に起こる乳腺痛も、ただ不規則になった、あるいは生理にまで至らなくなったホルモンのバランスの崩れによって起こるものなので、原則それに類するものだ、と考えられます。規則正しいホルモン周期によって、規則正しく破壊再生を行っている乳腺と異なり、バランスの悪くなった状態で破壊再生が行われているとしたら、乳がんが発生する危険性と関与することも理解しやすいのではないでしょうか。したがって非周期性の乳腺痛がある方では、定期的な乳がん検診がより強く勧められます。
まとめます。
・ホルモンのバランスが崩れれば子宮の生理痛と同様に、乳腺に痛みが出ることがある。
・ホルモンバランスが崩れが関与するので、乳腺痛と乳がんの関与はあり得る。
・ただ乳がんそのものが痛みを初発症状とすることはめったにない。
・乳腺痛、特に生理と関係なく非周期性に発生する乳腺痛があれば、定期的に乳がん検診を受けることがより勧められる。
・痛いから検診を受ける、痛いからがんではない、は両方とも正しくない。
皆さんはブレスト・アウェアネスという言葉を知っていますか?
長い文章を読んでいる時間のない方に、最初に結論から言います。それほどこの考え方は大事です。
「異常を見つけるためには、まず正常な状態を知らなければ見つけられない」
(乳腺の異常を見つけようと思うなら、まず正常な自分の乳腺の状態を把握しておこう)
ブレスト・アウェアネスはこういう意味になります。
正常な乳腺であることが確約されている日、つまり検診を受けてこの記事に到達したその日にしっかり自己検診をしておき、正常と診断された自分の乳腺の状態を把握しておく。
あとは定期的に触って、今日なかったものは何か触らないか、感じないか、それを探すのが自己検診なのです。
*****************************************
乳がんは自分でも検診できるがんです。
自覚症状が出現して見つかったがんは早期ではない、は一般の方もよく知っています。がんは初期には症状はないことが多いのです。ですので症状が出現している時点でそれががんだったなら進行がんのことが多いのです。
ただ、乳がんの自己検診は違います。自分で正しく検診してがんを見つけたなら、早期発見されている可能性のほうが高い。その意味からも、そして30歳代から60歳くらいまでで、もっとも罹患率の高いがんである乳がんを、自己検診しないのは何とももったいない話です。
私のクリニックに検診に来られた方に、自分でも自己検診してください、と勧めています。
ただたいていの方は、触ってもよくわからないから…と濁されます。
わからないからやらない。
健康な方は当然乳がんを触ったことがありません。わからないものを手探りで探しに行っても何もわからない、当然です。アサリがどんなものか知らない子供が潮干狩りに行って、砂の中を探しているようなものです。カニでも石でもなんだって拾ってくるでしょう。お母さん、これアサリ? アサリはこれだよ、お母さんが見せてあげて、初めて見つけられるようになります。それでも死んだ空っぽの貝殻を拾ってきたりしますよね。
いままで乳がんに罹患したことのない方が、乳がんがどんなふうに硬く、しこって触るのか、知るはずはありません。だからわからなくて当然です。がんを探しに行くからわからないのです。


わからないからやらない、そういう方の考え方を変えてしまう概念、それが
ブレスト・アウェアネス(Breast Awareness)です。
Awarenessは、訳すと”気づき”とか”認識”となります。”自分の乳腺を知ること”と訳します。
これは私がよく引用している米国の乳腺の検診と診断のガイドラインの一部です。(もし見られない方は日本語版がありますので参照してください)
ここにブレスト・アウェアネスの言葉が出てきます。参考までに訳してみると、「特にリスクのない、25歳から40歳の女性は1-3年ごとに医療機関を受診し、ブレスト・アウェアネスに気を付けてください」と書かれています。少なくとも米国では乳がんの自己検診において、ブレスト・アウェアネスは教科書レベルの言葉と言えます。
ここでは 私なりの言葉で皆さんにわかりやすく、このブレスト・アウェアネスという言葉を解説してみたいと思います。
まずどこでもいいので、医師が診察してくれて、医師と話の出来る環境で乳がんの検診を受けてください。もし自分で何らかの所見に気が付いていたり、症状があればその際に必ず医師に相談してください。
ドックや会社検診で写真だけ取ってあとから結果が帰ってくる検査はここでは含みません。医師と話ができることが重要です。
マンモグラフィ検査を受けたら、自分の乳腺の濃度を教えてもらって把握しましょう。
(高濃度乳腺とは -Are You Dense?ー を参考にしてください。)
もし高濃度乳腺であれば、マンモグラフィ検査だけでは不十分なことがあります。
乳腺超音波検査、場合によってはMRI検査などが必要なら受けましょう。これらによって、ここが硬いな、ここは時々痛いな、そんな自分の気になる症状がある方はそれが悪性ではないことを確認しましょう。そして正常な乳腺であることを確認することがまず前提になります。
帰宅したら、今日の入浴の際に、改めて自己検診をしてください。
できれば生理が終わって1-2週間が理想ですが、そうも言ってられないと思います。インターネットを調べて自己検診のやり方を調べられる方もおられるでしょう。それもいいアイデアです。ただやり方は問いません、とにかく今日、自分の乳腺の全体を触ってみましょう。
触っているとき、どこかが硬いと感じるかもしれません。ここは痛いな、と感じるかもしれません。改めて気になる所見が見つかるかもしれません。ただそれらすべてが貴方の正常な乳腺の状態です。
つまり、異常なしと診断された、その日に自己検診を行い、自分の正常な乳腺の状態を把握(認識、精通、熟知=アウェアネスです!)しておくことが重要なのです。
それからは できるだけ生理周期も同じ時期を選んで、さらにやり方も同じやり方で、月に1回は自己検診してみましょう。
もし今日の自己検診でなかった所見が、将来見つかったら、それを異常と考えます。
間髪おかず、かかりつけ医に相談しましょう。
つまりがんを探すのではなく、今日と違っているところはないか、探すのです。
乳がんは原則として痛くもかゆくもありません。ただ硬く、しこりを感じる、それが典型的な症状なのです。裏を返せば触っておかなければ見つかりません。早期の乳がんが、痛みやかゆみ、違和感など、自覚症状で存在を教えてくれることなどないのです。ばれないように、みつからないように、そっと潜んでいる、そう認識してください。見つけに行かないと見つからないのです。そこで武器になるのが、正常な自分の乳腺の状況をアウェアネスしておくことになります。
正常な状態を知っているから異常な状態に気が付くことができる。
異常を探すのではなく、正常な自分の乳腺を覚えておいて、現在の乳腺を比較するのです。
たとえ乳がんを触ったことがなくても、自分の乳腺の正常な状態を把握しておけば、異常には気が付くことができるのです。もちろんそれが乳がんとは限りません。ただ以前はなかったものが何かできている、現れた、それが重要な所見、気づきになります。

先に触れた米国のガイドラインは、
症状がなく、さらに遺伝性の要因、出産授乳経験がない、肥満がない、などリスクのない方で、25歳から40歳の女性は1-3年に1度 医療機関を受診し、異常のないことを確認すること。
そしてその際に自分の正常な乳腺の状態をアウェアネスし、自己検診を行う中でもし異常を見つけたら間髪おかずに医療機関を受診すること。
と書いてある、ということになります。
追加の記事を書きました。時間があれば、これらも読んでみてください。
1.ブレスト・アウェアネス もう一度
2.乳腺あるある よく誤解されていることシリーズ 第3回 自己触診しろって言われますが、乳がんって触ってわかるんですか?
4. 最新記事!です
ピンクリボン ブレスト・アウェアネスについて
さて遺伝子の記事も4回目になりました。
最後に、先日来られた患者さんとの会話をお話ししたいと思います。
「今、乳がんが再発しているのでもない、ちゃんと治ったと思っている。だからもう乳がんのことなんか考えたくもない。やっと忘れられそうなのよ。けれども遺伝子の検査を受けて陽性なんてわかったら、これからずっと気にして生きていかなければならないじゃない。ましてそれを自分の子供にまで引き継ぐなんて想像したくもない。」
そう思われている方にお話ししておきたいことなのです。
そしてこれも陽性と診断されたときのメリットの話なのです。

検査を受けたから、遺伝子のバリアントが陽性になるのではありません。陽性の方は検査をしてもしなくても、一生陽性です。同様に陰性の方は陰性です。
これは、お説教のように聞こえるので、その時には口にしませんでした。ただどこかで否定したいと思っておられる方はそう言われても心には届かず、受け入れがたいことに変わりはないでしょう。
ここからは実際の会話からになります。
先に子供さんの話が出ました。
患者さんに聞くのですが、娘さんがそういった年齢になられたら、娘さんには、お母さんのように乳がんになったりしない、だから安心して暮らしなさい、というのですか?
それとも、お母さんは早期発見できたからこうして元気なのよ。お母さんが乳がんになったのだから、たとえ同じくらいの年齢の友達がだれも検診していなくても、あなたは気を付けてきちんと受けなさい。そう言うのですか? どちらですか?
きっと後者ですよね。
そこで娘さんはおそらく聞くでしょう。検診受けろ、といったって、私はいま15歳なんだけど、何歳から受ければいいの?もう今年から?
正確にこたえられますか?
参考までに以前も紹介した「遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために」から引用しました。
| 18歳から | 自己検診を行う |
|---|---|
| 25歳から29歳 | 医療機関で半年から1年に1回の頻度で、視触診検査を受ける。 1年に1回 乳房造影MRI検査を受ける。MRI検査ができない場合はトモシンセシスの併用を考慮したマンモグラフィを受ける。 30歳未満で乳がんと診断された血縁者がおられれば個別に判断する。 |
| 30歳から75歳 | 医療機関で半年から1年に1回の頻度で、視触診検査を受ける。 1年に1回 乳房造影MRI検査を受ける。MRI検査ができない場合はトモシンセシスの併用を考慮したマンモグラフィを受ける。 |
| 75歳 | 個別に話し合う |
この表を参考にされる方に:ちなみにトモシンセシスでもいいかの印象を与えますが、造影MRI検査のほうが優れています。可能な限りMRIの検査を選択しましょう。
加えて注意が必要なのですが、MRI検査を受ける際には月経周期2週目を狙って施行しましょう。それ以外の周期だと乳腺全体に造影剤が入りやすく、同じように検査を受けても病変が見辛く、見つけにくくなってしまいます。
注意:この検査スケジュールは遺伝性乳がん卵巣がん症候群と証明された方に勧められるものであり、そうでない方には明らかに過剰です。
皆さんがこれを覚えていて、正確に娘さんにお話ししたとしましょう。そして娘さんがしっかりそれを聞いてくださって、そして覚えていて、守ってくださったとしましょう。
ただここで思い出してほしいのは、患者さんも、娘さんも、陽性であるとは限りません。
もし陰性であれば、これらの検査はあきらかに過剰です。
ちなみに先に述べた「遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために」が参照した、米国NCCNのガイドラインによれば、乳がんのリスクが特に高いと言えない方であれば下記の検診で十分であるとされています。(ここで注意をしたいのは、リスクが高くない、と判断するにも専門知識が必要であるということです。血縁者に乳癌の方がいないだけでは低いと言えません。血縁者で卵巣がんの方がおられる、BMI高値(肥満)、飲酒される、出産経験がない、などもリスクになるとされます)
| 25歳から39歳 | 1から3年ごとの外来受診 ブレスト・アウェアネス (筆者注:これは自分の乳腺の状態を普段から把握しておき(つまり自己検診しておき)、異常があればすぐに受診すること、という意味です。重要なことは乳がんは初期には原則として痛みはないということです。痛いからがんではない、は危険ですが、痛くもかゆくもないが、その位置だけ異常に硬い、が乳がんの一般的な症状です。ですので触診していなければ気づきません。) |
|---|---|
| 40歳以上 |
年1回の外来受診 |
したがってもし娘さんがBRCA遺伝子のバリアントが陰性であるのなら、25歳から39歳まで、不要なマンモグラフィ、さらにMRI検査を受けることになります。
健診は自己負担なので、コストもかかります。なにより、若い方にとってできるだけ無駄な被爆は避けるべきです。マンモグラフィの被ばく量は低いですが、若い年齢から高齢になるまで継続して検査が行われ、さらに通常とは別にトモシンセシス(3Dマンモグラフィ)が併用されていれば決して無視はできません。本来必要な検査でないのならなおさらです。
加えてBRCA遺伝子バリアントがある方では、ある年齢に達すれば卵巣がん、そしてほかのがんに対する検診も必要になってきます。親とはいえ、そこまで管理しきれないのではないでしょうか。

先生は、陽性と診断された際の”メリット”の話をすると言われたではないですか?それはデメリットでしょう。この話は逆に陰性と診断された際のメリットの話ではないでしょうか?
そう思われた方がおられるかもしれません。
BRCA遺伝子バリアントの検査を受けなければ、それで無視できるものではない、それはすでに話をしました。そして遺伝子の検査を受けてないからと言って、陽性の可能性が否定できなければ、皆さん自身が血縁者にはそういう危険性があるという認識でおられるはずです。そこでご家族に専門知識のないまま、説明し、検査を勧める必要に迫られることがあるはずです。問題はそこなのです。
検査を受けなければ、乳がんを罹患した方ご本人が、ご本人やご家族の、将来のがんの危険性について、しょいこむことになってしまうのです。たとえ自分のことはどうなってもいい、そう思われている方であっても、家族にまでがんの苦しみを背負わせたくない、そう思っている方であるほど、検査を受けないでいる限り、HBOCの可能性から解放されることもないまま、また誰の助けも借りることもできずに、それをしょい込まなければならないのです。
私は、乳がん患者さんで、先に述べたBRCA遺伝子バリアント陽性の危険性が高い方に、必ず一度はそのことを説明し、カウンセリングを受けられるよう勧めています。ただカウンセリングを受けられた患者さん全員が実際に検査を受けられるのではありません。割合として1割くらいの方が検査を受けられ、9割の方は保留されるようです。
私のところに帰ってきた患者さんは、せっかく勧めていただいたのに検査を受けなくてすいません、と申し訳なさそうに謝られます。ただ私は検査を受けられない方に必ずこういうのです。
「いえ、謝ることなどないですよ。私はほっとしているのですから。」
BRCA遺伝子バリアント陽性の方は検査を受けようが受けまいが陽性です。乳がんに限らず、がんについて様々なリスクがあります。
陽性とわかっていない、検査で確定していないのであれば、医師の方か陽性の場合に準じた、過剰な検査をすることはありません。検査の押し売りはできないからです。
ただもし検査で陽性と確定している方であれば、その方が来院されている限り、その方のリスク管理は医師が背負わなければなりません。少なくとも乳腺、乳がんに関しては、間違いなく医師側にリスク管理の責任があります。来てくださればもちろんそのご家族もです。つまり検査を受けて陽性と診断されれば、その後将来のがんに関しては、医師にリスク管理の責任が移るのです。
これが私の考える検査を受けて、陽性と診断された場合のメリットになります。
繰り返しますが、検査をしなくても、HBOCのリスクから逃げられるわけではありません。確かに実際に検査を受けて陰性と確定した時にはその不安からは解放されます。ただお分かりの通り、乳がんの可能性からは解放されません。特別な注意が必要ではなくなる、それだけです。
ただ陽性と診断されたとしても、その後のリスク管理は、医師や、遺伝カウンセラーが主に背負うことになります。もちろん医師や、カウンセラーの意見に耳を傾けていただくことは必要です。ただ患者さんが一人でしょい込む必要はなくなるのです。その意味から私はやはり解放されるのではないか、と考えています。
全部知らなければよかった、それはそうかもしれませんが、過去には帰れません。
もしすべてを忘れることができたとしても、これから必ず必要になる知識だからです。娘さんが、姪御さんが、家族のだれであっても、今後病院を受診した時には家族歴を尋ねられるからです。
未来に向き合うなら、正しく向き合う、一人ではなくみんなで向き合っていけばいい、そう思います。

がんは基本的にすべて遺伝子の異常によって引き起こされます。遺伝子は親から子供に引き継がれる体の設計図です。人に限らず生き物は全てもともと1個の卵細胞から、分裂して増殖した星の数ほどの細胞から構成されています。ですので、体を構成しているすべての細胞の中には同じ設計図が入っています。ただ設計図があっても、それを全て作るわけではありません。目なら目、足なら足、筋肉、血管、血液細胞など、それぞれがそれぞれの設計図を引っ張り出して都合よくパーツを作り出しているのです。
親から引き継がれた遺伝子の異常をかんがえましょう。ただここで注意してほしいのは、現在の科学では、遺伝子の個性がすなわち本当に”異常”と言い切っていいのかはまだわかりません。個性の範囲内かもしれません。われわれは黒髪ですが、金髪の遺伝子を持つ人もおられ、当然遺伝子が異なります。けれども金髪の遺伝子は、われわれと異なりますが、異常ではありませんよね。ただこれから触れていく遺伝子は、がんと関係が深いことがすでに証明されている遺伝子ですので、異常としているだけです。もしかするとそれはそうでも、引き換えに遺伝性のとても素晴らしいギフトがあるかもしれません。その意味からは異常という言葉を使うことは本来間違いともいえます。専門家はそういった理由から、異常と呼ばず、バリアントと呼びます。バリエーションの一つという意味です。難しい横文字をわざわざ使いますが、ご容赦ください。
遺伝子の中にBRCAと呼ばれるものがあります。この遺伝子はがんの遺伝子ではなく、がんを抑制する遺伝子です。ですのでバリアントがあれば、さまざまな臓器のがんになりやすくなります。体の細胞すべて同じ遺伝子ですので、BRCAの異常はすべての細胞で引き継がれています。そしてこの遺伝子のバリアントを有する方では乳がん、卵巣がん、男性では前立腺がんにかかりやすい傾向があります。BRCA遺伝子のバリアントを有して、乳がんや、卵巣がんに罹患することを、遺伝性乳がん卵巣がん症候群(HBOC)と呼びます。
BRCAの遺伝子にバリアントがあれば乳がんや、卵巣がんに罹患しやすいということは触れました。
逆に乳がんに罹患しやすい遺伝子のバリアントには、現在BRCA1、BRCA2に発生した変異で引き起こされるHBOCがその代表ですが、TP53の遺伝子変異から引き起こされるリー・フラウメニ症候群、PTEN変異から引き起こされるカウデン症候群、CDH1変異から引き起こされるものが知られています。
| 症候群の名前 | 変異がある遺伝子 | どの臓器のがんになりやすいのか? |
|---|---|---|
|
HBOC |
BRCA1 BRCA2 |
乳がん、卵巣がん、前立腺がん、 膵臓がん、 黒色腫 |
| リー・フラウメニ症候群 | TP53 | 軟部組織肉腫、骨肉腫、脳腫瘍、 乳がん |
| カウデン症候群、 | PTEN | 乳がん、子宮体がん、甲状腺がん、 大腸が ん、腎細胞がん |
| CDH1 | 胃がん、乳がん |
ここで勘違いしやすいのは、乳がんの大部分はこうした生来の遺伝子のバリアントから引き起こされるものではなく、いわば”事故”である、ということです。乳がん患者さん全体で見たとき、それがHBOCとして発生している確率は4%前後である、とされます。
お母さんが45歳の時に交通事故にあった。だから自分も45歳の時は交通事故に気を付けよう。この考え方がおかしいように、乳がんの95%はこの事故と同じです。
お母さんもおばあちゃんも二重瞼だった、だからきっと私の子供も私と同じ二重瞼だわ、ということと同じように乳がんに罹患してしまわれることが、乳がん患者さんの20人に一人の乳がんで起こっている、ということです。
そのことからわかるように、血のつながった人で乳がんの人は一人もいない、自分が血縁者の中で初めて乳がんに罹患された、それも80歳になってから罹患された方と、お母さんも40歳台で乳がん、おばあちゃんも40歳台で乳がんで、自分も40歳台の若くして乳がんに罹患した方を比べれば、そうした遺伝子のバリアントで乳がんになってしまった確率、つまりHBOCである確率は、後者ではるかに高くなります。
またHBOCでは、乳がんは自分しかいない、けれどもお父さんは膵がん、前立腺がん、そしてその父方おじいちゃんも膵がんだった、とすれば乳がんの血縁者がおられなくても、確率は高いと考えられます。
このように、血縁者でどのような臓器のがんの方がおられるか、またそれは何歳の時に発症されているか、を調べることで、こうした遺伝性の異常がある方かどうか、ある程度確率を推測、計算できるようになります。
下記の項目の中で1つでも当てはまる場合は、HBOCの可能性が 考慮されます。
| BRCA1, BRCA2遺伝子の検査を受けて、陽性であることがわかっ ている方の血縁者 |
|---|
|
ご自身が乳がんであり、かつ以下のいずれかに該当 する |
| ご自身が男性で乳がんと診断された方 |
| ご自身が卵巣がん・卵管がん・腹膜がんと診断された方 |
| ご自身が膵臓がんと診断された方 |
| ご自身が転移性の前立腺がんと診断された方 |
ちなみにここでいう血縁者とは父母、兄弟姉妹、異母・異父の兄弟姉妹、子ども、おい・めい、父方 あるいは母方のおじ・おば・祖父・祖母、大おじ・大おば、いとこ、孫などを含みます
そして2021年6月現在、ご自身がすでに乳がんに罹患されており、下記に該当する方では、希望すれば保険をつかって、ご自身がBRCA遺伝子のバリアントを有しているかどうかを調べることができます。
もちろん自費であれば、だれでも検査を受けることは原則として可能です。
検査は体のどこの細胞でも可能です。ただもしその材料に他人の遺伝子が混ざっていれば誤った診断になります。髪の毛だと理髪師の方の遺伝子がついているかもしれません。純粋な自己細胞のみを採取するため、血液を採取して遺伝子の検査は行われます。逆に検査に必要なのは血液だけです。
| 45歳以下で乳がんと診断された方 |
|---|
|
60歳以下でトリプルネガティブの乳がんと診断された方 |
| 両側の乳がんと診断された方 |
| 片方の乳房に複数回乳がん(原発性)を診断された方 |
| 男性で乳がんと診断された方 |
| 卵巣がん・卵管がん・腹膜がんと診断された方 |
| 腫瘍組織によるがん遺伝子パネル検査の結果、BRCA1、2遺伝子 の病的バリアント(異常)を生まれつき持っている可能性がある場合(これは血液検査ではなく、乳がん組織を調べたらBRCA遺伝子の異常が認められた方という意味です。生来の遺伝子異常は持たれていなくても、事故として発生した乳がん組織だけにおいてBRCAの遺伝子異常を有していることがあります) |
| ご自身が乳がんと診断され、血縁者(これは上記と同じです)に乳がんまたは卵巣がん 発症者がいる方 |
| ご本人が乳がんと診断されたことがあり、かつ血縁者がすで にBRCA1、2遺伝子に病的バリアントを持っていることがわかっ ている場合 |
こうして遺伝子検査を受けられ、BRCA1、あるいはBRCA2陽性と診断された場合、乳がんに罹患する確率は60歳までで5割、つまり約半分の方が乳がんに罹患され、さらに80歳までには7割の方が乳がんに罹患する確率があることがわかっています。
ただここまで読んでこられた方で、疑問に思われている方がおられるはずです。
「もう乳がんに罹患したのだから、それから保険が通るからと言って、遺伝子を検査することに意味はあるのか?すでに乳がんに罹患して苦しんでいるのに、さらに遺伝的のバリアントがわかったところでさらに苦しむだけのことで、なにが得られるというのか?」
それについて、とくにトリプルネガティブ乳がんと診断された方を中心に、いままさに利益がある方がおられることがわかっています。
またそうでなくても、わが国ではさまざまな保険診療のサポートを受けながら、これから起こり得る病気と向き合っていけるようになるメリットもおおく享受できます。
次回話をしていきたいと思います。
なおここまで読まれて興味がある方は、ぜひ日本遺伝性乳がん卵巣がん総合診療制度機構の提示しているパンフレット 「遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために」もご参照ください。
2021.05.27
後編では様々な具体例を挙げながら、嚢胞について解説をしていきたいと思います。
以前 “高濃度乳腺とは -Are You Dense?-”(https://www.nishihara-breast.com/blog/2021/04/3/)の記事で、マンモグラフィの検査を受けても乳腺濃度が高いために非常に診にくい方がおられる話をしました。戦前のように、子供さんを4人5人とたくさん作られて、ずっと授乳もしてきた、という女性が少なくなった昨今、乳がんの好発年齢でもある40歳から60歳までの女性のマンモグラフィは”不均一高濃度”であることがほとんどです。授乳を終え、しかし閉経しておらず、生理は継続している、こうした年齢の女性の乳房を超音波検査で観察すれば、ほぼ全例に嚢胞は見つかります。嚢胞そのものはまず良性で、ほとんどの場合で内部にポリープなどは存在せず、発生もせず、ありふれた乳腺の”変化”にすぎません。ただその一部に注意が必要な嚢胞が存在するのも事実です。先に述べた理由で、乳腺に嚢胞が存在するような年齢の女性ほど、マンモグラフィだけでは嚢胞の観察は難しいのです。不均一高濃度乳腺においては、高濃度ほどではなくても、部位によっては高い濃度で乳腺が残っており、微小な病変を観察、発見することは困難です。そして嚢胞を発見できたとしても、その内部にポリープができているかどうか判断できることはできません。
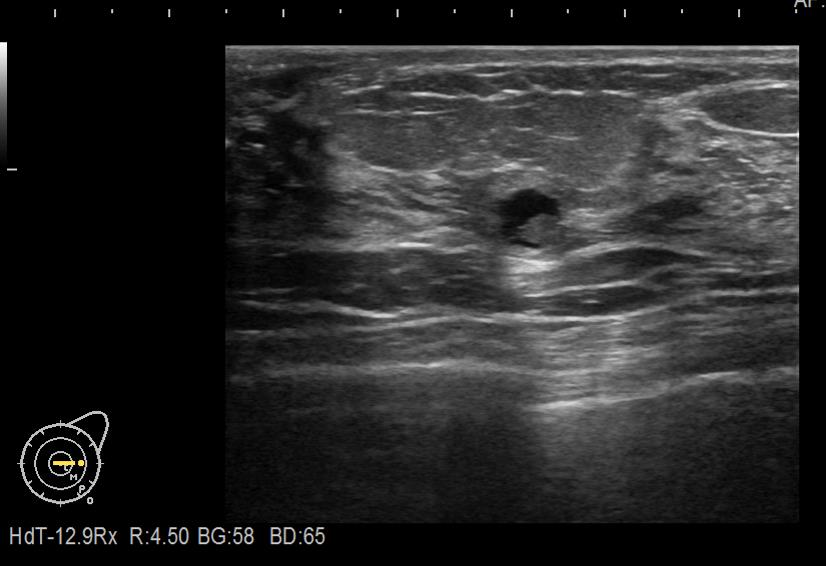
上の写真の方では、乳腺超音波検査で嚢胞の中にポリープが見つかりました。左側の乳頭の下に6㎜大の嚢胞があり、その内部に4㎜大の隆起が存在していることがはっきりわかると思います。
ではこの方のマンモグラフィを下に提示します。ごらんのとおり、乳腺が高濃度に残存しており、不均一高濃度乳腺とされるマンモグラフィ像です。
先に超音波検査の画像で示した通り、左側の乳腺の乳頭の下にはこの嚢胞が存在します。しかしマンモグラフィでいくら探してもみてもその嚢胞自体を見つけることは難しく、さらに内部のポリープはなおさらのこととして観察できません。
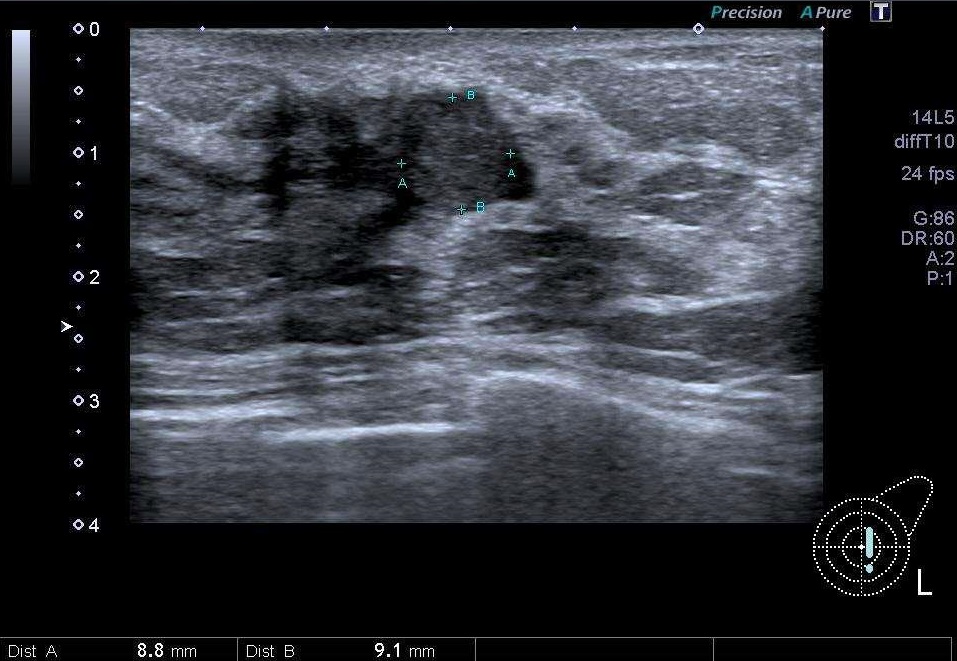
この超音波検査の写真ではさらに大きなポリープが、不整な形をした嚢胞の中にあるように見えます。倍率が違うので大きく見えますが、9㎜程度です。マンモグラフィでは同様に確認できませんでした。
この症例では、乳腺超音波検査をしてポリープが見つかりました。はたしてがんなのでしょうか?
診断を付けなければ、となるのですが、ここでも難しい問題が出ます。
胃や大腸と異なり、乳腺のポリープはカメラで切除して採取することはできません。
手術をすれば採取できますが、良性であれば本来手術は不要です。こうしたポリープを手術で全て切除することなしに、良悪性を鑑別することは大変難しい問題です。この写真の患者さんは細胞診で良性と診断されましたが、切除を希望され、この嚢胞を切除して検査することになりました。
ここでもよかったら“病理検査の順序 ~がんの診断を付けるために~”(https://www.nishihara-breast.com/blog/2021/05/11/)を参照してください。
手術せずに診断を付ける方法は様々なものがありますが、その一部を採取して調べている以上、その腫瘍の”どこにもがんはないか?”にこたえることはできません。まして今はよくとも将来がんになることはないのか、には答えられません。大腸のポリープも良性とされても原則切除されているのはそのためです。乳腺ではしかしそのためには手術が必要になります。
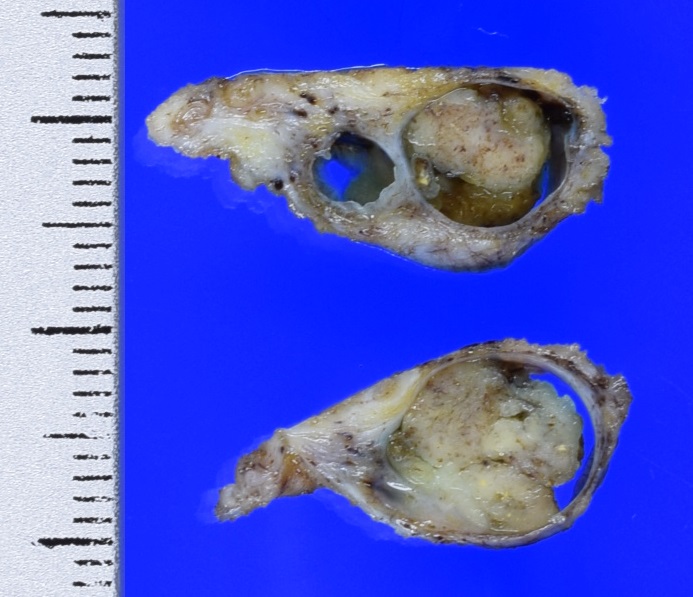
上の写真は切除された先の嚢胞です。このように嚢胞の中に包み込むようにポリープを全て切除して検査をしました。結果は良性(乳管内乳頭腫=乳管の中にできたポリープという意味です)でした。もちろん結果として手術はせずに経過を見ていても大丈夫な方であった、という結論になります。ただ術前にそれを確信もって決定することができなかったのです。
大きさから判断するのはどうでしょうか。この方のように比較的小さなものは良性であることが多いのですが、大きくても良性であったり、小さくても悪性であることがあります。
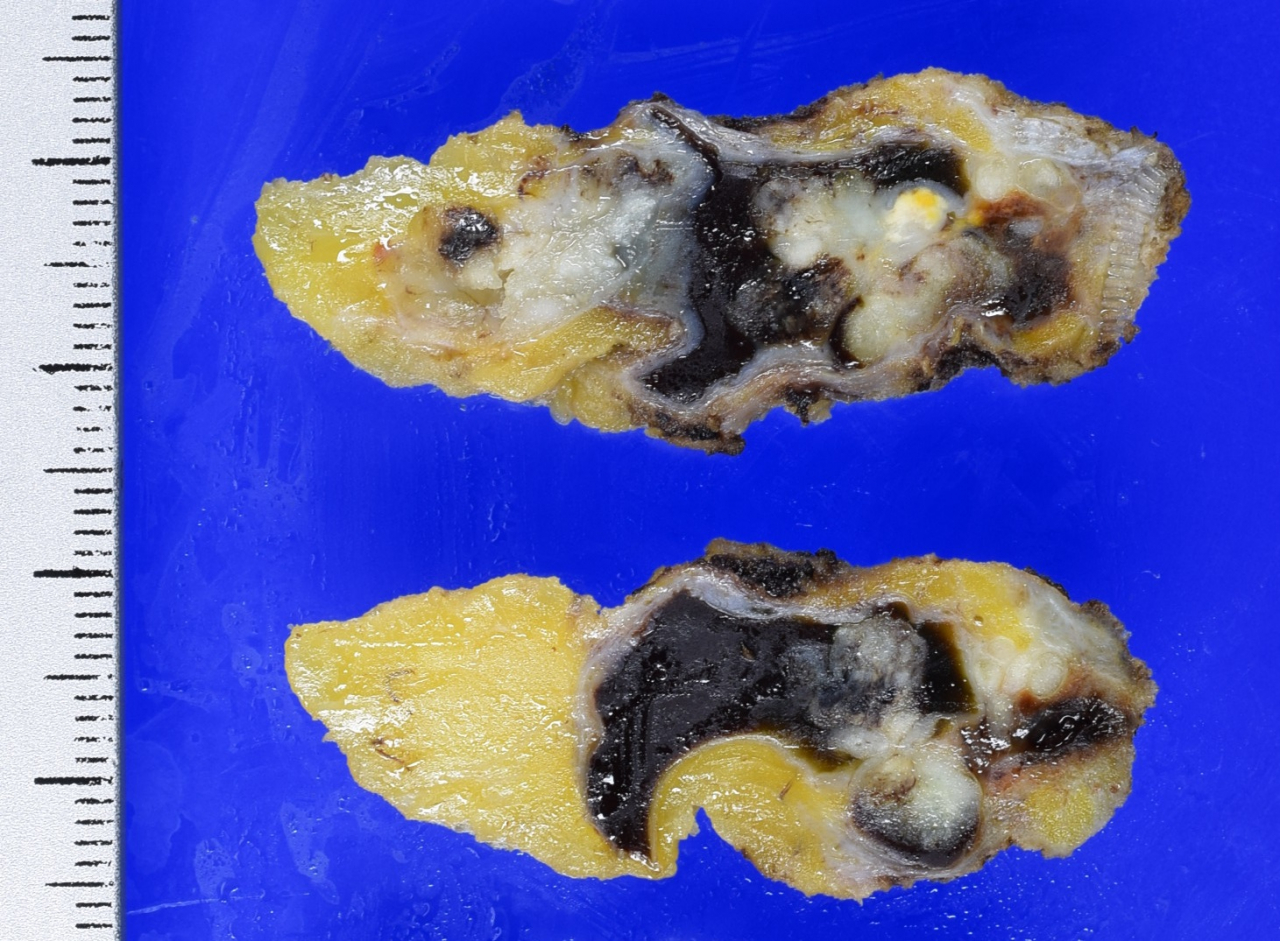
上に示した写真の方では不規則な形をした巨大な嚢胞の中に出血(黒い部分は血の塊です)を伴うポリープを認めます。見るからに悪性のもの、がんに思えますが、良性の乳管内乳頭腫でした。ただこうしたものが超音波検査で指摘された場合、細胞診などで良性と診断されていても、経過観察とするのは患者さんも、そして医師からしても勇気が必要です。
次の写真の方は大きさこそ大きく、嚢胞1.5㎝、内部のポリープは1㎝程度あるのですが、先の写真の方と比較して、形も丸く、スムーズで、あまり悪そうに見えません。良性のように見えます。ただ切除してみると、これは病理検査によって最終的にがんである、と診断されました。
嚢胞内に腫瘤を疑う隆起を認めた際に、それが広基性である(嚢胞の壁にべったりとつくように存在しているように見える、茎がないように見えることから無茎性とも言います)場合は悪性を疑い、いわゆるポリープのように茎が存在している有茎性の場合は良性を疑うという原則があります。これは胆のうポリープなどでも通用する概念です。この方では有茎性ですから良性が疑われます。
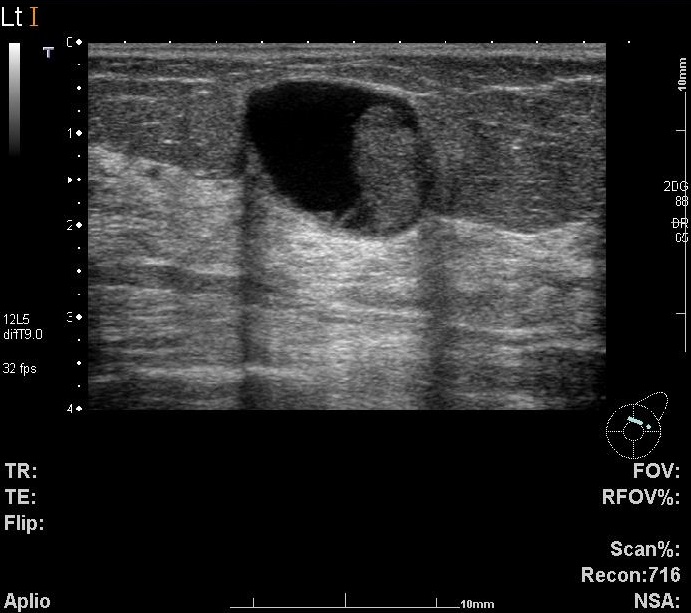
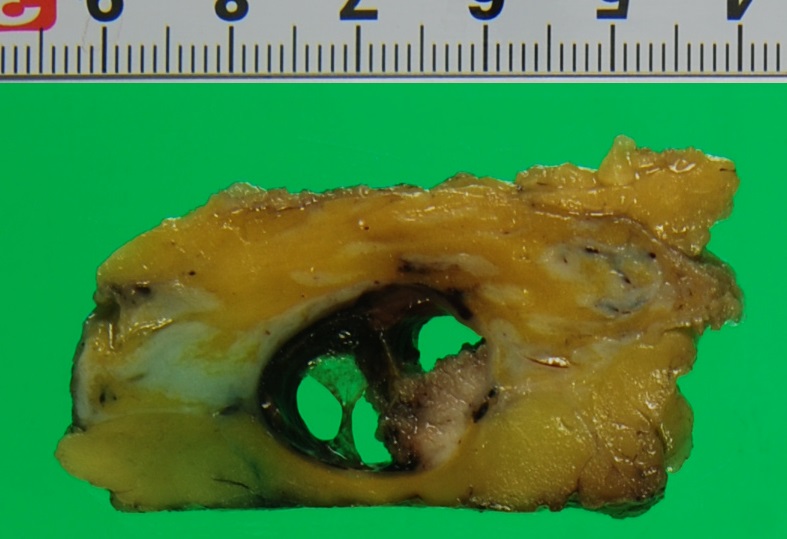
このように、乳腺超音波検査による検診を受けて、嚢胞を観察し、その内に腫瘍を発見できたとしても、画像から判断できる形状や大きさからだけで、それが良性か、悪性のがんであるかを診断することは困難です。
ただ幸いなことに、こうして嚢胞の中に存在しており、周囲に浸潤していく性質を示さない腫瘍は、たとえがんであってもおとなしく、成長がゆっくりしたものが多い傾向があります。診断が難しくても、必要に応じて検査を受けながら経過観察をしていく中で、増大する、形が変わる、出血する、など悪性を示唆する所見がなければまず良性だろうと最終的に判断できることがほとんどです。
さまざまな実例を挙げることでかえって混乱された方も多いと思います。ここまで述べたことを参考としていただきながら、嚢胞があると言われたら、についてまとめたいと思います。
#1 マンモグラフィだけで嚢胞を見つけること、嚢胞であると診断すること、嚢胞の内部にポリープは存在しない、と診断することは難しく、とくにマンモグラフィで乳腺濃度の高い方では、検診の際に乳腺超音波検査を併用することが勧められる。
#2 嚢胞が見つかっても、その多くは良性で、内部にポリープを疑う隆起を認めなければまず問題はない。
#3 嚢胞が見つかった際に、その内部にポリープを疑う所見があれば、良性であると確定するまでさまざまな方法で病理検査が行われる。
#4 ポリープを認めた場合、病理検査で良性と診断されても、完全に切除されたのでなければ、定期的に乳腺超音波検査を用いて経過観察しておくことが勧められる。
2021.05.21
乳腺超音波検査を受けると、「嚢胞があります」と言われることがよくあります。乳腺嚢胞はほぼすべての年齢層の女性に見られ、原則として良性であり、ほとんどの女性の乳房に必ずと言って認められるような、そんなとてもありふれた病態です。浸出液をたたえたただの袋のような病変で、基本的には良性ですが、注意しなければならないことがあります。ここではそれについて2回に分けて解説していきます。なおここで書かれた記事は、乳頭異常分泌についてのコラムを読んでから読まれると理解がより深まります。よかったら先に目を通しておいてください。
乳頭異常分泌について https://www.nishihara-breast.com/blog/2021/04/6/

大腸の粘膜にはポリープができます。ポリープは“茸(タケ)”という意味になります。実際の大腸内視鏡の映像を下に示しますが、左の写真のポリープはまさに茸ですね。
カサの部分があり、茎もあるように見えます。しかしこの茎はカサによって粘膜が引っ張られているだけで、茎の部分はほぼ正常な粘膜です。本体は先の傘の部分です。
そのため、先に示したまさに椎茸のようなポリープも存在しますが、時にそれが大きくなり、粘膜に広がって存在するために茎を失ってしまったように見える(広基性といいます)ポリープも存在します。下の写真の右側がその典型です。
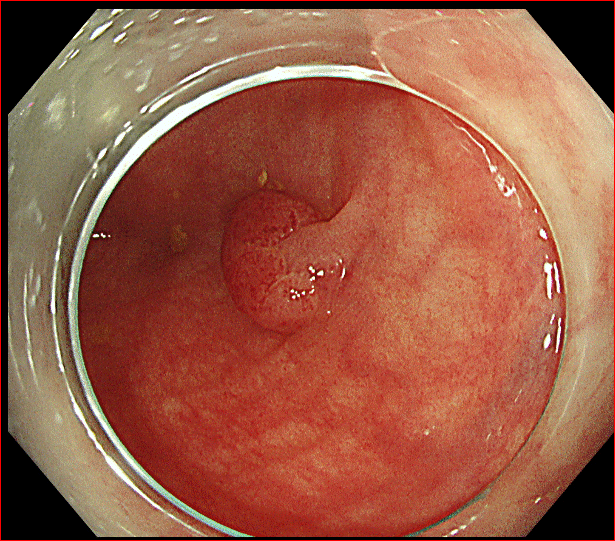
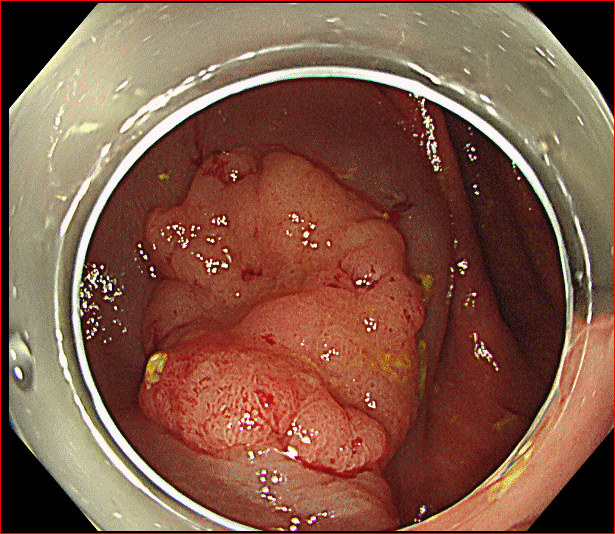
内視鏡でポリープが見つかれば切除されます。ポリープは良性です。それでも見つければ原則として切除されるのは、将来そこからがんが発生する可能性があることがわかっているからです。大きくなったポリープは、小さいものと比較して、発生してから時間がたっていることが推察されます。もし時間が経っていなかったとしても、短い間に大きくなることもまた悪性度を表します。したがって写真の右で示したような茎が亡くなっているような比較的大きなポリープが見つかれば、経過観察とすることはせず、できる限り早期に切除することが計画されます。
さて大腸ファイバーは、腸管内を下剤によってきれいにし、肛門から内視鏡を挿入することで内部を観察するものです(下の図の左)。
乳腺には乳管鏡という同じく内視鏡が存在します(下の図右)。乳頭には乳管開口部、つまりミルクの出てくる孔があります。通常は閉じていて、肉眼ではほとんど確認できません。これを、時間をかけて少しずつ拡張し、そこに非常に細いグラスファイバー製の内視鏡を挿入して、内腔を観察するものです。ただ大腸は入り口一つの出口が一つの一本道ですが、乳管は枝分かれが何本もあり、さらに奥に進むと細くなります。しかも乳頭には20か所近くの乳管開口部があります。大腸ファイバーと比較しても大変難しく、時間もかかる検査です。加えて、何十分もかけてやっと病変を見つけたとしても、あまりにも細いカメラの構造上、観察はできても、そのポリープをきちんと切除して調べることができないのです。こうした理由からめったに行われない検査となっています。

これによって観察された正常な乳管と、内部で見つかったポリープを下に写真で示します。
左に示した乳管の内部はすべすべした艶のある粘膜で均一に覆われています。対して右の写真では下側から赤く発赤したポリープが不規則に内腔に飛び出してきています。
このように、普段意識されることはありませんが、乳腺の中には乳管というミルクを運ぶ管が何本も複雑に走っていて、その内部は粘膜に覆われています。そしてその粘膜には胃や大腸の粘膜と同じようにポリープができ、そしてそれががんに発展することがあります。
以前、乳頭異常分泌のところで触れましたが、こうしたポリープが乳管内にできていることが原因で乳頭から出血することがあります。そしてもしそうした症状があれば、こうしたポリープが存在していることを教えてくれていることになります。大腸がんの検診で、便に鮮血が混じていることを調べることと同じです。ただしそれは乳頭に近いところでポリープができていることが条件です。近ければ出血や浸出液が乳管を通って乳頭まで出てくることがあります。しかしポリープができた位置が乳頭から遠く、乳管内を深い入ったところにできている場合には、こうした浸出液は出てこないことが通常です。消化されたものが常に流れている腸管とは異なり、授乳中でない乳管内には何も流れていないからです。その場合はそのポリープ周辺の乳管内にたまりを作ります。乳腺内のう胞や、乳管拡張症とよばれる病変には、こうして発生した乳管内の「たまり」を捕まえた像であることがあるのです。
ただのう胞や、乳管の拡張を認めた際に、それは必ずしもポリープや、がんによって引き起こされたものではありません。乳腺に発生する嚢胞には様々な原因があることも同時に知っておいてください。
上記に述べたような理由から、のう胞や、乳管拡張を認めた際には、その内部にポリープや、がんができていないか、確認しておくことは常に重要になります。そしてその検査では乳腺超音波検査がもっとも有効です。
後編では具体例を挙げながらその解説をしていきます。

2021.05.10
■がんの診断
マンモグラフィや、超音波検査、MRI、PET検査、CTなど、検診や、がんが疑われた際に施行される様々な検査があります。先に述べた検査は画像を撮影し、それを専門医が見て、病変の有無を判断するものです。画像検査と呼ばれます。
検診ではマンモグラフィや超音波検査が主に行われています。こうした検査で、がんが疑わしい病変や部位を見つけたとき、それががんであるかどうかの‟確定”診断はどうしたらつくのでしょうか。そのためにはそこから何らかの方法で細胞や、細胞の塊である組織を採取し、それががん細胞、がんの組織であることを病理医が顕微鏡検査でそれと確認しなければなりません。もちろんがんの組織ががんですと標識を出しているわけではありません。病理医がさまざまな方向から観察、検討してやっと診断に至ります。
画像検査で発見された腫瘍から、何らかの方法でその一部を採取し、そこにがん細胞、あるいはがんの組織があるかどうかを直接観察し、診断を決定する方法を病理検査と言います。検察が証拠を集め、裁判を行い、判決を行うことによくたとえられます。病理医は裁判官です。
病理検査のためには、腫瘍の一部に到達する必要があり、そこではやはり画像が用いられます。この二つは切っても切り離せません。ただ腫瘍を見つける画像検査は“存在診断”を付けるためのものです。病理検査のためにたとえば針を腫瘍にさす必要があれば、そこでもまた画像を参照します。ここでは病変が存在することはすでにわかっていますから、たとえば両方の乳腺を検査したりしません。画像で針の位置と腫瘍の位置関係を確認しながら、針を慎重に進め、組織を採取します。
最初の検診、つまり存在診断の際の画像検査で、何か見つかった際に、そのままその画像を使って針を刺し、組織を採取して、病理検査まで施行してしまえば、1回の検査ですべて賄えるため、コストも節約できます。ただそれでは針を刺して、出血したり、痛みがあったりしている乳腺をさらにほかに病変が存在しないか、画像検査を継続して行わなければなりません。右の乳腺の針を刺したところから出血しているのに、左の乳腺の検査をするのが異様であることはわかると思います。したがって存在診断のための画像検査と、病理のための画像検査は通常2回に分けて行われます。病変が見つかれば画像検査が最低2回は必要になるのです。

■がん細胞とは
病理検査まで行ったら、それで診断がすぐに確定するでしょうか?そもそもがんは自分の体の細胞から発生したもので、外から入り込んだものではありません。
がんの定義は、「遺伝子変異によって無制限に増殖するようになった細胞のうち、元の臓器を離れても増殖を続けることのできるもの」を指します。
ある限界で止まることなく、つまりがんの患者さんが健康を損ねるレベルになっても止まることなく、増殖を続け、そして元の臓器を離れて転移し、そこでもまた無限に増殖する、それをがんと呼びます。
ただどんながん細胞であっても、体から取り出してしまえば、増殖も、転移もしません。
がんの定義は、取り出してしまえば観察できない性質であり、そこに難しさがあります。病理医は、増殖し続けそうな、そして転移できそうな細胞を同定してがんと診断します。それゆえ、そこには“あいまい”な部分がどうしても残ります。
しかしそんな病理であっても、これは絶対にがんだ、と診断できる特徴的な所見があります。それはその細胞が、元の組織からほかの組織に“浸潤し”、転移を始めたところを認めたときです。つまり組織を大きく採取し、一部であってもそういう性質を示しているところを認めれば診断は確定します。
したがってがんの診断のためには、採取してくる組織が大きければ大きいほど情報が増えて有利になります。良性のものを手術してしまわないよう、逆に悪性のものを小さく見つけてすべて取り切れるよう、一部を前もって取って調べるのが、がんの検査ですが、できればそれ全体を取って調べれば一番いい、という矛盾があります。
実際にはまず細胞単位で小さく採取する、小さな組織を採取する、大きな組織を採取する、全て切除して調べる、という風に少しずつ段階を上げて調べていきます。先の裁判のたとえで言えば、最初から決定的な大きな証拠があれば最初の裁判で判決が出るでしょうが、しっかりした証拠がなければ最高裁判所まで争われるイメージでしょうか。
したがって病理検査も1回ではなく、検査方法を変えたり、機会を改めたりして、何度か行われる必要が生じる可能性があるのです。
この写真では、病理の先生が、ここががんだよ、と赤いインクで囲ってくれています。それでもどうしてそこががんで、他のところは逆にがんでないのか、一般の方はわからないでしょう。
病理医は様々な学問や研究の結果を自分の経験に落とし込んで訓練を重ね、診断を付けますが、”だれがみてもすぐわかるものではない”ことは写真からもわかります。そもそも自分の細胞であるがん細胞を正常細胞と区別して、がんである、と診断することは非常に難しい作業なのです。
裁判で無罪の人を牢屋に入れてはいけません。病理診断も同じです。患者さんはそのことによって乳腺を切除されることになり得るのですから、良性のもので乳腺を手術することは、たとえ小さな切除であっても、可能な限り避けなければなりません。
■病理検査の“順序”
ここでは順序と言いましたが、順序通り行われるとは限りません。先に述べたように最初から決定的な証拠が出ることもあれば、最高裁まで行っても判決がつかずに争われることはあります。
病理検査を侵襲が小さい順に列記していきます。
1. 吸引細胞診 採血などに用いられる注射の針を使って、組織から細胞を吸いだして調べる検査です。ばらばらの細胞を採取できますが、その細胞が“浸潤”しているかどうかはわからないなど、情報量は限られます。下の写真のように、レゴのブロックに例えれば、たくさんのブロックをばらばらに集めてきて、これは何のブロックか?と尋ねるようなものです。

2. 針生検 絵のような特殊な形状をした針を使い、針の中の空隙に組織を小さく切り取って採取します。イメージとしては5㎜くらいのシャーペンの芯程度の組織が取れます。レゴのイメージからすれば、その一部を小さく採取して、全体を想像するようなものです。患者さんも負担からも、診断に至る可能性からも最もバランスが取れていますが、悪性度が低い比較的おとなしいがんなど、針生検でも診断がつきにくい場合もあります。

3. 吸引式組織生検 細いパイプ状の針をがんに突き刺し、そのパイプの中にがん組織を吸い込みます。吸い込んだうえで切り取って採取します。イメージとしては太さ2-3㎜長さ1㎝程度の鉛筆の芯程度の組織が採取できます。2と異なり、何度もさすことなく、写真のようにそのままいくつでも標本を採取できます。レゴの方も、大きいうえに数があれば、車のブロックなんだな、とすぐにわかりますね。

順を追って説明しました。
1の細胞診は、細胞のみで判断しなければならないため、がんかどうか、それのみの判断に用いられます。ただ現在この細胞診の結果だけで、手術まで施行する施設はほとんどなく、多くの手術を行う病院では2,あるいは3まで施行し、診断をより詳細に確定してから手術を行っています。つまりがんであれば2,あるいは3はいずれ手術前に必要になります。
2、3と段階を上げれば、採取される組織が大きくなるため、がんの診断は容易になり、さらにその確定診断後に様々な検査を加えることで、たとえばそのがんがどういう性格をもっているのか、ホルモン剤は効くのか、抗がん剤が必要になる可能性があるか、など、詳しい検査が手術前に可能になります。
ただその分、針も太くなり、出血もしやすくなり、保険がきいてもよりコストがかかるようになります。3の方法は使われる機器も高額で、手技もほぼ手術に準じるため、保険がきいても高額になります。その分、診断がもともと難しい病変であっても、手術から得られる標本とほぼ変わらない情報量を前もって得ることができると考えられています。
いずれの方法も、検査時間に差はなく、15分程度です。もちろん日帰りでできます。
ただしその日は原則として安静を守っていただき、激しい運動、そして出血しやすくなる理由で飲酒は避けていただきます。内出血して青くなっても心配は不要です。念のため、化膿止めの抗生剤、痛み止めを処方させていただきます。
コストを抑制するには、上から順を追って検査することが理想ですが、たとえば進行がんが予想され、治療を急ぐなど、3から検査をすることもあり得るでしょう。主治医と相談しながら決めていきましょう。
さらに興味のある方へ
現在2の検査方法と3の検査方法の優劣に関しては、3の検査が比較的新しいため、結論が出ていません。1、2、3の検査のいずれを施行したとしても、たとえば乳腺が非常に薄い、あるいは逆にひじょうに厚く、病変が深い、など、条件が悪ければ診断は難しくなります。針の進みのコントロールが難しくなるからです。いずれにせよ、しっかりと腫瘍の”いいところ”がとれれば、診断は確実につきます。
1と2に関しては、以前からある検査ですので、多くのデータが残されており、解析がなされています。下記にそれを示します。ただコスト面での違い、出血のしやすさ、診断までに要する期間、などそれだけで優劣がつけがたいことだけは繰り返し強調しておきます。
| 検査方法 | がんをがんと診断できる確率 | がんでないものを がんでないと診断できる確率 |
|---|---|---|
| 1 穿刺吸引細胞診 | 74%(95%CI 72‒77%) | 96%(95%CI 94‒98%) |
| 2 針生検 | 87%(95%CI 84‒88%) | 98%(95%CI 96‒99%) |
( )の中は95%の確率で、この範囲内に収まる、という意味になります。
この数値は、我々のものではなく、日本乳がん学会が医師用のガイドラインの中で提示している、たくさんの施設のデータを総合して出された数値です。
がんをがんと診断できる確率、が意外と低い、と感じられた方も多いかもしれません。だからこそ3の検査が存在し、また1や2で良性と診断されたとしても、画像上どうしてもがんが疑われた際には3を行うことがあり得る、ということなのです。
がんの診断は難しいのだな、とわかっていただければ幸いです。
2021.05.10
■線維腺腫の組織発生
線維腺腫は、細胞が異常な増殖を示すことによる病変ですが、顕微鏡で見ても正常の乳腺細胞となんら変わりはありません。がんでは、悪性の細胞が出現し、それが増殖して固まりを形成していますが、線維腺腫では正常な乳腺の一部分がただ“異常に腫れた”状態であることが分かっています。したがって自然な経過で消えることがあります。10~20歳代の女性に好発します。もちろん一人の方に両側にわたって数個存在することも珍しくありません。手術して摘出すると、下の写真のような固まりなので、腫瘍と思われていることが多いのですが違います。
■線維腺腫の自然経過
線維腺腫は基本的には2~3cmの大きさになると増殖が止まります。そして線維腺腫のほぼ半分は自然に消えていきます。
10~20歳代の女性が検診を受けると、線維腺腫はよく見つかります。もちろん悪性ではないので原則切除はされません。そして40~50歳代と年齢が進むにしたがって、線維腺腫をもった患者さんの数は減っていきます。線維腺腫は年齢とともに、自然に退縮して消えていくと考えられています。線維腺腫のこのような経過は、病変の本質が腫瘍ではなく過形成(ただ腫れているだけ)であるということを裏づけています。
■線維腺腫の診断
触診では、線維腺腫は周囲乳腺組織とはっきり異なり、コロコロとよく動く固まりとして触ります。
超音波検査では、境界が明瞭で、内部が均一な硬い塊として描出されます。多くは角のない楕円形ですが、写真のように凸凹があるものも珍しくありません。
マンモグラフィでは線維腺腫はよくわからないことがほとんどです。正常な乳腺細胞と差がほとんどないため、描出されないのです。一部で石灰化していたり、閉経後で乳腺が柔らかくなった方に珍しく線維腺腫が残っていることがあったりすれば見えることがあります。
針で腫瘍を穿刺し、細胞を採取して調べる細胞診では、もちろん悪性細胞は認められません。
手術で腫瘍を切除すれば確実に診断できますが、ほとんどでその必要はないでしょう。

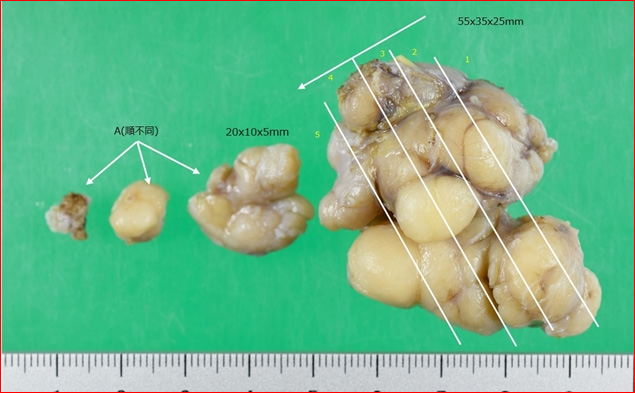
写真左は、切除されてすぐの状態の写真です。多くはこのように球形や楕円で、コリコリと硬いものです。表面や内部はつやのある白色です。
写真右は、ホルマリン固定されており、色が変わっています。一人の方から切除された多数の線維腺腫です。様々な形があり、形だけで良性悪性を診断することは難しいことがわかります。この方のように同側、あるいは両側の乳腺に多発することもよくあります。しょうがのようにごつごつしていますが、基本的に周囲組織に“浸潤”していくことはまれで、手術で容易に摘出できます。
線維腺腫はそれ自体が乳がんになることは稀です。ただそれが存在することで、あるいはその知識があることで、自分で乳腺を触っていて、しこりを見つけた患者さんが、「たぶんまた線維腺腫ができたのだろう」と思い込んでしまうことが恐ろしいのです。「オオカミが来た」のイソップ童話のようです。自己判断しないことが重要です。
10~20歳代の女性に発生している、線維腺腫では、専門の医師であれば触診だけでも高率に線維腺腫と診断することが可能です。ただそう診断したとしても、ほとんどの場合1回の診察で良しとせず、経過観察して変化のないことを確認していることがほとんどです。
ごくまれに線維腺腫によく似た触診所見を呈する乳がんも存在します。また線維腺腫が乳腺の細胞からできている以上、そこから乳がんが発生することもあり得ないとは言い切れません。たとえ年齢が10~20歳代であっても、それだけでよしとせず、専門の医師の判断によって、針で突いて細胞をとって調べる穿刺細胞診などの病理学的な検査で確定させる必要があることはあり得ます。
■線維腺腫の治療方針
医師によって線維腺腫と診断され、かつ腫瘤の大きさが3cm以下のときは通常、切除は不要で経過観察で問題ありません。大事なことはたとえ良性と診断されても定期的に検査を受けていくことです。
ここでは医師が線維腺腫と診断していても手術を検討しなければならない場合について述べます。
腫瘤が3cmを超える場合は、葉状腫瘍とよばれる線維腺腫とよく似た悪性疾患である可能性が高くなるので切除したほうがよいと思われます。また、腫瘤が3cm以下の場合でも、患者の年齢が40歳を超えると葉状腫瘍の可能性および乳がんを線維腺腫と誤診している可能性が無視できなくなるので、組織を一部で採取して診断確定させる、思い切って切除して診断確定させるほうがよいと思われます。
手術をし、腫瘤を摘出したら、穴が開いてしまうのですか?そこにへこみができますか?とよく聞かれますが、経験的にはよほど大きなものでない限り、摘出した傷は残っても、乳腺の変形はほとんどありません。クッションに落ちた文鎮を拾ったように、へこみは周囲の正常な部分が持ち上がって消えてしまいます。
逆にこれから述べる3つの条件を満たしていれば経過観察で十分です。(1)細胞診が陰性、(2)腫瘤径が3cm以下、(3)年齢が40歳以下、の場合は、経過観察(6~12ヵ月に1回)で十分です。
線維腺腫は妊娠にともなって増大することがありますが、妊娠の継続や授乳に影響を与えるほど大きくなることはまずありません。また通常、授乳が終われば乳腺の退縮にともなって腫瘤も自然に退縮することが多いので、妊娠時の腫瘤の増大は一般的には経過観察でよいと思われます。
■葉状腫瘍
線維腺腫と鑑別を要する疾患として葉状腫瘍があります。葉状腫瘍は、線維腺腫が良性の細胞の異常な増殖であるのと異なり、良性と悪性の中間の性質をもつ腫瘍です。線維腺腫が通常、2~3cmの大きさでその増殖が止まるのとは対照的に、葉状腫瘍はしばしば短期間で10cmを超える巨大な腫瘍に成長します。
悪性度が高い葉状腫瘍では、肺、骨などに遠隔転移することがあります。したがって葉状腫瘍は切除による治療の対象です。しかし小さい段階での葉状腫瘍は、線維腺腫と画像上も、検査所見上も、そして細胞や組織を採取して調べても、いろいろな意味でよく似ていて鑑別することは容易ではありません。
そのことからも線維腺腫と診断された腫瘍であっても、原則経過観察が必要になります。
そして3㎝を超えて増大してくるようであれば葉状腫瘍の可能性が高いと判断して最低でも針による組織診、あるいは切除を検討するという方針が一般的です。
■「乳頭からの異常分泌」についてお話します。
通常、乳腺は人生の中で授乳期以外にはあまり役割がありません。そのため乳腺は妊娠し、授乳を行って初めて完成する、体の中ではもっとも遅く成熟する臓器といわれています。
乳頭には目には見えませんが、非常に小さな穴が開いていて、“乳管”と呼ばれる管で乳腺に連絡しています。妊娠がきっかけで初めてこの乳管は完全に開通し、乳腺で作られた乳汁を乳頭に運びます。
下の写真では、授乳期ではないのに、乳頭からさまざまな分泌液が出てきたことで来院された患者さんの写真を示しています。このように普段は意識をしていなくても、乳頭にはきちんと穴が開いています。授乳が始まればそこからミルクがでてくるのは当たり前ですが、そうではない時にミルクではないものが出てくるのは異常です。
しぼると赤ちゃんもいないのに乳頭からおっぱいが出てくる、知らない間にブラジャーなどの下着にしみができている、じくじくして気持ちが悪い、下着にできたしみをよく見ると出血しているなど、乳頭異常分泌にはさまざまな訴えがあります。こうした訴えは妊娠し、授乳経験がある方に多い傾向がありますが、妊娠経験がない方でも認められることがあります。
■乳頭異常分泌の原因
原因には、ホルモンの異常、乳管(乳腺から乳頭まで乳汁を運ぶ管)の感染や炎症、そして乳管の良悪性腫瘍などが考えられます。
こうした異常分泌が見られる際に、写真の左側のような、両方、あるいは片方であっても乳頭のさまざまな部位から出てくるミルク状の分泌、黄色を帯びた透明な液体は、その多くが問題ない所見と思ってかまいません。もしこれらがすべてがんからの出血であれば、乳腺全体ががんに侵されており、まして両側であれば両方の乳腺がいっぺんに乳がんに侵されていることになります。そんなことはめったに起こりません。したがって写真のようにいろいろなところから出てくる分泌物は、がんが原因でないと考えるほうが自然です。
そのことから逆に問題になるのは、「血液を混じた分泌物」が、「片方の乳頭(もっといえば乳頭のいつも同じ穴、乳管開口部」から、「持続性」に認められる場合です。写真で言えば右側がそれにあたります。こうした分泌物は、乳管にできた腫瘍が原因となっていることがあり、早めの精査が勧められます。
写真でははっきりとした出血ですが、こうした例はむしろ外傷や、術後に認められるもので、ほとんどの症例は出血といっても、真っ赤な血液が出てくることは少なく、赤み、あるいは茶色みを帯びたどちらかといえば透明な液体が出てくることが多いようです。その分泌液に血液が混じっているかどうかは、反応液をしみこませた試験紙を使うことで簡単に調べられます。
そして実際に血液が混じっているとなれば、さらに詳しい検査になります。
大腸がんの検査で、便潜血を調べ、血が混じっていることがわかれば大腸ファイバーをして、がんがないかどうか調べますね。それに考え方は似ています。
左側の写真の患者さんでは、乳頭のいろいろな部位から黄色の浸出液が出ている。明らかな出血は認めない。
右側の写真の患者さんでは一つの孔から、明らかな出血が認められる。この方では絞らなくても持続的に出血しており、入浴すると、お湯に糸のように血が流れているのが見えたと言われていた。
■乳頭異常分泌の検査
乳頭異常分泌を主訴に来院された患者さんであっても、通常通り、マンモグラフィと乳腺超音波検査が行われます。この二つの検査は乳腺の検査のゴールデンスタンダードです。それで何か異常があれば、それから異常分泌の原因が推察されますので、それを優先的に検査します。
問題は、マンモグラフィと超音波検査のどちらにも異常が認められない場合です。
今までのお話の中にも出ましたが、乳頭には乳汁を出すための穴があります。非常に細く、また普段は閉じているため肉眼ではなかなか確認できません。ただ技術的にはその細い管を探し当て、挿入し、中を観察することのできる「乳管鏡」という内視鏡が開発されています。右の写真はその実際の風景です。細い針のようなカメラですが、決して「刺して」いません。挿入されています。もちろん局所麻酔も使って痛みのないように検査されます。そういうところまでは便潜血が認められた時、大腸ファイバーを挿入し、検査する、流れとそっくりです。しかし乳管内視鏡は、あまり普及しておらず、特定の施設でなければ持っていません。われわれも持っていません。
乳管内視鏡はその構造上あまりにも細く、かろうじて観察のみ可能で、たとえ何か病変を認めたとしても、その一部を採取したり、調べたりすることがほぼできません。がんと診断をつけるためには、結局ほかの検査方法に頼らざるを得なくなることが原因です。
つまり乳頭から異常分泌があり、乳管鏡で何かが見えたとしても、それがマンモグラフィや、超音波検査で捕まらないのであれば、それは数㎜大の極小な病変であり、それがすぐに命にかかわるような事態にかかわることはほとんどないのです。経過観察し、その他の検査で認められるようになってから、確定診断がついたとしても、それで十分治癒させ得る、と考えられているのです。
乳管鏡を実際に施行しているところ。
カメラなので先は針ではありません。細いグラスファイバーを乳管の中に挿入して、内部を観察します。ただほぼ観察しかできません。
図にすると こういう感じで検査は行われています。

実際の乳管鏡の画像から、この乳管は正常な粘膜におおわれています。なめらかでつるつるしており、きれいなピンク色です。

少し離してみてください。赤くて丸いポリープがあることがわかります。この病変は乳管内乳頭種と呼ばれる良性のものでした。
■乳頭異常分泌への対応
先に述べましたが、マンモグラフィ、超音波検査、場合によってはMRI検査まで行われますが、それでも異常が認められない場合には原則、経過観察で問題ない場合がほとんどです。
乳管内視鏡をして何かを見つけても、その検査だけで診断を確定することはできず、そして結局主訴である異常分泌をとめることもできないため、この検査は普及していません。我々の施設でもこの内視鏡はできません。
ただ患者さんにとって、ずっと継続している出血や分泌は、下着も汚れ、場合によっては衣服も汚れるので不快なものでしかありません。ましてやポリープや、場合によっては極小だといっても、乳がんが潜んでいる場合もあるとなければ気にもなります。
最終的には全身麻酔下に行われる「選択的腺葉区域切除術」によって、この原因を排除し、根治させるとともに、診断を確定させることができます。(手術の内容はここでは触れません)
もちろん全ての患者さんにこの手術を受けることは勧められません。先述の通り、
1. 血液を混じた分泌物が、
2. 片方の乳頭、もっといえば乳頭のいつも同じ穴、乳管開口部から、
3. 持続性に認められ(我々のデータでは平均3か月観察しています。出血が多い、ご高齢、MRIで所見がある、などがあれば、観察期間を短くして手術に踏み切る傾向があります)
4. マンモグラフィや超音波検査で所見がない、あるいは診断が確定できない場合に勧めています。
私が部長をしていた姫路赤十字病院では、実際にこの方針にのっとって手術を行っていました。昨年末にこうして最終的に手術を行った133例の患者さんの解析を行いました。結果 85.1%の患者さんに良性悪性を含めて何らかの腫瘤が発見され、37.6%で乳がんが発見されました。もちろんそのすべてで乳頭出血の主訴は消失しました。そして乳がんと診断されたほぼすべてがステージ0から1の早期がんで、実際乳がん症例の73.7%はステージ0の非浸潤性乳管がん(DCIS)と呼ばれるほぼ治癒が期待できるものでした。
したがって乳頭異常分泌を認める方はこの基準にのっとって経過観察し、定期的に検査をし、その過程で手術をする、しないを決定していくことで問題はない、と言い切れると思います。不安や疑問があれば時々に応じて相談しながら、検査と経過観察に付き合ってください。
■セカンドオピニオン
それでも、もし他の病院で検査を受けてみたい、意見を聞きたいと思われたら、遠慮せずにおっしゃってください。だまって行かれたら、全ての検査がそちらの病院でもやり直しになります。気になされることはありません。紹介状を書き、今までの検査結果をお貸しいたしますので、おっしゃってください。そのことで患者様の今後に不利益があることは決してありません。
にしはら乳腺クリニック院長 渡辺直樹
2021.04.21
“2004年2月3日 私はステージ3Cの進行した乳がんの診断を受けました(乳がんのステージは1→2A→2B→3A→3B→ 3C→4(末期)と進行します)、しかしその6週間前、私はマンモグラフィ検査を受け、正常との診断を受けていました。ステージ3Cの乳がん女性が5年後に生存できる可能性は48%以下です。" – Nancy M. Cappello, Ph. D.
ちなみにPh.,D.は医学博士の略です。ナンシーさんはドクターだったのです。そして毎年きちんとマンモグラフィによる検診を受けていました。そして正常と診断されたそのわずか6週間後、末期寸前まで進行している乳がんである、と診断されたのです。日本でもある芸能人の方が同じような経験を告白し、大きな話題になりました。
これを聞いて多くの方は、“がんの見落としだ”“とんでもないミスだ”と思われるでしょう。ただナンシーさんは医師なので、なぜ自分の乳がんは正しく診断されなかったのか、調べようと思い立ちました。自分と同じような悲劇を他の誰にも体験してもらいたくなかったからです。そして自分の乳腺が“Dense=高濃度”だったからなのだ、という結論にたどり着いたのです。
彼女は問いかけます。貴方の乳腺は高濃度ではないですか?そのことを知らないで検診を受けて正常と診断されても、正しく診断されていない可能性があるのです、と。
高濃度乳腺とはどんな乳腺なのでしょうか?
下の写真を見てください。左が高濃度乳腺、右が乳腺散在となります。個人ごとに乳腺は全く異なることがわかると思います。両方の乳腺とも正常と診断されました。
マンモグラフィにおける乳腺の所見は、がんが存在している、していないを診断する前に、その乳腺の“濃度”によって脂肪性、乳腺散在、不均一高濃度、高濃度乳腺、の4つに分類されます。米国ではそれぞれ 「ほぼすべてが脂肪に置き換わっている」、「線維状に委縮した乳腺が散在している」、「乳腺がまだらに濃く存在し、小さな腫瘍は覆い隠してしまう」、「乳腺が極端に高濃度で、マンモグラフィではがんの発見が困難である」、と分類されています。つまりがんの有無を診断する前に、その乳腺がマンモグラフィで検診するのが適切か否か、判断することになっているのです。
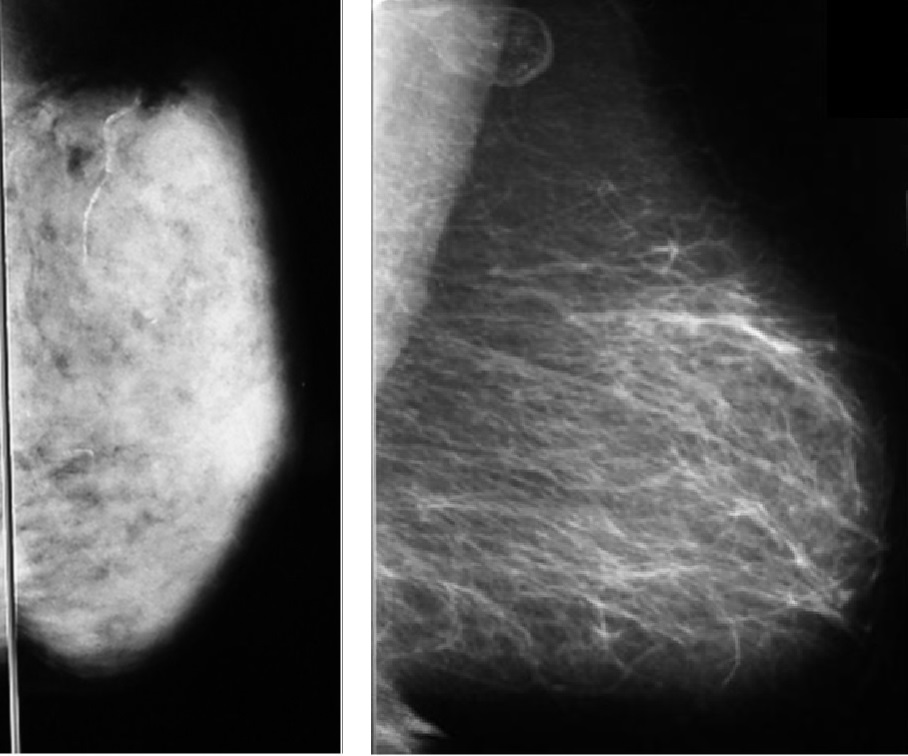
ナンシーさんの調査結果をそのまま引用します。
事実1. 乳腺の濃度が高いことは、マンモグラフィ検診でがんを見落とす最大の原因の一つです。
事実2. 閉経前女性の2/3、閉経後女性の1/4は高濃度乳腺です(米国のデータであり、日本ではさらに高い頻度であると考えられています。)
彼女の乳腺は高濃度乳腺に分類されていました。そして彼女はそのことを知らされていませんでした。先のページの2枚の写真で左が高濃度乳腺、そして右が乳腺散在と分類される乳腺です。この2枚とも正常と診断されています。ここで覚えておいて欲しいことは、乳ガンも、乳腺組織が凝り固まったような組織なので、“ 乳腺と同じがより白く見える”ということです。つまり、高濃度乳腺や不均一高濃度乳腺では正常な乳腺がもともと画面を白く覆っているため、同じく白い乳ガンが見つけにくくなります。
下にある2枚の写真を見ていただければ、乳腺の濃度が腫瘍を見つける際にいかに影響するか、わかっていただけると思います。乳腺散在であれば、乳がんの白い”かたまり”は誰が見ても明瞭です。左の高濃度乳腺では、しかしとても見えづらいことがわかります。
事実3. より感度の高い検査をマンモグラフィと併用することで、乳がんをより小さく、そしてリンパ節転移のない早期で発見できる可能性が明らかに高くなります。
実際 ナンシーさんは超音波検査で乳がんを指摘されています。超音波検査は、胎児の検査に使われることで分かるように、放射線の被ばくもなく、体に害のない安全な検査です。ただ高濃度乳腺だから、マンモグラフィを辞めて、超音波検査だけで検診を受けようとすることもまた危険です。マンモグラフィでは、小さな石灰化(カルシウムの固まり)も重要な所見ですが、これは比較的高濃度乳腺でも捕まえることができます。逆に超音波検査では小さな石灰化を見つけることが困難です。
また白い固まりを作らず、マンモグラフィではもともとわかりにくい小葉ガンのような特殊な乳がんもあります。ですので、自分は脂肪性乳腺なのでマンモグラフィで異常がなければ安心だ、も早計です。
そして不均一高濃度乳腺であっても、マンモグラフィを撮影する際に、しっかり乳腺を ” つぶして ” 薄くして写真を撮ることで、よく見えるようにすることができます。またそのことによって放射線の量を減らすことができ、被ばく量を減らすことにつながります。これはほぼ毎年、そして一生受けなければならない乳癌の検診においては非常に重要なことです。
これらのことから、自分の乳腺は4つのどれに分類されるかを知り、どのように検診を受けていけばよいのか、専門の医師としっかり話し合っておくことが重要だ、とナンシーさんは述べています。
ナンシーさんは一生をかけて、この問題に取り組み、様々な教訓を残しました。いくつか抜粋します。
事実4. 米国の研究結果によれば、高濃度乳腺を持つ女性は、同時に乳癌にり患しやすい方でもある。(これは考えてみれば当たり前です。純粋に乳腺としての量が高濃度であるほど多いからです。)
事実5. 脂肪性乳腺にできる乳がんの98%がマンモグラフィで見つけることができるのに対し、高濃度乳腺では48%しか指摘できない。
事実7. 高濃度乳腺の乳がん患者は、低濃度乳腺の乳がん患者と比較して、4倍も再発しやすい。
事実10. (これはナンシーさんの皮肉が少しこもっているように思います。)自身の乳腺濃度を知らない本当にたくさんの女性が、検診で異常なしとの診断を受けて、よかったと胸をなでおろしている、のちに進行ガンと診断されるリスクをしらないまま。
(参考にさせていただいたこれらの記事はすべて英語ではありますが、https://www.areyoudense.org/ にあります。)
繰り返しになりますが、高濃度乳腺と診断された方が、 マンモグラフィ以外の検査との併用を考えられる際には、まず乳腺の専門医に相談してください。実際には、3Dマンモグラフィ、乳腺超音波検査(ハンディタイプのプローブを用いるもの、乳腺全体を一度に検査するもの)、造影剤を用いたMRI検査、PET-Mと呼ばれる乳腺に特化したPET検査、など、放射線を使うもの、使わないもの、造影剤を使うもの、使わないもの、などマンモグラフィ以外の検査は多岐にわたります。そしてそれぞれメリットデメリットがあります。そしてその検査を併用し、かつどれくらいの頻度で受けておくべきか、もまた専門医の判断が必要です。
一度 マンモグラフィ検査を受けた施設で相談に応じてもらっておくことが一番大切なことなのです。
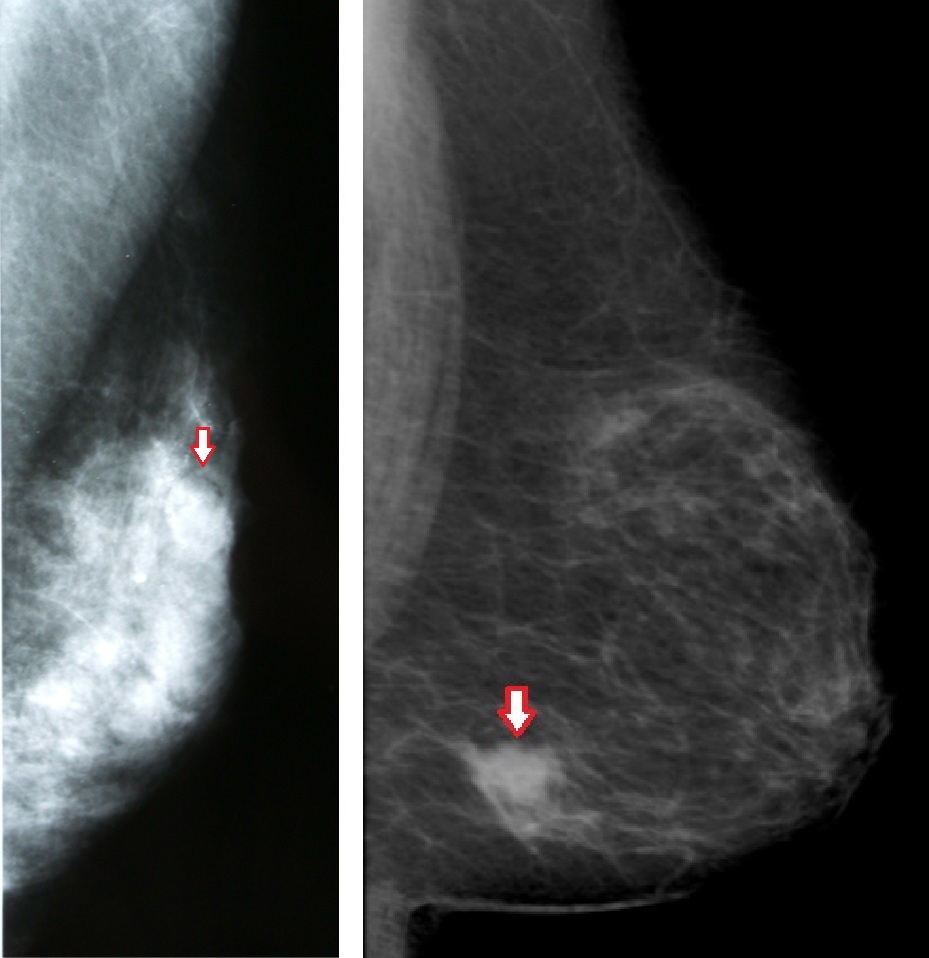
2021年4月からにしはら乳腺クリニックにて院長に就任しました。
ここでは乳腺診療に関する様々な最新の知見や、自分の経験を生かしたみなさまに役立つ知識を少しずつ紹介していければと考えています。
今回はその最初として、検診が中心のクリニックの最前線に立つにあたっての抱負を書いていきたいと考えています。
11人に1人が発症すると言われている「乳がん」。検診を受けたときにはステージが進んでいたということもあります。乳がんの発症を防ぐためには、いうまでもなく検診で早期にがんを発見し、治療を始めることが大切です。私は「正しく検診を受けよう」と主張しています。
姫路赤十字病院では乳腺外科部長を10年務め、外科医として手術を中心に治療に携わってきました。手術は〝治す〞が最高の目標です。「乳がん」が、胃がんや大腸がんなど他のがんと大きく異なる特徴は、ただ治癒だけを目的にするのではなく、全摘よりも温存、温存であればできるだけ小さな切除と、整容面への配慮が必要になることです。女性にとって自分の乳房を失うことは、今後の人生に大きく影響します。温泉に入れない、バランスが悪いと不自由さを感じる人も多くいます。 全摘という決断をしなければならない人には、人工乳房(インプラント)で行う「乳房再建」に注力し、いかに今あるものを壊さないように治すのかを大切にしていました。ただ、手術の技術にも限界があり、できるだけ早期で発見することが整容面の保持にも直結します。
とはいえ、たとえ検診を毎年受けておられても、がん宣告をうけたら不安になるのは当たり前です。整容性などどうでもいい、まずは命だ、それは当然です。しかし国が発表した2010-11年の最新データによれば、乳がんと診断された方が5年後に生存されている確率は実測で87.9%、理論上92.2%に上ります。そこで私が疾患患者にまず伝えることは、「毎年検診を受けている人が死亡するのであれば、生存率が90%になるはずがない」ということです。しっかりした検診を受け、早期発見できれば、治せるのが乳がんです。多くの女性が検診を受けて早期発見できると、末期患者が減り、一気に助かる人が増えます。「検診を受けたい」と思ったときに、正しく検診を受けられる環境を整えることが大切です。
下のグラフを見てください。私がいた姫路赤十字病院のデータです。検診で発見されて来院された方はその8割がステージ0-1の早期がんでした。ところが自分で触って見つけて来られた人はそれが4割まで下がってしまいます。
ちなみにステージIの治療成績は98%、ステージ0ではほほ100%です。つまり乳がんは早期発見されていれば心配しなくてもよい、治癒する病気である、と言い切ってもよい。もっと言えばもし全員がステージ0-1で発見されるようになれば乳がんは克服されます。まずはがんの全てが検診で発見されるようになること。しかしそれでも2割の方が残ります。なぜ検診をうけていたのに進行してがんが見つかったのか?そこに正しく検診をうけなければならない、とする意味が隠れています。
正しい検診とはどんなものでしょうか?今後の検診では、自分自身が乳がんになりやすいのか分かる「遺伝子検査」が検診を進化させていくでしょう。現在でも一定の条件を満たせば遺伝子検査は保険適応です。日本人乳がん患者さんの3-5%がこの遺伝子を有していると考えられています。一般女性の乳癌発症率は9%ですが、この遺伝子が陽性の方では41~90%がその生涯で乳癌を発症し、その差6~12倍です。行政が配布しているクーポンは2年に1度ですが、遺伝的にリスクの高い方も一般の方も統一です。お判りいただけると思うのですが、その方その方のリスクに応じて検診の形も変わるべきなのです。ちなみにこうした遺伝的なリスクは乳癌だけではありません。一部の膵がん、男性の前立腺がんも無縁ではありません。そして乳がんの遺伝子もいま検査が可能なものだけではありません。遺伝子の解析が進めば、おそらくすべての人が何らかのリスクを負っていることが明らかになるでしょう。ただ乳がんの研究が最前線にあるというだけなのです。私の言う正しい検診とは、まずは対象の人がもれなく検診を受けられる環境を整えることの先にあります。その方のリスクに応じて変化する個別化検診がそのゴールなのです。
遺伝子だけではありません。以前から、若い方や授乳経験のない方では高濃度乳腺と言って、乳腺のX線の透過性が低く、マンモグラフィのみでは検診の精度が低いことが指摘されていました。こういう方では超音波検査や、場合によってはMRI、3Dマンモグラフィなどの症例に応じた併用が望ましい。検診を受けながらも発見が遅れた残り2割の方を救うには、このようにきめの細かい検診の個別化が必要です。
これから発見されるがん遺伝子の種類によって検診の方法を変えていくことが必要になり、検診が個別化する未来も遠くありません。医療が進歩すればするほど、一人ひとりにあった検診や治療で対応する、医療を個別化する専門性が必要になってきます。
「乳がん」は早期発見で90%近くの人が治せる病気です。他人ごととは思わずに、まずは検診に行くことから始めてください。未来を決めるのは現在です。私の述べた正しい検診の受け方に興味がある方はご相談ください。
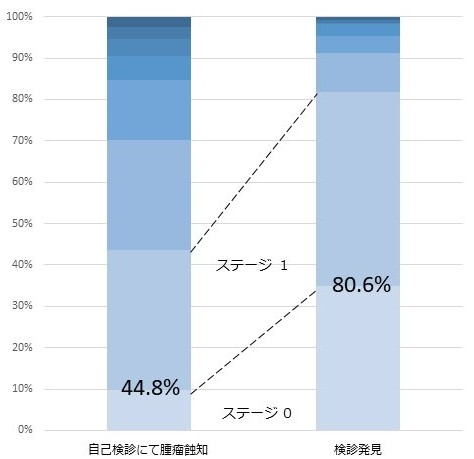
「受診時現病歴による乳がんの進行度の比較」
2つの群間の比較(自己検診 1093名/ 検診発見 892名)では圧倒的な差があります。ステージ 0+1(ほぼ治癒することが望める早期がんである割合)は自己検診では44.8%に対し、検診発見された方では80.6%となります。
ご予約専用ダイヤル
079-283-6103