2022.03.19
乳がんは自分で検診できるほぼ唯一のガンです。OKですか?
クーポンによる自治体による乳がん検診が行われていますが、それは2年に1回です。さすがに検診と次の検診までの間が2年もあればその間に自分で検診しておくことが重要なことも理解できます。OKですか?
こんな感じで外来で話をしていて、そして検診に来られた方に最後に尋ねます。
「それで、○○さんは自己検診していますか?」
すると大抵の方は苦笑いをしながらこう言われます。
「いや、やることはやってるし、気にしていないこともないですが…」
「ただ私はがんはみたことも触ったこともない。自己触診していて乳がんってわかるものなんですか?」
皆さんもそう思われているのではないでしょうか。
私は外来でそういう感じの会話になったら必ずその方に問うことにしています。
「ではできる乳がんが硬いしこりだったとして、そうとは限りませんけれど、それが何㎝あったら気づきますか?5㎝ですか?3㎝ですか?
ちなみに乳腺は平均すると直径で10から12㎝程度の臓器です。5㎝といえばその半分です。乳腺が1.5倍になったらもう下着に入らないでしょう。さすがに気づきませんか?なにより服を着ていても突っ張って感じますよね。」
「うーーん、しこりになって硬かったら2㎝くらいあったら気づきそうですね。」
「ずいぶん小さくなりましたね。でもいい線です。私のデータでは皆さんが自己検診で乳がんを見つけた場合、その平均サイズは2.5㎝でした。そしてその方々はちゃんと病院に来られている。つまり乳がんは自分で触ってわかります。ただそれが5㎝で見つけるのか、3㎝なのか、2㎝なのか、1㎝なのか、という問題なのです。乳がんは触ってわかるのか、ではありません。何㎝になったらわかるものなのか、いう質問ですね。」
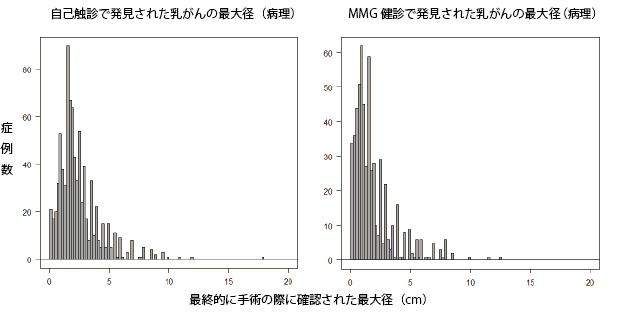
この図は私が姫路赤十字病院で部長をしていた際に経験させていただいた症例のうち、自分で触ってしこりに気づいてこられた患者さん(左)、マンモグラフィ検診で発見されて紹介となった患者さん(右)、の手術時に証明されたがんの最大径を横軸、症例数を縦軸に取ったものです。残念ながらいまでも全手術症例の4割近くは自己発見されています。
上の二つのグラフを比べて山が自己発見と比較して、マンモグラフィ検診発見では左に寄っていますね。つまりサイズは小さい。
ちなみに平均をとってみると、自己検診発見は2.45cm、MMG検診発見では1.90㎝でした。
その差は5㎜しかありません。私のデータからだけではありますが、サイズではわずか5㎜小さく見つけるためにMMG検診を受けておられることになる、しかしそのことによって平均でやっと2㎝以下になる、と言えます。
注意:ちなみにサイズが2㎝を超えても早期がんのことがあります。DCISと呼ばれるがんがそうです。マンモグラフィは石灰化によってこのDCISを見つけることが得意なのでその価値はサイズからだけでは測れません。もちろんサイズだけからでは治る治らないは決まりません。
ちなみに実は乳がんに限りませんが、がんにとって2㎝は大きな区切りです。乳がんは2㎝を超えるとステージ、皆さんの言う早期、末期がんのあれですが、そのステージが一つ上がります。乳がんは2㎝を超えてしまうと早期がんではなくなります。つまり転移を起こす、起こしている可能性が高い、と判断するのです。そのため抗がん剤が必要になる可能性がとても高くなります。2㎝以下でも転移をし、そして抗がん剤を必要とする場合もありますが、医師たちは早期がんでなくなる目安を2㎝としている、ということなのです。
どんな検診であっても、早期発見のために行われています。自己触診も例外ではありません。
だから自己検診で2㎝以下で見つけることもとても重要で、かつ決して不可能ではない、と言えます。
そしてきちんとマンモグラフィの検診を受けておられる方であっても、2㎝を超えて見つかる方もたくさんおられる。平均でその差はわずか5㎜しかない。クーポン検診はその5㎜の攻防なのです。
どうでしょうか、これでも自己検診はしなくていい、しても無駄だと思われますか?
ただ自己検診では、きちんと気にしていなければ、小さなサイズ、小さな変化を気づくことは難しそうですね。そこで重要になってくるのがそう ブレスト・アウェアネス です。

子供たちがよくやっている間違い探しです。
2つの絵があります。1か所違うところがあります。どこかわかりますか?
わずかな違い、わずかな変化に気が付くには”比べることが必須です。
乳腺はその人その人で違います。大きい小さい、柔らかい硬い、ごつごつして張っている、柔らかく垂れている、さまざまです。他人と比較することはできません。つまり正常なときの自分の乳腺と、今の自分の乳腺を比べるしかない。
正常なとき、それは検診を受けて正常と診断されたときです。正常な時の自分の乳腺の状態を覚えておく必要があるのです。それがブレスト・アウェアネスの概念です。
検診を受けて正常とされても安心せず、その時しっかり自分の乳腺を触って確認しておかなければ、何かの際に自己検診したとしてもまず小さな異常には気が付かないのです。
そしてもし、あの検診を受けて触ってみた乳腺と、いまの乳腺の異なる点に気づいたら、それは痛くても痛くなくても、硬くても柔らかくても、動いても動かなくても、すぐに医療機関を受診する、それしか自己触診で早期発見することはできない、といってもいいでしょう。

検診を受けて異常なし、とされたら、安心せず、その時の自分の乳腺の状態をしっかり触って覚えておきましょう。気になるところがあってもそれは正常です。でもメモしておくといいと思います。右の上外側になんとなく1㎝くらいの硬いところがある、などです。上の図のように、それがあいまいになると小さな変化に気が付きにくくなります。正常な自分の乳腺を知る、ブレスト・アウェアネスです。
そしていつか入浴の時、体を洗っている時、自分より自分の乳腺に触る人はいません、そのとき、検診の時には気づかなかった変化に気が付いたら、ためらわず医療機関を受診しましょう。
その意味からは、自己検診とは、検診と検診の間に自分で乳がんを発見する、ことを目標とするよりも、検診を受けて正常と診断された際に、その状況を覚えておくことを目標とする方が重要と言えるのです。
2022.03.11
原則として、対側に発生した乳がんは、再発ではなく、新しく発生した乳がんである。
それが言えるのはなぜでしょうか。
乳がんの手術を受けられた方の中には、”センチネルリンパ節生検”を受けられた方もおられると思います。実はこの手術方法が開発されるまで、乳がんの手術は乳腺の切除に加えて、常に腋窩(わきの下)のリンパ節の郭清(根こそぎ切除すること)が行われていました。
乳がんに限らず、がんの最も恐ろしいのは転移です。そしてその多くは最初から見つかっていることはまれで、治療が終わったころ、あるいは何年もたってから見つかります。最初は小さいので、検査をしても見つからないのです。もし乳がんの細胞がすでに乳腺から飛び出し、こうした目に見えない転移が、肝臓や肺にあれば手術だけでは治りません。抗がん剤や、ホルモン剤、放射線治療などの治療が手術に加えて必要になります。しかしだからといって抗がん剤治療などは特に受けたくはないでしょう。まして転移がない可能性が高いのに、一律全員に施行されたらいやですよね。
そこで、乳がんがもし乳腺から飛び出し、他の臓器に転移していく際に、最初に転移をすることがよく知られている腋窩のリンパ節に目を付けたのです。
つまりもし乳がんの手術の際に採取された腋窩のリンパ節に転移があれば、そこから先の他の臓器にも見えない転移があるとして、抗がん剤を含めて治療をしておくべきと考える。逆に腋窩リンパ節に転移がないようであれば、その先の臓器にも転移していることはまれとして、体に害のある抗がん剤は施行しない、となりました。(もちろんそれほど単純ではなく、原則であって、例外はあります。)
腋窩リンパ節の郭清は、特に手術前の検査で転移していることが明らかな場合を除けば、それによってがんを取り去る、治療することを目的としているよりも、それによって転移が隠れている可能性を正確に判断し、抗がん剤治療が必要な方に適切に抗がん剤治療を行う、そのための検査のニュアンスが強いのです。
そしてそれを突き詰めれば、何も腋窩のリンパ節を根こそぎ取らなくても、乳腺からのリンパの流れを最初に受けているリンパ節、すなわちセンチネル(見張り)リンパ節だけとって調べれば目的は達することができます。
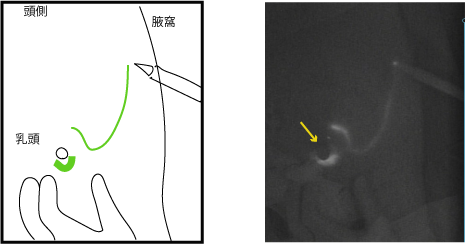
上の図を見てください。右の暗い写真がセンチネルリンパ節を同定しに行っている術中写真です。
左に図を載せました。図の緑の線に沿って、写真ではインクが光っており、黄色い矢印が乳頭部です。
この図でもわかるように、がん周囲に注射された生体インクは、まず乳頭周囲に集まり、そこから腋窩に向けて一直線に流れていっています。
術前検査で、明らかな転移はない、と診断された乳がん患者さんには原則このセンチネルリンパ節生検が行われます。ということはほとんど例外なく、がんから出たリンパの流れは腋窩のリンパ節に向かう、ということなのです。
さて、ここで最初に戻りましょう。
なぜ対側に発生した乳がんは、原則として再発ではなく、原則である、と言えるのか。
それはこう言いかえることができます。腋窩のリンパ節や、もともとのがんがあった側の乳腺周囲のリンパ節に転移、再発がないのに、いきなり反対側の乳腺に、がん細胞が流れ込むようなことはまず考えにくいから、なのです。
逆に、もし腋窩リンパ節にもたくさん転移があった、首の回り、胸の中、心臓の回りなど、もともと乳がんがあった側の、腋窩や鎖骨周りのリンパ節にたくさん転移があって、それが体の正中のリンパ節にまで及んでいた場合には、対側乳腺に転移することはあり得ます。ただその場合は対側乳腺に転移した、再発した、というよりも、ほぼ全身に転移したがんの一部が対側の乳腺にもある、ということになりますので、今回の質問の趣旨からは外れると思います。(もちろんそれはとても悲しいことですけれども)
もし乳がんの術後に反対側に乳がんが見つかったら再発ですか?
この問題に回答するために考えなければならない3つの要素
1 その反対側の新しいがんは、もともとのがんと病理学的に”同じ”ですか?
(おそらく”病理学的に”は将来的に、”遺伝子的に異常をきたしている部位が” に代わるでしょう。そうなればもはや残りの二つは不要です。)
2 その新しいがんは、もともとのがんとどれくらいの時間的な間隔があいて見つかりましたか?1年?3年?5年?10年?それ以上?
3 最初のがんは、リンパ節転移や、皮膚浸潤など、進行がんであることを示していましたか?それとも全く転移のないがんでしたか?
今回、この3の要素について、経路という考えから説明しました。
これらのことから、もし逆に再発や、転移を疑う対側乳腺のがんとは、
病理学的に同じものが、最初のがんからあまり間隔を置かずに発生し、そしてもともとのがんが腋窩転移を伴っていたなど進行がんであった、その場合に限られる、となります。
ご予約専用ダイヤル
079-283-6103