2024.12.05
SERM(タモキシフェン)を飲んでおられる方で、最も恐ろしく、注意が必要なのは子宮体がんの確率を上げてしまうことです。その確率はもともとが1000人に1人というものなので、乳がんの再発よりも恐ろしくはないといえばそうですが、無視できるものではありません。
ただここで注意してほしいことがあります。SERMを飲んでいる方では子宮内膜が厚くなり、ポリープがよくできます。ポリープは簡単に切除できることが多く、定期検診をされていれば問題になることは稀です。しかし、子宮内膜が厚くなると、婦人科の先生はそれを気にされており、検診を受けられた皆さんに「厚くなっていますね」と指摘されることも多いと思います。
ただ指摘された方、それはほぼ閉経されている方に限定されているはずです。生理が来れば、子宮内膜は厚くなっていたとしても剥がれ落ちてなくなってしまうからです。
閉経されている方では生理は来ません。ただエストロゲンの働きも落ちているため、そもそも子宮内膜が厚くなることもありません。エストロゲンが子宮内膜を厚くして、受精卵が来ることを待ち、排卵後には黄体ホルモンがその内膜を保っているのですが、受精卵がやってこないとやがて黄体ホルモンが少なくなり、内膜が剥がれ落ちる。そして次の受精の準備に入る。これを閉経前の女性は毎月繰り返しています。閉経後の女性ではそのサイクルがなくなっており、そもそも子宮内膜は厚くなることがないのです。
ただSERM、特にタモキシフェンはE1レセプターと呼ばれる骨と子宮にあるレセプターに対してはエストロゲン作用を持つため、子宮内膜をずっと厚く保つ働きが持続することになります。もちろん骨にも同じ作用があります。ただ不思議とE2レセプターを持つ乳腺には抑制的に働くのです。
このため閉経後にタモキシフェンを使用している方では何らかで生理がくるか、起こさせない限りは子宮内膜が厚くなり続けることになります。
子宮頸がんの検診は若い方に行われますが、子宮体がんの検診は閉経後に主に行われるのはこれが理由です。生理がある方では定期的に内膜が剥がれ落ちるため、子宮体がんが発生する確率が低いのです(決して0ではありません!)
子宮体がんの検診、これはたとえば超音波検査を用いて、子宮内膜に”厚い”ところがないか、を調べることで行われます。閉経しているので子宮内膜は全体に薄いはず。だから厚いところがあればそこは怪しいことになります。だからそこから細胞をとってがん細胞がないかどうか調べる、それが基本的な考え方です。しかしタモキシフェンのために子宮全体で内膜が最初から厚かったらどうでしょうか?
どこを調べていいかわかりません。全部から細胞をとって調べる? それしかなくなってしまうのです。
「子宮内膜が厚くなっていますね」 その言葉は「=がんが今にもできそうです」という意味ではないのです。「検診が難しく、早期で見つけるのが難しい状況です」という意味が正しいと思います。ただ先生の不安は皆さんにすぐに伝わりますよね。そしてそうであったとしても不安は消えないと思います。がんは命に関わる病気ですから恐ろしいに決まっています。
そしてそうだからこそ、子宮筋腫や他の病気ですでに切除されて子宮がない方、閉経前でタモキシフェンを飲んでいても時々生理が来ている方では子宮体がんの心配は飲んでおられない方と変わらないこともわかると思います。そういう方では副作用を理由にタモキシフェンを避ける理由はありません。


日本で使用されているAIは主にアリミデックス、フェマーラ、アロマシンの3種類があります。このうちのどれかを飲まれている方も多いと思います。
先に述べましたが、タモキシフェンとAIのどちらががんの再発の抑制効果が高いか、についてはもう決着がついています。AIがより高いです。タモキシフェンを飲まれていて再発される方が10人おられたなら、AIであれば8人で済んだはずです。2人とはいえ大きい。
ただこれはステージ、乳がんが早期であったか、進行がんであったかによって、考え方が変わります。例えばルミナールAタイプと呼ばれるホルモン剤がよく効く乳がんがステージ1で見つかった場合に、10年で再発が起こる確率は4%前後しかありません。100人で4人といえます。これが全てAIを飲んでいたとします。もしタモキシフェンであったならそれは5人に増えます。その差は1人です。100人の患者さんのうちタモキシフェンをAIに変更することで利益を受けるのはたった一人。それ以外の方はタモキシフェンでもAIでもどちらにせよ再発したし、再発しなかった。
もともと再発する可能性がほとんどないであろう、ステージ0、非浸潤性乳管がんの方や、pT1a-b(乳がんの腫瘍径が1cm以下)の方ではなおさら乳がんが再発する確率は下がります。その場合タモキシフェンをAIにするメリットはほとんど無視できるレベルになります。
いやいや、効果は差がなかったとしても、副作用がダメだよ。子宮体がんの方が、骨粗鬆より恐ろしいからね。だって命がかかっている。やはりAIの方がいいね。
問題はそこなのです。そうでしょうか?
子宮内膜が厚くなっても、それを婦人科の先生に指摘されない限り、症状はないはずです。
骨粗鬆も原則調べない限りわからない。ただ骨粗鬆が進むと、たとえば椎体の圧迫骨折(ご高齢女性が腰が曲がったり、亀背になったりする、あれです)が起こりやすくなります。当然つらい腰痛が起こります。もっとも恐ろしいのは大腿骨頭骨折です。骨粗鬆をベースとしてこれが起こると、自然に癒合して元に戻ることはありません。手術をしてボルトで固定したり、チタンでその部分を置換したりしないといけない。しかしもともとシロアリに食われてぐずぐずの柱の、折れた部分だけを新しくしても、それを固定する部分もまたぐずぐずなのでなかなか元通りにはいかない。安静期間も長くなる。そうこうするうちにそれを支える筋肉が衰えてしまってなおさら骨に負担がかかるようになる。こうして寝たきりへと移行していきます。


たとえば、ホルモン剤がよく効くタイプのルミナールAだとして、ステージも1だとして、ご年齢が60歳だとして、これから10年ホルモン剤を飲まなければならないとします。そしてもともと腰痛があり、普段からシップを貼ったり、痛み止めを飲んでいるとします。
タモキシフェンにするか、AIにするか。AIの乳がんの再発抑制の恩恵にあずかるのは100人に1人として、腰痛を我慢しながらAIを飲み続けられますか?10年ですよ。
ちなみに前述しましたが、タモキシフェンはそれ自体が骨を守る働きがあるので、骨粗鬆のリスクは10点対7点でAIよりもタモキシフェンの勝ちです。
「それならば腰痛がひどくなるまでAIで頑張って、もう無理、となったらタモキシフェンにします。」
それもありです。ただその時点ですでに”AI一択”とは言えなくなっており、個別に判断して選択していることになります。このようにSERM(タモキシフェン)なのかAIなのかは単純ではなく、個別の患者さんごとに知恵を絞って考えないと決められない、それがわかっていただけたのではないでしょうか?
「いや、先生、最初から骨粗鬆のお薬を出しておいてくれたらいいじゃないですか?」
そうですね。たしかに。しかしもともと腰痛があるような高齢の女性は、骨粗鬆のお薬はすでに飲んでおられるのではないでしょうか。それでよくならないから、腰痛があるのでしょう。
そもそもお薬で骨粗鬆は本当に防ぐことができるのでしょうか?
2024.12.03
この話題、今まで何度も何度も取り上げてきました。けれども難しい。どうやっても簡単にはならないのです。それでも皆さんによく質問もされる話題です。10年という長期間付き合われる薬だから当然です。また一から話をしてみようと思っています。
難しい話を簡単に話をすると、どうしても無理が出ます。極端な物言いになったり、誤解を生んでしまうこともあり得ます。あくまで自分の主治医と話し合って決めていくことが原則のことなので、それだけはご了承のうえ、興味がある方はお読みください。
乳がんには種類があります。
その種類の分け方において、もっとも治療において影響を与える分類といっていいものが、ホルモンレセプター陽性乳がん(HR+とします)なのか、陰性乳がん(HRー)なのか、です。
一般的にHR+はおとなしい乳がんで予後がよく、HRーは進行が早く予後が悪いとされてきました。そしてHR+はホルモン剤が効く、抗がん剤は効きにくい、HRーはホルモン剤は効かない、抗がん剤が効く。HR+ならまあよかった、予後もいいし抗がん剤をさせずに済む、と思っておられる方も多いかもしれません。ただどちらも進行して見つかったならば予後は悪く、抗がん剤は必要です。そうなれば、HR+であれば延々とホルモン剤を飲まないといけない分、HRーより悪いじゃないか、とも言えます。そんな単純なものはありません。
90円のほうれん草と100円のホウレン草なら90円の方が安い。でも90円の方がちょっと葉の色が悪い、古いから日持ちしないかも。50円なら今日買ってもう使っちゃうけれど、今日はカレーだし。みたいな。
安いとしてもどれくらい安いか、安い分古いならどれくらい古いのか、いつ使うつもりがあるのか、など、皆さんホウレン草一つでも考えるのではないですか?今回は自分の命と人生がかかっています。
AIがSERMよりも効果が高い、といってどれくらい高いの?
副作用があるっていうけれどどういう副作用なの?
それを詳細に知らなければどっちのホウレン草がいいか、一概には決められないはずです。ただその分考えることは相当に難しくなってしまう。
「うーーん、わからない。お父さん決めて!」
「えっ!わしが?わしが決めるの?わしどっちでもいい。」
「この役立たず!」
なんて冗談ですが。
この話題、何度も何度も手を変え品を変え、書いてきました。付き合ってくださった(付き合わされた)皆さんも多いと思います。
たとえばそこで触れたとおり、代表的なアロマターゼ阻害剤はハザード比にして0.8前後の再発抑制効果を持ちます。ハザード比 0.8というのはどういうことか。SERMでは10人再発するような患者さん群にAIを投与すれば8人にまで減らすことができる、という意味です。
それならAI一択でしょ。命に代えられるものはない。TAMを使う理由がわからない。
その気持ちはわかります。ただほんのひとつ前のブログ、これとんでもなく難しいことを書いていますが(自覚しています)、オレンジ色の燃える抗がん剤と恐れられるアンスラサイクリン系の薬剤、これ、髪の毛が抜けて心臓にまで害を及ぼす恐ろしい副作用をもちますが、10年無病生存率で見たときに使うのと使わないのではハザード比にして0.83の乳がん死抑制効果を持ちます。それなら迷わず全員にアンスラサイクリン系の薬剤を使うべきだ、となりませんか? 0.03違う? そういう問題ではないでしょう。実はAIとSERMの比較では、ハザード比の報告は0.82から0.86まで幅があります。0.8ぴったりじゃない。
ハザードからみればアンスラサイクリン系の薬剤は使った方がいい。それでも世界中の医者がなんとかアンスラサイクリン系の薬剤を使わない方法はないか、と努力している。そうです。副作用が強いからです。
いや私AI飲んでいるけれど、副作用なんてないけれど。
それならいいんです、AIで。ただ、それ、何年飲んでいますか?これから何年飲みますか?
いまホルモン剤は10年飲むように言われている方が多いでしょう。実は10年とするならば15年飲むことも選択肢に入ります。乳がんは10年たっても、15年たっても再発することはありますから。
そしてAIは長期に飲用すれば骨粗鬆を引き起こします。これも先に触れましたが、AIはSERMよりもハザード比0.8で再発を抑制するが、SERMはAIよりもハザード比0.66で骨折を抑制します。これ結構高くないですか?
骨折と命を比較するの?命の方が大切に決まっているじゃない?
そうですか? ずっと続く腰痛に悩まされても? 大腿骨頭骨折って、寝たきりの原因になりやすいです。治ればいいですが、骨粗鬆って、折れた骨だって治りにくい。折れた骨をボルトでつないでもそのボルトを止めるところも骨ですよ。シロアリに食われた柱が折れたからと言って、強い鉄骨で間をつないだら、そこはもう折れないけれど、その上下でまたおれるみたいな。そんなに簡単に治るなら寝たきりのお年寄りはいません。寝たきりで長生き・・・したいですか? 私は嫌です。
だから私は骨粗鬆の薬を飲んでいます。
骨粗鬆って、そもそも薬で治るんですかね? では寝たきりのお年寄りがおられるのはなぜ。予防はできるとされますが、その骨粗鬆のお薬の副作用はないのですか?
どうですか?決められなくなってきましたね。



なにがいいたいんだ!? さっぱりわからん!
有難うございます。それが言いたいことなのです。
SERMとAIのどちらが乳がんの再発抑制効果が高いかは決着がついています。10:8でAIの勝ちです。
それでも私はSERMとAIのどちらがいいかは、まだ決着はついていない、と考えており、それが言いたいことなのです。だから皆さんが私のブログを読めば読むほどどちらがいいかわからなくなる、それで当然なのです。私は原則としてその患者さんごとに細かく考えていかないと、どちらがいいか、画一的に決められるものではないと考えています。充分に考えられて結論が出ているのならいい。でも医者の私ですらこれだけ悩むことを実際に10年という長い期間それを飲用される皆さんが考えなくていいのでしょうか?
乳がんの患者さんとはいえ、もともとの年齢も異なります。乳がんのステージをはじめ、がんの状態も異なるし、その方の骨粗鬆の状態、さらには子宮の有無(術後で切除後)なども異なります。そういう話し合いの元で薬は決まっていかないといけない。それがまるで当たり前のように、まるで選択肢がないかのように決まっているとしたらそれ自体おかしいことです。
ご批判が出ることを覚悟に、ものすごく簡単に、簡単に、下記にまとめました。
| SERM | AI | |
|---|---|---|
| 乳がんの再発抑制 (閉経前) |
比較にならない(AIには効果がない) |
効果が期待できない |
|
乳がんの再発抑制 |
負け 8点 | 勝ち 10点 |
|
副作用 |
負け (1,000人に2人まで上昇) | 勝ち(1000人に1人) |
| 副作用 (骨粗鬆) |
勝ち 10点 | 負け 7点 |
| 副作用 (その他) |
肝機能異常 血栓症 高血圧などで微妙に負け | 更年期障害で微妙に負け |
さて、この副作用ですが、いい加減ものすごく端折って簡単な表にしましたが、これだけではあまりに簡単にしすぎています。さらに考えなければならないことがあるのです。
例えば骨粗鬆ですが、50代女性なのか、70代女性なのか、だともともとの骨量がベースから違うため、単純な比較にはなりません。また5年飲むのと10年飲むのでは、その期間が長くなればなるほど進むだけではなく、年齢も加算されていくのでより強く出てくる可能性があります。人生で10年は長いです。
子宮体がんは怖いですが、SERMを飲んでなければならないわけではありません。検診はいずれにせよ、しなければいけません。AIを飲んでいれば子宮体がんにならないのではない。SERMを飲んでいるから定期的に検診をしていた、だから早期発見できて助かった、ということもあり得ます。
ただ骨粗鬆は飲んでいる限り進みます。定期的に骨塩定量の検査をすれば防ぐことができる、というものではない。加えて子宮体がんの可能性はSERMをやめてしまえば元に戻っていきますが、いったん進んでしまった骨粗鬆はAIをやめたら元に戻っていくというものではありません。
骨粗鬆の進行を防ぐことはできます。特に重要なのは荷重運動とされます。
骨粗鬆のお薬は効果がありますが、それだけで何とかなるものではない。だから寝たきりのお年寄りがいるわけで、筋肉と骨の両方がバランスよく働けなければ骨だけ丈夫でもダメでしょう。腰痛が発生してしまうと、その肝心な荷重運動すらできなくなってしまう。筋肉が弱ればなおさら骨に負担がかかるようになります。そうして寝たきりが完成していくのです。
副作用はもともと複雑ですが、それに拮抗する方法、お薬や生活習慣の工夫、があるかどうかも考える必要があります。また副作用がひどく出たときにホルモン剤をやめれば元に戻るのかどうか、も重要です。
乳がんを抑えるにはAI一択、骨粗鬆は問題だけれども骨粗鬆のお薬を飲んでおけばOK! よほどSERMの子宮体がんのほうが怖い!
そう簡単ではないと思います。
次回ではその骨粗鬆の”お薬”について掘り下げたいと思います。
2024.11.18
この話題は抗がん剤をするかどうか悩んでおられる方の参考に引用しました。どちらかと言えば医師の方が参考にするレベルの論文です。
アンスラサイクリン系の薬剤(アドレアマイシン ファルモルビシン)は毒々しい燃えるようなオレンジ色の液体であることも相まって抗がん剤治療を受けられる方の恐怖のまとでした。題名から、「おっと!もう投与しなくてもよくなったのか?」と思って詳しく読んでみました。
抗がん剤治療を受けられる予定のある方、それ以外の方には専門的すぎて難しいと思います。そのつもりで興味がある方は読んでください。
50 年以上にわたり、アルキル化剤(シクロフォスファミド)、アントラサイクリン(アドレアマイシン、ファルモルビシン)、タキサン(パクリタキセル)を組み込んだレジメンを、多くは3週間に1度、4-6回繰り返して実施する術後補助化学療法により、早期乳がん患者の予後が改善され、再発やがん関連死亡は減少しました。
支持療法と呼ばれる副作用を軽減する処置を加えること、特に制吐剤とステロイドサポートの目覚ましい進歩により、より多くの患者が治療を実行可能かつ耐えられるようになりましたが、神経障害、疲労、体力低下などの長期的なリスクは残っています。特にアントラサイクリンは、まれに心臓障害や骨髄異形成、急性骨髄性白血病を引き起こすことが常に指摘されています。以前はこうした強い副作用をもつ抗がん剤は、乳がん治療に必須とされ、進行した乳がんの患者さんにはほぼ全例に投与されてきました。
こうした術後化学療法の進歩と並行して、ホルモン剤による標的内分泌療法およびハーセプチン🄬を先駆けとする抗ヒト上皮成長因子受容体 2(HER2) 療法が素晴らしい効果を上げたことから、乳がんはたとえばルミナールタイプ、HER2 enrichタイプなど、そのサブタイプによって術後化学療法の必要性が異なることが認識されるようになりました。
Oncotype DX🄬などを用いた腫瘍の遺伝子の解析に基づくと、ステージ I または II の比較的早期のホルモン受容体陽性乳がんの患者(ルミナールタイプ)のほとんどは、化学療法をまったく行わずに効果的に治療できます。しかし早期ステージの HER2 陽性がんの患者は、アントラサイクリンを除いた化学療法とハーセプチン🄬をベースとしたレジメンで非常に良好な結果が得られるため、早期がんであっても抗がん剤は施行されます。トリプルネガティブ乳がん (TNBC) の患者の場合は、最新の知見を基に、現在では標準治療に免疫療法が組み込まれたことから、アントラサイクリン以外のレジメンで十分ではないかという提案が進んでいます。つまり残る疑問は、どの患者のどのがんに対して、あの”きつい”アントラサイクリンをベースとした術後化学療法が、今まで通りに必要なのかということです。

Jensen先生らは、READ 試験の 10 年結果と晩期毒性を報告しました。
Jensen M-B, Balslev E, Knoop AS: Adjuvant docetaxel and cyclophosphamide with or without epirubicin for early breast cancer: Final analysis of the randomized DBCG 07-READ trial. J Clin Oncol 10.1200/JCO.24.00836
この試験では、リンパ節転移が陽性の乳がん患者または再発リスクの高いリンパ節転移は陰性の乳がん患者を対象に、
1 タキサン (ドセタキセル) とシクロホスファミドの 6 サイクル (TC 群、n = 1,011) と、
2 アントラサイクリン (エピルビシン) とシクロホスファミドの 3 サイクルの後にタキサン (ドセタキセル、AC-T 群、n = 1,001) の 3 サイクルのレジメンを比較しました。
(1をTC療法と呼びます。アントラサイクリン系薬剤を使わずに同等の結果が出るよう工夫された抗がん剤治療法です。2は今まで通り、アントラサイクリンを含み、AC-T療法と呼ばれます)
当初の 5 年間の結果として、
無病生存率 (DFS、ハザード比 [HR]、1.00 [95% 信頼区間、0.78 ~ 1.28])、
無遠隔病生存率 (DDFS、HR、1.12 [95% 信頼区間、0.86 ~ 1.47])、
死亡率 (HR、1.15 [95% 信頼区間、0.83 ~ 1.59]) すべてに差は見られませんでした。
しかしAC-T療法を受けた群では、毒性が強く、口内炎、筋肉痛または関節痛、嘔吐、吐き気、および疲労の程度が高かったことがわかりました。
現在、さらに10年の追跡調査が行われました。
そこでは無病生存率と 無遠隔病生存率に差があったと報告しています。
10年無病生存率は、AC-T群で79.0%(95% CI、76.4~81.6)、TC群で75.6%(95% CI、72.9~78.4)でした(HR調整、0.83 [95% CI、0.69~0.99]、P = .04)。AC-T群の方が優れていました。
10年累積無遠隔病生存率にも、AC-T群とTC群で有意差があり、AC-T群が優れていました。
しかし、死亡率には依然として有意差はなく、10年全生存率(OS)はAC-T群で88.8%、TC群で87.3%でした。
READ 研究は、アントラサイクリンによる心不全および白血病のリスクに関する重要な資料を提供しています。
10 年後の心不全率は、AC-T または TC でそれぞれ 2.1% 対 1.1% でした。高コレステロール血症や肥満など、よく知られている心臓リスク要因は化学療法関連の心不全と関連しており、心筋症の個別リスク推定が可能です。これらの結果は、人口ベースの症例対照研究と一致しており、アントラサイクリンによる心不全や心筋症の 10 年累積発生率は、非アントラサイクリン化学療法レジメンよりも 4.1% 対 2.3%で 高いことが示されています。
Jensen先生らは、AC-T 群の 10 年間の急性骨髄性白血病の発症率 (0.2%) が TC 群の 0.1% と比較して高いことも観察結果として示しました。これは、治療を受けた患者 700 人あたりで1人で急性骨髄性白血病患者が増加することを示しています。
ここまでをまとめると、
アンスラサイクリン系の薬剤は、やはり乳がんの治療成績でみれば効果的な薬剤と言える。しかしそれを考慮しても無視できないレベルで、心疾患や白血病など、命に係わる合併症の発生率を上げてしまう一面がある。
アントラサイクリンの投与には強い副作用を伴うため、慎重を期さなければならない。それはわかっていることです。しかしその際の根強いジレンマは、どういう乳がん症例にアンスラサイクリン系の薬剤が必要なのか、治療選択のための臨床的、病理学的、または生物学的なマーカーが欠如していることです。
現在までに、このREAD 試験も ECBTCG(ヨーロッパの大規模乳がんのデータベース)による大規模なメタアナリシスも、
患者の年齢、腫瘍のステージ、グレード、またはエストロゲン受容体 (ER) や HER2 の状態によってコホートを識別することで、アントラサイクリンを必要とする個人を定義できることを示せていません。
今 可能性が示唆されている潜在的なマーカーは、アントラサイクリンが標的とする酵素タンパクをコードする遺伝子であるTOP2Aです。しかしTOP2Aが正常の腫瘍を持つ患者のみを対象とした READ 試験では、TOP2A の発現の範囲に関係なく、アントラサイクリンの使用の有無で同等の結果が示されました。このようにこれまでの分析では、 TOP2A の過剰発現がアントラサイクリンの利益を予測するとは言えなかったのです。
腫瘍で発生している遺伝子異常の解析はアントラサイクリン治療の指針として研究されていますが、これまでのところ、治療の決定や診療ガイドラインに影響を与えるほど説得力のあるデータは蓄積されていません。
FLEX レジストリと呼ばれる研究では、化学療法を受けている ER 陽性、HER2 陰性のルミナール Bタイプ乳がん患者の転帰を分析しています。
報告によると、MammaPrint🄬検査でHigh 2 ルミナール Bタイプ乳がんの患者は、アントラサイクリン ベースの治療を受けた患者の方が、アントラサイクリン ベースの治療を受けなかった患者よりも 3 年無再発生存率が高いという結果でした (97.7%対86.4%)。
一方、MammaPrint🄬検査でHigh 1 腫瘍の患者では有意差は見られませんでした。
さらに別の研究戦略として、術前補助療法への反応によるリスク層別化があります。つまり術前化学治療をアンスラサイクリン系の薬剤を使わずに施行して、効果があれば、アンスラサイクリン系の薬剤を術後には省略する、なければやはり投与しておく、とする考え方です。
術前化学療法または新規抗体薬物複合体に基づく治療により病理学的完全奏効を達成しており、したがって予後が良好である患者は、アントラサイクリンを省略できる可能性のある候補になります。
しかしこうしたアプローチの臨床結果はまだ得られていません。
2 つ目の大きなジレンマは、アントラサイクリンの利点に関するメタ分析と、米国で大規模かつ適切に実施された試験の結果との間で、治療上の教訓が一致していないことです。
EBCTCG の報告書では、アントラサイクリンベースの治療はすべての患者で再発リスクを低下させ、再発を 2.5% 減少させたようです。この利点は、タキサンベースとアントラサイクリンベースの化学療法を同時に受けた患者でほぼすべて実現されました。しかしアントラサイクリンとタキサン療法を順番に投与した場合には、アントラサイクリンのメリットはごくわずかでした。
対照的に、同時に投与する TAC 療法と、順番に投与する AC→T 療法を比較した NSABP B-38 では、同時アプローチに臨床的利点はなく、同時治療による毒性が増大することが示されました。
一方、ABC 試験では、TC とアントラサイクリンおよびタキサンベースの治療を比較し、アントラサイクリンは総 OS にほとんど影響を与えず、疾患再発の改善は主に ホルモンレセプター陰性癌に限定されていることがわかりました。
まとめ
再発の高危険群である乳癌で、化学治療が必要とされる症例でも、アントラサイクリン系薬剤なしで治療できる症例は確かに存在しています。ただ今の段階ではそういう患者さんをどうやって選び出せばいいか、その方法が見つかっていません。
そしてそのための根拠となるような研究において、残念ながら結果が一致していないこともおおく、そのため、研究が前に進んでもいません。
アントラサイクリン系抗がん剤のメリットを評価する上での最後の課題は、アントラサイクリン系およびタキサン系抗がん剤をベースとした化学療法の標準的な試験が開始されてから 15 年以上の間に、早期乳がんの他の治療法が達成した進歩です。
つまり以前は化学治療しかなかったので、どんな症例でもできるだけ抗がん剤を投与する方針になっていた。けれども、化学治療以外の治療方法がいろいろと出てきて、成果を上げているので、そもそもとして抗がん剤を必要とする症例自体は限定してきているのです。
用量密度の高い非アントラサイクリン系化学療法または用量強度の高い非アントラサイクリン系化学療法の導入、術前化学療法への反応の程度に基づいたカスタマイズされた治療戦略、抗 HER2 薬、免疫チェックポイント阻害剤、卵巣抑制、CDK4/6 阻害剤の使用により、中等度および高リスクのがんの再発の可能性は著しく低下しており、加えて遺伝子解析により、化学療法の検討が必要なホルモンレセプター陽性 腫瘍の患者がどんどんと絞り込まれました。
これらのアントラサイクリンを使わない治療方法を強化することによって、確実と言える達成された改善は、アントラサイクリンを使うことの臨床的利益が次第に狭まっていることを意味します。
さいごに
2024年の現段階で、アントラサイクリンを本当に必要としているのは誰なのか?
下記表では、化学療法が必要な患者に最適とされる術前、術後化学療法レジメンの概要を示しています。
アントラサイクリンは、ペムブロリズマブ(免疫療法)との併用、あるいは他の化学療法と併用して、ステージIIまたはIIIのTNBCのレジメンの不可欠な要素であり続けています。
SWOG主導のSCARLET臨床試験では、ステージIIまたはIIIのトリプルネガティブ乳がん患者を対象に、ドセタキセル+カルボプラチンとペムブロリズマブ(免疫療法)の6サイクルからなるアントラサイクリンを含まない術前化学免疫療法レジメンと、パクリタキセル/カルボプラチン/ドキソルビシン/シクロホスファミドとペムブロリズマブの併用を比較しています。
アントラサイクリンは、抗HER2抗体治療と組み合わせた非アントラサイクリン化学療法の有効性によって不要となり、またアントラサイクリンをトラスツズマブと併用した場合の心毒性の懸念によって、HER2陽性腫瘍に対する化学療法レジメンから排除されました。
遺伝子解析によってリスクが高いとされたホルモンレセプター陽性腫瘍および低ステージのトリプルネガティブ癌の患者に対するアントラサイクリンの役割については、現在も議論が続いています。
解剖学的ステージ II または III の癌、つまりトリプルネガティブまたは ホルモンレセプター陽性の腫瘍で、内分泌感受性が低い、ルミナール Bタイプである、高リスク遺伝子解析スコアの場合、アントラサイクリンは明らかにメリットを示しており、転帰を改善します。
しかし、癌の進行度が低く、非アントラサイクリンベースの選択肢による再発リスクが本質的に低い患者の場合、アントラサイクリンによる純粋な改善はせいぜいわずかであり、私たちの推定では、アントラサイクリンを省略する方が有利です。
| 腫瘍サブセット | ステージI | ステージ II、臨床的にリンパ節陰性 | ステージII、リンパ節陽性またはそれ以上の生物学的リスク、またはステージIII |
|---|---|---|---|
| ER陽性、HER2陰性 | TC | TC | AC/T |
| トリプルネガティブ | TC または AC/T | ペムブロリズマブとTCb/AC(術前補助療法) またはAC/T±Cb(術後補助療法) | |
| HER2陽性 | TH | TCHP(術前補助療法が望ましい) | |
アントラサイクリン系薬剤はかつて乳がん治療の最先端でした。世界中で、特に新しい、一般的にはより高価な治療法へのアクセスが少ない国々では、優れたがん治療の基盤として今も使われています。適切な支持療法を行えば、ほとんどの患者にとって耐えられる治療法であり、測定可能な晩期副作用はありますが、幸いにもまれです。しかし、アントラサイクリン系化学療法の時代は終わりつつあります。他の治療オプションの漸進的な改善と、化学療法の適応を判断するためのバイオマーカーの使用により、アントラサイクリン系薬剤が早期乳がんの多くの患者に意味のある利益をもたらす可能性は減少しています。アントラサイクリン系治療の燃える赤い悪魔は明らかにその頂点を過ぎ、長いお別れの時を迎えています。
2024.11.14
乳がんで部分切除手術を受けられた後、残存している乳腺に放射線治療を受けられた方はおられると思います。以前は2Gyずつ25回、だから合計50Gyになるように5週間かかっていました。Gyというのは1回あたりに照射する線量のことです。最近ではこれを寡(=回数が少ない)分割照射といって2.66Gyずつ16回、42.56Gy当てるという方法が主流になっています。
基本的にがん細胞を殺す効果は線量に依存しています。つまりたくさん当てないとがん細胞は死なないか、生き残ってしまう。だからある程度の量は当てないといけない。
そしてもう一つは間をあけて少しずつ当てるよりも、短い期間でどっと大量の線量を当てた方が効果は高くなります。だから短い期間で当てた方が総量で見たら少なくなっているのです。
この二つの方法は全く効果に差がないことがわかっており、同時に副作用にも差がありません。なので現在の標準治療は5週間よりも3週間で終了できる寡分割照射に移行しつつあります。
ただこの方法にはまだ未解決の問題がありました。
乳がん術後の放射線治療の目的は大きく二つあります。温存術後の残った乳腺内に残存しているかもしれないがん細胞を絶滅させる、そしてもう一つは腋窩や乳腺周辺のリンパ節にもしかしたら転移しているかもしれない小さながん細胞を絶滅させる、です。
乳腺に当てる放射線治療は寡分割照射で問題ないことがわかっていたのですが、リンパ節を標的にする場合には腋窩(わきの下)や、鎖骨の周辺から頸部(首周辺)まで放射線を当てないといけません。
以前からこうした場合には、治療後に上腕のリンパ浮腫の副作用が発生することがわかっていました。
このリンパ浮腫はなかなか厄介で、程度の差こそあるのですが、ほぼ3割近い方に発生することがわかっています。これって結構高いですよね。
リンパの流れはたくさんあって、どこかが損傷しても他を流れる。けれどもがんの治療だからその流れをできるだけ残さずたたこうとする。そしてリンパの流れがほぼ半永久的に破壊されて発症することから、いったん発症するとなかなか治癒させる方法がないことがわかっています。リンパ管の吻合手術やリンパマッサージで対応するのですが、一過性だったり、現状維持で精いっぱいだったりしてなかなか対応が難しい。胃の手術の後の摂食障害、甲状腺術後の嗄声、などと同様に仕方のない後遺症と考えられています。

今年、欧州臨床腫瘍学会(ESMO)2024で発表されたデータによると、乳がん患者のリンパ節領域を照射する場合、3週間の寡分割放射線療法は、通常の5週間分割に劣らないことが判明しました。HypoG-01と名付けられた試験の5年間の結果で、両方のレジメンで腕のリンパ浮腫の累積発生率が約33%であることが示され、差がないことが明らかになっています。これによって、寡分割照射ではなく、通常の分割照射を行う理由がなくなりました。今後はリンパ節照射を必要とする乳がん患者のすべてで標準治療が変化する可能性があります。
研究デザイン
HypoG-01 試験には、2016 年 9 月から 2020 年 3 月までの間にフランスの 29 施設で 1,265 人の患者が登録されました。対象患者は、リンパ節照射を必要とする乳がん患者でした(末期がんを除くほぼすべての乳がん患者さん)。参加者は、追加照射(部分的に10Gyの放射線治療を追加する必要がある方がおられる)の有無にかかわらず、3 週間にわたる寡分割放射線療法または 5 週間にわたる通常の分割放射線療法のいずれかを受けるように 無作為に1:1 で無作為に割り当てられました。
研究デザインには主要評価項目として、治療後 3 年間での腕のリンパ浮腫の累積発生率を調査しています。
副次評価項目には、全生存率、局所領域無再発生存率、遠隔無再発生存率、乳がん特異的生存率、および肩関節可動域障害が含まれていました。プロトコルに準拠した集団は、低分割群の患者 562 人と標準分割群の患者 551 人で構成されていました。
結果
腕のリンパ浮腫に関して寡分割放射線療法でも腕のリンパ浮腫の発生頻度には差がありませんでした。
両試験群の 5 年間の累積発生率は約 33%と同じでした。乳がんの生存率そのものへの有害な影響もまた観察されず、むしろ乳がんに限定した場合の生存率(つまり乳がん以外の原因で亡くなった方を除いた生存率)と全生存率では改善の傾向が見られるとこの研究を行ったリベラ医師は述べました (ハザード比はそれぞれ 0.53 と 0.59)。
有害事象の発生率も治療群間で同様で、グレード 3(重症の) 以上の有害事象は約 12.6% でした。肩関節可動域障害は両試験群で約 20% の患者に発生し、同程度でした。
「両腕とも、腕のリンパ浮腫と肩の可動域障害の累積発生率(月日を経るごとに発生し、それが治らないので累積していく率)は依然として高く、今後の戦略ではこれらの副作用を減らすことに引き続き重点を置く必要があることが浮き彫りになっています」とリベラ医師は述べました。
今後
HypoG-01 試験の招待討論者で、英国ケンブリッジ大学の乳がん臨床腫瘍学教授であるCharlotte E. Coles 医学博士 (FRCR) は、リンパ節照射を含む乳がんに対する低分割放射線療法を支持する確固たる証拠が現在もう確立していることを強調しました。コールズ医師は HypoG-01 の研究者らの意見に同意し、「5 週間のリンパ節放射線療法はもはや適応ではなく、3 週間のリンパ節放射線療法が国際標準治療である」と主張しました。
少分割放射線治療の利点
コールズ博士によると、この変化は実践上の大きな変化であり、世界中の患者に利益をもたらす可能性があるとのことです。彼女は、寡分割放射線療法のいくつかの利点を強調しました。
有効性:従来の分割法と同等の腫瘍制御
安全性:長期治療に比べて毒性が軽減または同等
患者中心:治療の負担を軽減し、患者がより早く通常の生活に戻れるようになる
医療システムのメリット:コストを削減することにより、たくさんの方を治療できるようになる
世界的な公平性:特に医療に回せる資源が限られている環境での放射線治療へのアクセスを改善します
2024.10.28
皆さんは生活習慣病の定義をご存知ですか?
これについては厚生労働省が定義しています。ぜひ参照してみてください。
ここではこのように定義されています。
「生活習慣病とは、食事や運動、休養、喫煙、飲酒などの生活習慣が深く関与し、それらが発症の要因となる疾患の総称です。日本人の死因の上位を占める、がんや心臓病、脳卒中は、生活習慣病に含まれます。」
ここにがんが含まれていることに驚かれる方は多いでしょう。
生活習慣病とは、習慣のような病気、という意味ではなく、ある生活の習慣によって引き起こされる疾患の総称です。つまり悪い生活習慣を持っていればその疾患になりやすい。逆にその習慣を改善すればその疾患にかかりにくくなり、またかかっても回復に向かう可能性があるということになります。
生活習慣によって引き起こされる疾患とは・・・・高血圧と塩分摂取、糖尿病と食事のカロリー、骨粗鬆症と運動習慣などは誰も想像できるしご存知でしょう。
がんが生活習慣病? そう思われる方に、肺がんの扁平上皮癌と呼ばれるものは喫煙習慣と強い関係があります。咽頭癌、喉頭癌も喫煙と関連性が高い。膀胱癌もそうです。大腸癌は食物線維の少ない食生活と関係が深いとされます。肝臓癌は肝硬変や脂肪肝と強い関係がありますが、脂肪肝、肝硬変とアルコール摂取は密接な関係があります。
そしてこれらのがんはこうした生活習慣を改善すれば罹患する確率を大きく下げることができることもまた明らかです。
このHPにはこうも書かれています。
「成人病の発症には生活習慣が深く関与していることが明らかになっており、これを改善することにより疾病の発症・進行が予防できるという認識を国民に醸成し、行動に結びつけていくためには、新たに、生活習慣に着目した疾病概念を導入し、特に一次予防対策を強力に推進していくことが肝要である。」
「成人病」との関係については、「成人病」は加齢に着目した疾患群であり、生活習慣に着目した「生活習慣病」とは概念的には異なるものである。」
「今後、生活習慣に着目した疾病概念の導入にあたっては、「生活習慣病(life-style related diseases)」という呼称を用い、「食習慣、運動習慣、休養、喫煙、飲酒等の生活習慣が、その発症・進行に関与する疾患群」と定義することが適切であると考えられる。」
あえて引用順序を変更しましたが、以前成人病と呼ばれていた疾患群はむしろ加齢による発症を想定していた。しかし加齢そのものは誰も防ぐことはできず、予防もできない。
しかし生活習慣は改善することができる。それを変えていくことでその疾患そのものも予防できるなら、まずそのことを皆さんが認識し、努力するべきではないか。そこで生活習慣病と呼び直すことを提案した、と読むことができます。
乳がんは生活習慣病? え、生活習慣を改善すれば乳がんを防ぐことができるの?



ここまで読んでこられて、今まで私のコラムに親しんでこられた方は、え、嘘でしょ、と思ったと思います。
逆に初めて読まれる方はそうか、「食習慣、運動習慣、休養、喫煙、飲酒等の生活習慣」がやはり関与しているのだ、と感じたことでしょう。生活習慣のうち 特に「食習慣」が乳がんを引き起こす、だから乳がんは生活習慣病と言っているのではないか、と思われたのではないでしょうか。確かに食習慣は肥満と関係します。肥満の乳がんについては関係性が明らかになっています。しかしこれは風が吹けば桶屋が儲かる的に間接的です。
乳がんは食習慣によって引き起こされる、私はこれについてはこのブログの中で何度も否定してきているのです。
なぜ乳がんは増えているのか ついに学問的に説明できてしまった?
乳がんはなぜ増えているか・・・さらに
これらのコラムでこれについて詳しく述べています。これも参照してください。
ご存知の通り、近年の乳がん罹患率の増加は皆さんもご存知の通りです。実際に人口当たりの乳がんの罹患率は20年ごとに倍になっています。つまり20人に一人だったものが、一と世代変われば10人に一人、そしてその孫の代では5人に一人になるということです。とんでもない増加です。
ある疾患が、ある生活習慣と密接に繋がっている、乳がんが生活習慣と密接に繋がっているのなら、当然納得のできる生活習慣の急激な変化があるはずです。食生活が関係しているのであれば、この半世紀に世代ごとに大きく食生活が変化していなければおかしいことになります。
つまり祖母の時代、母の時代、娘の時代で全く食生活が変わっている。そうでなければ説明できません。親が喫煙していたけれど、子供からは全く吸わない。親は肥満だけれど、子供は全く痩せている、それくらいの変化がないと説明できません。それくらい乳がん罹患率の増加は急激なのです。
そうです、先のコラムを読んでいただいた方は知っておられるはずです。
乳がんを増やしている生活習慣の変化、それは少子化です。子供を産まない、授乳しない、その生活習慣が乳がんの罹患と密接に繋がっているのです。少子化はそれが説明できるくらい、この半世紀に急激に進んだのです。
京都大学の研究発表はそれを遺伝子異常の蓄積によって説明しました。
また乳がんは乳腺の密度と正比例します。乳腺は授乳をすると痩せる、つまり密度が下がります。わかりやすく言えば”垂れて”きます。密度が下がれば乳がんが発生する母地が減る。そのことによって乳がんの発生頻度は下がります。世界的にみても子供をたくさん儲ける国では乳がんの罹患率は低い。しかし少子化が始まると上昇します。そして少子化がある程度で安定すれば罹患率も高止まりして安定します。少子化が起こり、安定し、また多産に戻った国は歴史上例がないのでそうなれば罹患率が下がるのかはわかっていません。
子供を産んで育てる、それが生活習慣であるならば乳がんは生活習慣病だ、と言えます。
ただその場合、厚生労働省の言う、「改善することにより疾病の発症・進行が予防できるという認識を国民に醸成し、行動に結びつけていく」ことにつなげることは難しいでしょう。
しかし今からでも、そしてどんな年齢であっても、乳がんに関して、改善できる生活習慣があります。



「生活習慣は、小児期にその基本が身につけられるといわれており、このような疾病概念の導入により、家庭教育や学校保健教育などを通じて、小児期からの生涯を通じた健康教育が推進されることが期待できる。」先に触れた厚生労働省のHPにはこの記載があります。
乳がんは自分で健診できるほぼ唯一のがんである。
このことは皆さんもよくご存知だと思います。健診できる、それはただ見つけられる、という意味ではありません。がんの健診ですから、早期発見できる、つまり治る段階で自分で見つけることができる、と言う意味になります。
皆さんは原則毎日入浴されるでしょう。体を洗われるでしょう。下着を外す、つけるでしょう。毎日ご自身の乳腺に触る機会がある。それが日常であり、習慣のはずです。
ではその際に、乳腺の自己チェックをしていますか?
していないのではないでしょうか?
していない方に改めてお聞きします。
貴方のお母さんは貴方が20歳になられた際に、あるいは生理が始まった際に、あるいはいつでも構いません、「これからは乳がんになってもおかしくない年齢になったのだから、乳がんの自己チェックを始めなさい。そしてそれを習慣にしなさい」、と言われましたか?
言われたことがないのではないでしょうか?
朝起きたら顔を洗う、歯磨きをする、お風呂に入ったら髪を洗う、こうした日常の習慣は、主には母親が娘に教えている、それこそ習慣づけているのではないでしょうか。逆に母親教えなければ子供がなかなか自分で思いついてこうした行動を始めることはしません。まして習慣にはなりません。
皆さんが乳腺の自己チェックを習慣としておられない、それは皆さんの母親がそれを習慣としていなかったから。だから皆さんに教えようとされなかった。だから皆さんはそれが習慣になっていない。
その証拠に娘さんがおられる方にお尋ねします。
娘さんには乳腺の自己チェックを習慣にしてほしいですよね。
それでは娘が何歳になったら乳腺の自己チェックをするよう指導するつもりでしたか? というよりそれを考えたことがありますか? 考えたことがない、それは皆さんが親から習っていないから、なのです。
娘には検診をうけるように「言います」、とは皆さんよく言われます。
私が言っているのは日常の”習慣”についてです。厚生労働省のHPでかかれているように、生活習慣は、小児期にその基本が身につけられるのです。つまり親、ここでは母親が子供に教えておかなければ身につかない、と指摘しているのです。別の言い方をすれば、小児期に、親がしているのを見て、子供もその習慣を身につけます。そしてそのことによって、自分の娘からその娘にその習慣が引き継がれていくことになる。歯磨きを例に出さずとも言うだけでは習慣づけはまず無理です。
やってみせ、言って聞かせて、させてみせ、褒めてやらねば 子供の習慣にはならないのです。
皆さんがこれを読み、覚悟を決めてまず自分が習慣にする。そして娘を習慣にする。
そうしなければ娘も、その娘、孫には教えてくれません。
生活習慣はよいものもわるいものもその家系に引き継がれるのです。だから気づかれた皆さんが変えないといけない。それは大変だと思います。皆さん自身が一番大変です。自分は習っていないのに、子供に教えるのですから。それでもそれが皆さんの子孫の未来を変えます。
生活習慣によって改善が見込める病気、乳がんは生活習慣病なのですから。
2024.10.18
(IUS:子宮内避妊システム)は、子宮内に装着することで避妊の効果を得る避妊具です。一般に、「避妊リング」とも呼ばれています。
避妊リングには種類があり、銅の働きで着床を防ぐものと、レボノルゲストレルという黄体ホルモンを継続的に放出し、子宮内膜を薄い状態で維持することで、受精卵の着床を防ぐものがあります。ご自身の使用されているIUSの種類は、薬剤添付情報や、お薬手帳で確認ください。
黄体ホルモンを継続的に放出し、子宮内膜を薄い状態で維持するIUS(これ以降LNG-IUSと略します) は、このメカニズムによって月経困難症や過多月経の改善にも有効性が認められています。2014年には、子宮内膜症・子宮筋腫・子宮腺筋症等に伴う月経困難症と過多月経に対する治療として保険適用となっています。そしてこれらの効果が最長で5年ほど継続します。
低用量ピルが体に合わなくて、これをつかわれておられる女性も多いと思います。

定期的に引用しなければならない飲み薬と違い、忘れることがなく、便利なので、このLNG-IUSの使用は近年増加しています。30歳以上のデンマークの閉経前女性の間で好まれるホルモン避妊法なのだそうです。しかし、LNG-IUSの使用が乳がんリスクと関連しているかどうかは不明です。
私の日常の外来では、乳腺が張って痛む、と訴えて来院される方が大変多い。そうした方で問診をしてみるとこのLNG-IUSを使用されておられる方が珍しくありません。LNG-IUSの使用開始とともに乳腺の症状が出たりしているのでなんらかの関係はあるのだろうな、とは思っていましたが、衣料品医薬品情報、いわゆる添付文章(薬を購入すると入っている、詳しい情報が記載している細長い白い紙)を読んでも乳がんとの関連を示唆する部分はいままでありませんでした。
そこで私は乳腺に痛みがあっても、乳がんと直接関係している報告はないので安心してください、と説明してきました。ただ最近出た論文によると、それはいままできちんと調査がされていなかっただけのようです。リナ・スタインルード・モルヒ博士らはデンマークでLNG-IUSの継続使用による乳がんリスクを評価しました。(Mørch LS, Meaidi A, Corn G, Hargreave M, Wessel Skovlund C: Breast Cancer in Users of Levonorgestrel-Releasing Intrauterine Systems. JAMA 2024.)
方法としてはデンマーク全国登録簿を使用して、2000年から2019年に15歳から49歳までの初めてLNG-IUS(用量52 mg、19.5 mg、13.5 mg)を開始したすべての人を特定し、開始日(インデックス日)にホルモン避妊薬を使用していなかった人と出生年を1:1で一致させました。
参加者は、インデックス日から後に発生した乳がんの診断、その他のがんの診断、妊娠、閉経後ホルモン療法の開始、移住や死亡について、追跡調査されました。LNG-IUSには種類がありますが、使用されている95%が6年間有効とされるものでした。
Cox比例ハザードモデルという統計の方法を用いて、年齢、暦期間、以前のホルモン避妊期間、排卵誘発剤、出産回数、初回出産年齢、多嚢胞性卵巣症候群、子宮内膜症、およびインデックス日時点の教育水準を調整したLNG-IUSの継続使用と乳がんとの関連性を分析しています。
この研究では合計78,595人の新規LNG-IUS使用者と、78,595人のホルモン避妊薬非使用者が特定されました。
この女性たちの平均6.8年の追跡期間中に、1,617人の参加者が乳がんと診断されました。そのうち720人がLNG-IUS使用者、897人が非使用者でした。参加者の平均(SD)年齢は38(7.7)歳でした。これだけを見るとLNG-IUS使用者の方が発生率が低く見えるのですが、これは調査上そう見えるだけで実際にはLNG-IUS使用者の方が乳がん発生率が高いという結果になりました。
ホルモン避妊薬を使用しない場合と比較した、LNG-IUS 使用時の乳がんのハザード比(HR)は 1.4(95% 信頼区間 1.2-1.5)でした。つまり1.4倍乳がんの罹患リスクがある、ということになりました。
使用期間が 0~5 年、5 年以上 10 年、10 年以上 15 年の場合、対応する不使用期間と比較した HR はそれぞれ 1.3(95% 信頼区間 1.1-1.5)、1.4(95% 信頼区間 1.1-1.7)、1.8(95% 信頼区間 1.2-2.6)でした。
このデンマーク全国調査では、LNG-IUS の使用と、使用しない女性と比較して 15 歳から 49 歳の女性の乳がんリスク増加との間に関連性があることが判明しました。若い女性の乳がんの絶対リスクは低いものの、この調査では 10,000 人の女性のうち 14 人の過剰リスクが判明しました。リスクは使用期間とともに増加しませんでした。
乳がんリスクのある年齢の女性における LNG-IUS の使用が増加していること、また長期使用の可能性もあることを考慮すると、利点とリスクについての議論には乳がんリスクに関する情報も添えるべきです、とモルヒ先生は述べています。ただLNG-IUS の短期使用による HR は、避妊薬のリスクと同等でした(使用によって乳がんの罹患リスクが1.2倍になる)。
まとめ
この論文一つでLNG-IUS使用に、乳がんリスクがあると結論付けるのは早計ですが、いままで十分な調査がなされていなかったことを考えれば、無視することもできません。少なくとも注意喚起、つまり使用するのであれば乳がん検診の受診や、定期的な自己チェックを指導することは必要であるように思います。
もし皆さんの中に、使用されておられる方がおられましたら、ぜひ乳がんの定期検診をご検討ください。
2024.10.09
以前もこの話題に触れました。乳がんはなぜ増えているのか。その理由は少子化です。皆さんが思われている食生活の変化、炭水化物からタンパク質へ、が影響しているかは実際には証明されていません。
授乳経験の現象、これが乳がんの発生をもたらす、この理由について京都大学の研究結果をもとに説明しています。よかったらもう一度読んでみてください。
皆さんの周囲でも実感的に乳がんの患者さんは増えていると思います。実際どれくらい増えているのか。乳がんの罹患率、たとえば10万人の女性の方で何人がその生涯で乳がんに罹患するか、その率で見てみると、この半世紀で20年ごとに倍になっています。つまり一世代、母から娘の代に変われば倍になる、ということになります。ウソではありません。
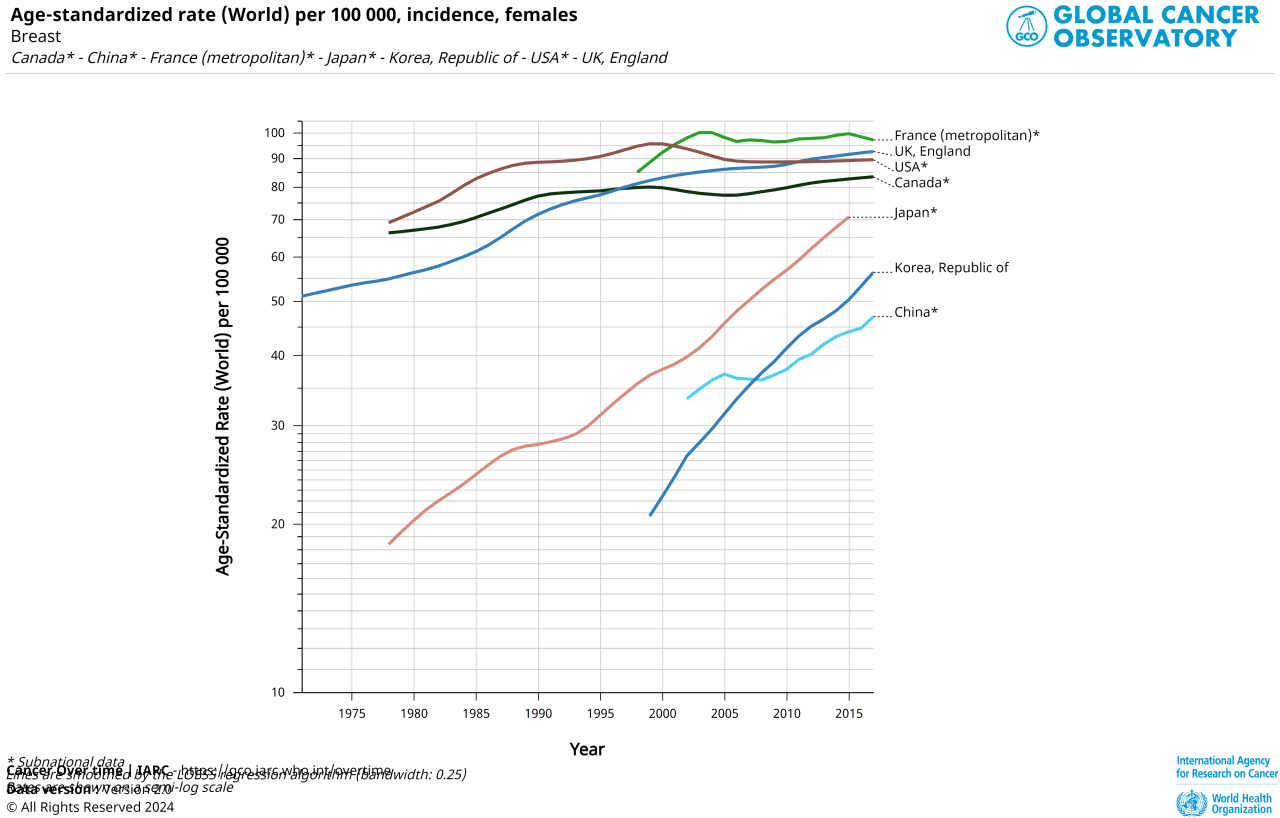
上記はWHOのデータから作ったグラフです。
これでわかるとおり、米国やヨーロッパ諸国に比べ、わが国(Japan オレンジ)だけではなく、韓国、中国の乳がん罹患率の急激な増加が見て取れます。
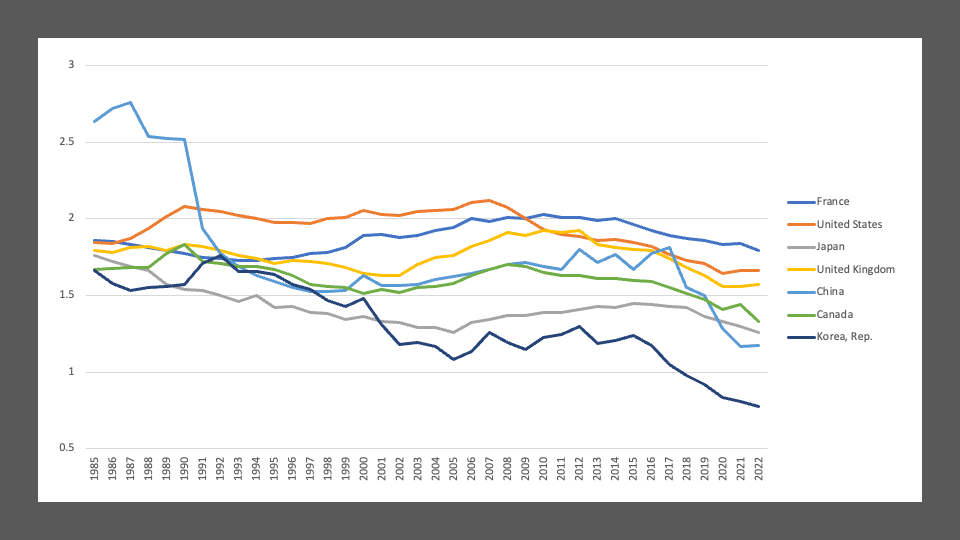
そして次に示すのがおなじくWHOのデータベースから作成した出生率のグラフです。米国やヨーロッパの国々と比較して、アジアでは出生率の低下が急激です。特に中国では一人っ子政策の影響で突然低下しました。そのまま横ばいですが、回復はしていません。そしてそのつもりで乳がん罹患率のグラフを見ると、少子化こそ乳癌増加の原因である。授乳経験の現象が原因である、ということが直感的に理解できます。
少しややこしいことを言いますが、授乳経験の過多には栄養状態も加味して考える必要があります。なんだ、結局食生活が影響するのか、とはなりますが、授乳は母体が栄養状態が良好でなければできません。つまり栄養状態が良好なのに、子供を産まない、授乳しないという矛盾した行動が、結果として乳がんを増やします。栄養状態が悪い国では少子化の影響はあまり出ません。
乳がんはなぜ増えているのか。その理由は明らかに少子化です。
そして最近それの根拠となる論文がまた出ました。
Jessica O’Driscoll先生らによる「Reproductive factors and mammographic density within the International Consortium of Mammographic Density: A cross-sectional study」です。
彼らは出産数・初産年齢とマンモグラフィ濃度の関連を22ヵ国1万1千人のデータから証明して見せたのです。ちなみにマンモグラフィにおける乳腺濃度が乳がんのリスクと関連する話はこのブログでも何度も触れてきました。よければまずこの記事を読んでみてください。
一部 表を抜粋して示しました。
|
|---|
乳腺濃度は子供を産んでおられない20代から30代前半の女性では高くて当たり前なので、この記事の中では65歳以上の女性について、乳腺濃度と乳がんリスクを比較しながら述べています。
表でも示した通り、濃度の高い女性では脂肪性乳腺の方と比較して乳がん発生のリスクは2倍にもなります。
授乳経験が少ない → 乳腺の濃度が高い → (閉経しても)乳腺が多い(ままである) → 乳がんが発生する母地が多い → 乳がんのリスクは高い
こうした理屈です。
これも以前述べましたが、年齢や肥満指数(BMI)、つまり栄養状態は、マンモグラフィにおける乳腺濃度に強く影響すると同時に、乳がん発症リスクとも関連することはこのように確立されています。
ただびっくりなのですが、出産数、初産年齢、授乳歴と乳腺濃度との関連は明らかになってはいませんでした。
彼らは、乳がんではない35~85歳の、11,755人の女性の乳腺の濃度を記載したデータをプールしている22ヵ国27研究を集めて共同研究を行うために、40の国・民族の集団を網羅しました。(これだけで膨大な手間と時間がかかるでしょう。)
彼らは統計学的な手法を用いて、乳腺の濃度と、出産数、初産年齢、授乳歴の有無、生涯授乳期間との線関連を検討しました。最終的に解析対象となった1万988人の女性のうち、90.1%(9,895人)が出産経験があり、うち13%(1,286人)が5回以上経験していました。初産時の平均年齢は24.3歳でした。
結果です
出産数(1回増加当たり)は、乳腺の濃度が高い女性の比率、そして乳腺の濃度が高い面積と逆相関していました。つまり出産経験のある女性では濃度が下がっている確率が高く、そして濃度の高い面積も減少します。この傾向は少なくとも出産が9回まで明らかでした。
初産年齢(5歳増加当たり)は、乳腺の濃度が高い女性の比率、そして乳腺の濃度が高い面積と正の相関していました。つまり若く出産すればするほど、濃度が下がっている確率が高く、そして濃度の高い面積も減少します。そして同時に濃度が低い面積が増加していました。
出産経験のある女性においては、授乳歴の有無や生涯授乳期間は乳腺濃度と関連は認められませんでした。これは私が今まで書いてきた記事と矛盾しています。私は出産されても授乳をしなければ乳腺濃度は下がらないと考えてきましたが、そうではないようで、出産することそのもので濃度は下がるようです。
今回の結果からは
授乳経験が少ない → 乳腺の濃度が高い → (閉経しても)乳腺が多い(ままである) → 乳がんが発生する母地が多い → 乳がんのリスクは高い
となるのではなくて、単純に
出産経験が少ない → 乳腺の濃度が高い → (閉経しても)乳腺が多い(ままである) → 乳がんが発生する母地が多い → 乳がんのリスクは高い
となることが示されました。論文を見ると、授乳期間の長さは乳腺の濃度と関係しているように見えるのですが有意ではなかったようです(統計学的にはそうは言えなかった)。
ただどちらにしても少子化こそ乳がんの罹患率の増加につながる原因なのだ、ということは揺るぎません。そして我が国では少子化は止まるどころか悪化し、そしてすでに最新のデータでは米国やヨーロッパ諸国を抜いています。それは裏返しに言えばいずれ乳がんの罹患率は米国やヨーロッパを追い抜くということになります。おそらく現在の9人に1人から、5−6人に1人まで増えるのではないでしょうか。
恐ろしいことです。
2024.09.02
私はきちんと2年おきにマンモグラフィ検診を受けている、だから絶対大丈夫・・・
本当にそうでしょうか?
最近も芸能人の方が毎年ドックをしていたのに、乳がんが発見されたら進行がんだったと公表されています。しかしこの内容はどこかで何度か聞いた話です。もはや驚かない方も多いのではないでしょうか。
雨の乳がん学会・・・その2で”中間期がん”について述べました。(英文ではInterval cancerと言います。日本語訳は私なので、正式には違う日本語かもしれません(汗))
中間期がんとは、検診を定期的に受けておられる方が、それでも検診ではなく、ご自分で腫瘤に気づいてしまうなど、検診以外で乳がんを発見してしまう場合、これを中間期乳がんと言います。
そうした場合には、その前の検診でがんを見落としたのではないか、とも考えられますが、短期間で急激に大きくなるがんの存在もあり得ます。それであったと反証する方法がないため、誰が見ても前回のマンモグラフィで異常を発見できなければ、真の中間期がんとして扱われています。
そしてその中間期がんが、残念ながら早期がんではなく、進行して見つかった場合、「私は2年おきにマンモグラフィ検診を受けているので大丈夫」・・・ではなかった!となるわけです。
大事なことなので繰り返しになりますが、米国予防サービス特別委員会 (USPSTF) による乳がんスクリーニングガイドラインでは、すべての女性が40歳から隔年で、つまり2年おきに乳がんの検査を受けることを推奨しています。
これは米国予防サービス特別委員会 (USPSTF) による乳がんスクリーニングガイドラインはMonticcioloをはじめとする研究者らによる、がん介入・監視モデリングネットワーク(CISNET)の2023年乳がんスクリーニング結果に基づいて定められました。研究者らは乳がん検診の利点とリスクを以下の4つの異なるシナリオで比較しました。
1、50~74歳の女性を対象とした2年に1回の検診
2、40歳から74歳の女性を対象とした2年に1回の検診
3、40歳から74歳の女性を対象とした年1回の検診
4、40歳から79歳の女性を対象とした年1回の検診
結論として、Monticcioloは、40歳から79歳の女性を対象にデジタルマンモグラフィまたはトモシンセシスによる年1回のスクリーニング(つまりシナリオ4)により、検診をうけない群と比較して、死亡率が41.7%減少することを発見しました。一方、シナリオ1では25.4%減少し、シナリオ2では30.0%減少しました。それはとても素晴らしいことではあります。しかし、検診の頻度を2年に1回から1年に1回にしても乳がんで死亡する確率を10%下げるだけだったのです。
Monticciolo DL, Hendrick RE, Helvie MA: Outcomes of Breast Cancer Screening Strategies Based on Cancer Intervention and Surveillance Modeling Network Estimates. Radiology 2024, 310(2).
対策型乳がん検診(市町村が行う検診)は乳がんによる死亡を抑制する目的で行われます。乳がんにならないためではありません。(ならない方法は見つかっていませんし)
私のクリニックがある医療圏では毎年140名の方が亡くなっていると言いました。2年に1回の検診を1年に1回の検診に倍に増やしても、140名が120名になるだけなのです。それが小さいとは言いません。ただ医療コストは毎年にすることで単純に倍になるので、それに見合わないとは言えると思います。

Orsiniらの最新の研究では、中間期がんは全発見乳がん症例の28.9%にのぼり、その腫瘍の平均サイズは18mmでした。ちなみに20mmをこえると進行がんです。だから平均しても早期発見できています。
Orsini L, Czene K, Humphreys K: Random effects models of tumour growth for investigating interval breast cancer. Statistics in Medicine 2024.
しかし私が経験した患者さんで、過去3年以内に検診歴のない自己発見乳がん症例1541例における腫瘍サイズは触診では24.0mm、病理切片上では23.4mmでした。進行がんです。
同じ中間がんでも、検診を定期的に受けられている方では不規則に受けておられる方よりもサイズを小さく見つける傾向があります。乳がんは検診で見つけることだけが重要なのではなく、検診を定期で受けておられる方は乳がんへの関心が高く、そういう方は日常注意しているから早期で発見できている可能性があります。
しかし検診を受けているから私は大丈夫、安心だ、と決めつけてしまえばその効果は失われ、むしろ逆効果になります。中間期がんに無関心になるからです。検診と検診の間も乳がんの発生に注意を払い、日常気を付けるからいいのであって、むしろ検診をうけているからと、普段気にもしなくなってしまえばそれは油断そのものであって、安心とは違いますよね。

そしてこの話題、本当にしつこいですが、最新の論文で、乳がん検診受診の間隔と、末期進行乳がんでの発見、そして乳がん死の関連について、発表がありました。
Zuley ML, Bandos AI, Duffy SW, Logue D, Bhargava R, McAuliffe PF, Brufsky AM, Nishikawa RM: Breast Cancer Screening Interval: Effect on Rate of Late-Stage Disease at Diagnosis and Overall Survival. Journal of Clinical Oncology 2024.
USPSTFは 最終的に2年おきの検診がベストとしましたが、乳がんを研究している学者、臨床医はやはり毎年だ、と反論しているのです。それが論文としてたくさん出てきているのでしょう。
Zuleyらが報告した観察分析によると、マンモグラフィ検査を年に1回していると、40歳以上の患者の臨床的および人口統計学的サブグループ全体で末期進行乳がん(Stage IIB以上で見つかることをこう呼んでいます。リンパ節にすでに転移をきたし、他の臓器に転移をきたしている可能性の高いがんです。)のリスクが低下し、乳がん死を減らして生存率の延長をもたらします。
たしかに「USPSTFが提案しているスクリーニングガイドラインは、がんを発見できる利点と、偽陽性に関連する潜在的な害およびコストとのバランスをとる必要があり、そして隔年での推奨になりました」と、インディアナポリスのインディアナ大学メルビン・アンド・ブレン・サイモン総合がんセンター女性クリニックの上級副編集長、キャシー・D・ミラー医学博士(FASCO)は声明で述べました。
しかし「Zuleyらのこの研究は、USPSTFが用いたモデリング研究の結果を補完して、ほとんどの女性に対する隔年ではなく、年1回のスクリーニングをすることを支持するものです。」
研究者らは、2004年から2019年の間に診断前マンモグラフィ検査を受けた40歳以上の乳がん患者8,145人を特定しました。この集団のうち、早期段階(ステージ 1~2A)および後期段階(ステージ2B~4)は、それぞれ2,065人(25%)および1,121人(14%)でした。
そしてZulkeyらは、Monticcioloらと同様に、検診を受けておられた間隔を 4 つのカテゴリに分類しました。
1 ベースライン(症例数 が 2,307で全体の28%):診断前のスクリーニングエピソード1回(いままで1回だけだが検診を受けたことがある方)
2 年次(3,369例 41%):直近2回の検査の間隔は最大15か月(毎年検診群)
3 2年ごと(1,340例 16%):直近2回の検査の間隔が15か月以上27か月以内(2年おき検診群)
4 断続的(1,129例 14%):直近2回の検査の間隔が27か月以上。(ときどき検診される群)
末期進行乳がんの診断率は、毎年検診群、2年おき検診群、ときどき検診群で、それぞれ9%、14%、19%でした(有意差あり P <.001)。検査間隔が長くなるにつれて末期進行がんの比率は増加します。そしてこの増加傾向は、年齢、人種、閉経状況に関係ありませんでした。
2年おき検診群や(これはわかる人のみ参考にしてください。単変量ハザード比[HR] = 1.42、95%信頼区間[CI] = 1.11〜1.82、多変量HR[年齢、人種、閉経状況、乳がんの第一度近親者で調整済み] = 1.48)
ときどき検診群では(これはわかる人のみ参考にしてください。単変量HR = 2.69、95% CI = 2.11〜3.43、多変量HR = 2.04)
毎年検診群と比較して、全生存率が有意に低い(P < .001)ことがわかりました。
しかし私はこの論文をもう少し読み込んでみました。早期乳がん つまりステージ 1で見つかる割合はどうだったのでしょうか。
毎年受けられている方では全体の52%がステージ 1でした。半分は早期で見つけられていません。
2年おきだと 47%です。ときどき検診される方では46%でした。
これおどろきませんか?思い付きでときどき検診していても、2年おきにであってもきちんと検診していても、ステージ 1で早期発見できる確率は変わらないのです。
ではステージ 4の末期の方はどうなのか?
毎年受けられている方では全体の1%がステージ 4でした。二年おきだと1%です。ときどき検診される方では2%でした。
毎年検診していて、乳がんが発見されたら100人に一人はすでに末期なのです。そしてそれはときどき検診しているかた、2年おきに検診している方でもほとんど変わらない。これではUSPSTFが言うとおり、2年に1回の検診で十分、さらに推奨レベルもBどまり、でも仕方ないように見えませんか?

ここまで述べてきて、私自身は、検診が毎年なのか、2年おきなのか、その間隔よりも、乳がん検診を定期的に受けることによって、自分自身でも乳がんに関心を持ち、気を付けるようになることによる死亡抑制効果の方が大きいのではないか、と考えています。毎年にしてもそれほど早期発見率は上がらず、そして末期での発見率も大きくは下がらないからです。
歯医者さんに診てもらう機会が、年に1回なのか、2年に1回なのかよりも、所詮は年に何回か、のこと。そんなことよりもそのことで気持ちを改めて歯磨きをきちんとすることの方が虫歯予防には有効なのではないか、と考えます。
ここで誤解しないでいただきたいのは、検診を受けても無駄だと申しているのではありません。
検診をうけているから大丈夫と決めつけてしまい、日常に自己チェックをしないなど、まったく気にしなくなってしまうようであるなら、検診をうけていることはむしろ逆効果になり、検診が持つ大事な良い効果がなくなってしまうのではないでしょうか。
だからその意味において、乳がん検診をきちんとうけていても大丈夫ではない、とあえて提案させていただきたいのです。自己チェックと検診は車の両輪であり、歯磨きと歯医者による定期健診同様の関係と同じである、いやむしろ普段の自己チェックこそより重要である、と考えていただきたい、そう思っています。
2024.08.04
化学治療、特にタキサン系と呼ばれるパクリタキセル、ドセタキセルを投与された患者さんは、治療終了後も長く残る副作用としての末梢神経障害、指先がしびれる、足の裏にずっと違和感がある、絨毯の上を歩いているような感じ、に苦しめられています。
化学治療は終了していて、髪の毛も生えそろい、爪は元に戻った。食欲もある。でもそれだけが治らない。末梢神経障害は年単位で残るため、気にされているかたも非常に多い合併症です。
しかも数年経過したら消えるのならまだ我慢できるでしょうが、医師として、この後遺症はほぼ生涯にわたって残る、ことを覚悟してください、と言わざるを得ないため、なおさら患者さんを苦しめることになります。この後遺症は年齢に依存性があり、若い方ではもともと出現しないことも多く、ある程度あっても化学療法を終了したら速やかに改善していきます。逆に50歳以上の方では症状も強く出て、さらに出た限りはほぼ生涯継続されていることが多いこともわかっています。
私は以前から、自分の経験的によく運動される方ほど、症状が出にくく、また改善もしやすいことを知っていました。その方面から研究したことはないのですが、神経障害に対するさまざまなお薬、漢方薬、有効と言われる様々なお薬を投与してもいままで有効だ、と感じたことは正直ありません。ただ運動をよくされる方では出てこないし、治る。そして若い方はもともと少ないことから、この厄介な後遺症には運動がもっとも有効だ、と思ってきました。私の患者さんであれば、また運動か、先生はいつもそれ、と言われる方も多いはずです。覚えておられるでしょう。
そもそもその方が納得できる理論づけができるからです。
もともと体を構成する細胞の中で神経細胞はもっとも代謝、古いものを捨て、新しいものに作り替える、その働きが遅く、また起こらない細胞になります。逆は粘膜細胞で、胃や腸の粘膜細胞などは数日単位で入れ替わっています。
これは当たり前で、もしそんなに頻回に代謝されていたら記憶もなにも飛んでしまいます。
また神経細胞は体の中でもっとも”長い”細胞でもあります。すべての神経は脳につながり、信号を送り、受け取っているのですが、脳から足先まで、細胞から細胞のバトンタッチはあるにせよ、ほぼ3-4個の細胞の信号の受け渡しで普段の生活は成り立っています。細胞そのものの大きさを考えるなら、むしろ神経細胞は小さな砂、というよりも細い糸、の方が近い形をしています。
そのため、抗がん剤のような化学物質の影響を受けやすく、細胞を破壊こそしなくても、沈着する範囲もかなり大きいものになるはずです。それが代謝されないのですから、症状は消えない、残り続けるでしょう。
では若い方、運動する方ではなぜ後遺症が出にくいのか、それは代謝が盛んだから、です。
逆に言えば、後遺症を無くするためには神経を”壊し”て、むりやり代謝をさせればいいということになります。もちろんそれは簡単ではありません。脳梗塞や、脳出血、脊髄損傷などで神経が破壊された方が何年もかかってリハビリをして機能を取り戻されるように、もともとそんなことはできない、といってもいいかもしれない。けれどもそれしか方法がないのなら、少しずつでも努力するしかない、私はそう考えてきました。それに適度の、この場合は筋肉痛レベルの代謝を起こすレベルの運動にはなりますが、運動そのものには、末梢神経障害が残念ながら消えなかったとしても、頑張って悪いことはありませんから。
そして今回の本題 バーゼル大学(スイス)のFiona StreckmannらによってJAMA Internal Medicineという雑誌に、化学療法を受ける患者の多くが発症する化学療法誘発性末梢神経障害(以降CIPN)の回避には運動が有効である可能性が、新たな研究で示唆されたことが掲載されました。
Streckmann F, Elter T, Lehmann HC, Baurecht H, Nazarenus T, Oschwald V, Koliamitra C, Otten S, Draube A, Heinen P et al: Preventive Effect of Neuromuscular Training on Chemotherapy-Induced Neuropathy: A Randomized Clinical Trial. JAMA Intern Med 2024.
この研究では、運動をしなかった患者でCIPNを発症した者は、運動をした患者の約2倍に上ることが示されたそうです。私の話と少し違うのは、末梢神経障害の治療、ではなく、発症そのものを”抑制する”ということが分かった、ということになります。

研究によれば、化学療法を受ける患者の70〜90%は、末梢神経障害として、痛みやバランス感覚の障害、しびれ、熱感、ピリピリ感やチクチク感などのCIPNの症状を訴え、半数の患者は、がんの治療後もこのような症状が持続するとされます。
今回の研究では、オキサリプラチン、またはビンカアルカロイド系抗悪性腫瘍薬による化学療法を受ける158人のがん患者(平均年齢49.1歳、男性58.9%)を対象にランダム化比較試験を実施しました。
この研究では、感覚運動トレーニング(sensorimotor training;SMT)と全身振動刺激(whole-body vibration;WBV)トレーニングがCIPNの発症や症状の低減に有効であるかどうかが検討されました。
対象者は、
SMTを受ける群(55人)、
WBVトレーニングを受ける群(53人)
運動は行わずに通常のケアのみを受ける群(対照群、50人)にランダムに割り付けられました。
介入群(SMT群とWBV群)は、1回当たり15〜30分間のトレーニングセッションを週に2回、化学療法が終了するまで受けました。
結果ですが、CIPNの発症率はこうしたトレーニングを行わなかった対照群で70.6%であったのに対し、SMT群では30.0%、WBVトレーニング群では41.2%であり、対照群に比べて介入群では有意に低いことが明らかになりました。
また、2種類の介入のうち、より効果が高かったのはSMTで、SMT群では対照群よりも、開眼/閉眼で両足立ちでのバランスコントロール、片足立ち、振動感覚、触覚、下肢の筋力の改善、および痛みと熱感の軽減の程度が大きく、化学療法の投与量削減を受けた患者が少なく、その結果としては当然ですが死亡率も低いという結果になりました。
Streckmann氏は、「CIPNが発生してしまうと、患者に必要な化学療法サイクルが計画通りに実行できなかったり、化学療法に含まれる薬剤の投与量の削減を求められたり、さらには治療の中止など、臨床治療に直接的な影響を与えます」と話します。これは当然 化学治療のパフォーマンスに影響し、しいては乳がんの予後を悪くする結果につながります。
同氏によると、現時点ではCIPNの予防や回復に有効な薬剤は見つかっていません、とも述べています。これについては私も同じ意見を持っており、今でも苦しんでおられる方が多いということはそういうことだと思います。
しかしおそらく日本でも同じですが、米国の医師は毎年、CIPNの治療に患者1人当たり推定1万7,000ドル(1ドル160円換算で272万円)を費やしているといいます。彼は、「これに対し、運動は効果的である上に安価だ」と述べました。これも全く同じ意見です。
以前、米国がん予防タスクフォースが、毎年ではなく、隔年での乳がん検診を推奨した、という話をした際に、確かに乳がん死の抑制は得られるが、それに伴って無駄な検査も増え、医療費が増大する。それならば差し引き0として、毎年の検診は推奨しない、とした話をしました。
それならばCIPNの治療に医療費をかけていくのはどうなのか、とも思います。早期発見が増えれば、そもそも抗がん剤の使用機会そのものを減らせることができるのですから。
間違いなく言えるのは、化学治療を受けられているとき、体調がすぐれず、運動なんて、という気持ちはわかります。それでも少しでも症状が改善し、元気な時を狙ってでも運動を心がけましょう。リハビリの技師さんは大きな病院であればどこにでもおられると思うので、化学療法前、療法中は適切な運動について指導を受けておくことも有効だと思います。まずは意識から変えてみましょう。安静を心がけているだけではいけない、ということでしょう。

付記:論文からトレーニングの具体的な内容について、翻訳してお示しします。
トレーニングセッションは研究に参加していただき、振り分けが行われた24~72時間後に開始され、治療の完了まで継続されました。これらのセッションはスポーツセラピストの監督と記録の下で行われ、約15~30分間、週に2回現場で練習され、最大の個別進行を目指しました。
◆SMT(安定性向上トレーニング)は、徐々に不安定な表面上で難易度を増すバランスエクササイズで構成されていました。各患者は標準化されたプロトコルに従って1セッションにつき4つのエクササイズを実施しました。各エクササイズは20秒間3回行われ、それぞれのセット間に40秒の休憩を取り、エクササイズ間には1分の休憩を取って神経疲労を避けました。
詳細: 感覚運動トレーニングは、運動制御を改善するために感覚系と運動系の相互作用を最適化するあらゆるエクササイズの総称です。バランストレーニングは、感覚運動トレーニングのサブカテゴリーで、不安定な表面や位置で姿勢制御を維持することを指します。この2つの用語は、しばしば著者によって同義語として使われ、混乱を招くことがあります。
私たちは主にバランストレーニングを行いましたが、患者が立てない場合には、壁や病院のベッドの端で固有感覚トレーニングも含めました。そのため、これを感覚運動トレーニングと呼びます。このトレーニングの目的は、不安定な表面で位置を維持することで神経筋系を刺激することです。最大の進行がこのタイプのトレーニングには重要であるため、正確な実施と最高の効果を確保するためにすべてのトレーニングを監督することにしました。(筆者注:バランスボードのようなものの上で立つ練習なのでしょうか?具体的にはあまり書いていませんでした。)
進行は、表面の安定性を低下させたり、二重または多重タスクを追加することで得られます。(筆者注:立ちながらスクワットをするとかでしょうか。) エクササイズの難易度は外部および患者のフィードバックに基づいて選ばれました。患者は以前に取得した位置を維持する必要がありました。このエクササイズは、神経の再生を確保するために間に休憩を挟みながら3回繰り返されました。
さらに、エクササイズ間の休憩は神経疲労(EMGで平均42秒と判定されました)を避けるために重要です。各患者は1セッションにつき3~5つのエクササイズを行いました。
◆WBV 振動トレーニングは、側面交互振動プラットフォームで行われ、患者は前足に立って、30~60秒の振動期間を4セット行いました。振動周波数は18Hzから35Hzの範囲で、振動の振幅は2mmから4mmで行われ、1分の休憩を取りました。
詳細:振動トレーニングは、側面交互振動プラットフォーム(Galileo™、ドイツ・プフォルツハイム®)で行われました。(筆者注:見る限りバランスマシーンのようです。このサイトを見てください。日本でもありそうです。)各トレーニングセッションは、30〜60秒の振動を4セット行い、振動周波数は18〜35 Hz、振幅は2〜4 mmでした。周波数が最も重要な要素であり、振動時間と位置(これは側面交互振動プレートの振幅を決定する)よりも先に変更されました。各セットの間、患者は疲労を避けるために少なくとも1分間休憩しました。患者には、前足に立つか、もし不安定であれば前足に80/20%の体重配分で立つよう求められました。非常に薄い体操用シューズやタイトで滑りにくい靴下を着用しました。
誤解しないでいただきたいのはなにかこうした運動マシーンを購入しなさいと勧めているのではありません。ただ化学治療の後からになって、何年もあの薬、このリハビリと苦労されるくらいなら、化学治療を受けているときに少し投資してでも予防するほうが結局は安く済むかもしれない、と考えていただきたいということです。
2024.07.31
乳がんの外科医は、患者に予防的両側乳房切除を勧めない傾向にあります。なぜなら、両乳房を完全に切除しても生存率は上がらないことがデータで以前から示されているからです。前回もそのことについて改めて示しました。このように大規模な疫学研究による新しいデータはそれを裏付けていますが、どう考えてもこのこと自体は不可解です。乳がん生存者で、反対側の乳房に二次乳がんを発症した人は死亡率は高い。しかしだからといって手術でそのがんを予防しても結果は変わらないのです。
最初の乳がん、そして反対側に後になって発症した乳がん、本来はそれぞれ別のものであり、少なくとも新しいがんが、もともとあった乳がんの予後に影響を与えるはずはないはず。反対側に乳がんになった場合には予後が悪いことがわかっている。だから反対側を予防的に切除してしまった。そうすると反対側に乳がんが発生する確率はさがる。でも長期的に見て、乳がんで亡くなる確率に差が出なかった、え!?
え? え?よくわからない。
トロントのウィメンズ・カレッジ病院の乳がん研究者で医師であり、この研究の主執筆者であるスティーブン・ナロッド氏は、2000年から2019年までに乳がんと診断され、3つの手術オプションのいずれかを受けた10万人の女性のデータを比較しました。
手術を受けるすべての乳がん患者は、
1 腫瘍と一部の周辺組織のみを除去するより簡単な手術である乳房部分切除術、
2 影響を受けた乳房のみを切除する片側乳房切除術
3 両側乳房切除術 のいずれかを選択します。
片側乳房切除術のポイントは、同じ乳房へのがんの再発、つまり同側再発を防ぐことができることです。同様に、両側乳房切除術は、残された乳房でのがんの再発も防ぐ。これを行わないと、反対側乳がんが発生する確率は約7%です。
分析結果からは、3つのグループ間で生存率に大きな差はありませんでした。どの手術を受けたかに関係なく、20年間の追跡調査で女性の80%以上は乳がんで死亡しませんでした。
しかし同時に、この論文では、後にもう一方の乳房に乳がんを発症した女性の死亡リスクは4倍高いことも示されています。そうです。ここがおかしい。あとからがんを発症したら非常に予後が悪い。命にかかわる。けれどそうならないように両方の乳腺を予防的に切除したところでまったく予後はかわらない。
そこに難問があるとナロッド氏は述べました。この結果の原因はまだ完全には明らかになっていません。

これを解決する一つの考えは、
反対側の乳腺に発生した乳がんは、どれくらい間隔があいていようと、どれほど元のがんと異なっていようと、場所がどれほど離れていても、全て最初のがんからの”転移”である、とする考え方です。
そうであるならば、反対側の乳がんが発生した女性は、転移が発生したのだから、予後は悪い。そして多くの場合、その転移は乳腺だけにとどまらず、肺、肝臓、骨にも検査で捕まらないような小さな転移が同時に存在することの表れであるので、たとえその反対側の乳腺を、手術の時に同時に切除していたとしても予後は変わらない。つまり乳房の予防切除には意味がないことを説明できます。
このことは乳がんで温存切除後に、同側乳房での再発が起こった場合には予後が不良であることもうまく説明できます。新しいがんではなく、元のがんからの転移である。
しかし今回のことと同様に、乳房温存切除と乳房全摘除では生存率に差がありません。それは皆さんもよくご存じです。これが説明できなくなります。今回のことの理由と状況が似ているかもしれないということです。
基本的に乳房をすべて切除したからと言って転移再発のリスクは下がらないとされています。温存後の残った乳腺にがんが再発してきた場合、これは最初の腫瘍が非常に悪性度が高いこと、つまり転移をきたしやすいものであったことの兆候である可能性があります。温存後の乳腺にがんが再発することは、”取り残し”を意味するだけではなく、そのがんはたちが悪く、最初から全身的に何かが起こっているというシグナルとなっている、だから肺、肝臓、脳、骨も影響を受けている可能性があります。だから乳房を全摘しても温存しても結局として生命予後に影響はでないと考えられます。
これとよく似た考え方で、反対側の乳がんも、もともとの側の乳がんからの転移であるならば、同じ理屈で予後が変わらないことが説明できてしまうのです。

ただこの考え方は少し無理があります。
2007年のスウェーデンの研究では、最初の乳がん診断から5年以内にもう一方の乳房にがんを発症した女性は死亡する確率が高かったが、最初の診断から10年以上経って対側乳がんを発症した女性はそうではなかったと報告されています。先の考え方が正しいなら、短い期間に対側に発生した乳がんは、最初のがんからの転移、10年以上たってからの場合は全く新しいがん、という考え方になります。それはそれで納得ですが、一部の対側乳がんは、転移ではなく、新しい乳がんだ、ということになります。
反対側の乳腺を切除してしまえば、少なくとも新しいがんは予防できるのですから、やはり予防切除は有効でなければなりません。しかし予防切除の死亡率に与える影響は証明されていません。矛盾します。
もう一つの考え方は、がんは発生すればすべて全身病である、という考え方に基づきます。
つまり最初のがんが発生したら、治癒したように見えても転移は起こっていて、しかし何らかの理由でおとなしくしている。そして反対側の腫瘍の出現が、最初のがんから体中に散らばった悪性細胞を揺り起こし、より攻撃的な行動を引き起こす、という考え方です。最初のがんが治療された後、目に見えず、検査で捕まらない、早期の遠隔転移細胞は休眠状態にあります。そこに留まっています。何も起こらなければ、転移としてあらわれてくる可能性は低い。しかし、反対側の乳房に、あるいは温存で残された乳房にでも、2番目の腫瘍が発生し、その腫瘍が体中に自身の細胞を拡散した場合、最初のがんから転移して眠っていた転移の形成が加速される可能性がある、と考えられます。
しかしこの考え方もおかしい。だって2番目のがんは対側乳腺を切除してしまえば予防できている。2番目のがんからの刺激も起こらなくなるのだから、最初のがんからの見えない転移を刺激して呼び起こすことも予防できるはず。だったら生命予後は改善されるはずです。
今回の結果は、偉い先生方が考えても、うまく説明できる理論がないようです。
仮説すらない状況ですから、この矛盾を解決するための実験、研究も現状行いようがありません。
この矛盾をうまく説明できる理屈を考え付けば、別に何の医学知識がなくても、考え方だけでも論文で発表できるはず。それが誰からも納得できる、このおかしながんの”振る舞い”を説明できるものであったなら、大変なインパクトがあると思います。眠れない夜にどうですか?
ご予約専用ダイヤル
079-283-6103