皆さんはブレスト・アウェアネスという言葉を知っていますか?
長い文章を読んでいる時間のない方に、最初に結論から言います。それほどこの考え方は大事です。
「異常を見つけるためには、まず正常な状態を知らなければ見つけられない」
(乳腺の異常を見つけようと思うなら、まず正常な自分の乳腺の状態を把握しておこう)
ブレスト・アウェアネスはこういう意味になります。
正常な乳腺であることが確約されている日、つまり検診を受けてこの記事に到達したその日にしっかり自己検診をしておき、正常と診断された自分の乳腺の状態を把握しておく。
あとは定期的に触って、今日なかったものは何か触らないか、感じないか、それを探すのが自己検診なのです。
*****************************************
乳がんは自分でも検診できるがんです。
自覚症状が出現して見つかったがんは早期ではない、は一般の方もよく知っています。がんは初期には症状はないことが多いのです。ですので症状が出現している時点でそれががんだったなら進行がんのことが多いのです。
ただ、乳がんの自己検診は違います。自分で正しく検診してがんを見つけたなら、早期発見されている可能性のほうが高い。その意味からも、そして30歳代から60歳くらいまでで、もっとも罹患率の高いがんである乳がんを、自己検診しないのは何とももったいない話です。
私のクリニックに検診に来られた方に、自分でも自己検診してください、と勧めています。
ただたいていの方は、触ってもよくわからないから…と濁されます。
わからないからやらない。
健康な方は当然乳がんを触ったことがありません。わからないものを手探りで探しに行っても何もわからない、当然です。アサリがどんなものか知らない子供が潮干狩りに行って、砂の中を探しているようなものです。カニでも石でもなんだって拾ってくるでしょう。お母さん、これアサリ? アサリはこれだよ、お母さんが見せてあげて、初めて見つけられるようになります。それでも死んだ空っぽの貝殻を拾ってきたりしますよね。
いままで乳がんに罹患したことのない方が、乳がんがどんなふうに硬く、しこって触るのか、知るはずはありません。だからわからなくて当然です。がんを探しに行くからわからないのです。


わからないからやらない、そういう方の考え方を変えてしまう概念、それが
ブレスト・アウェアネス(Breast Awareness)です。
Awarenessは、訳すと”気づき”とか”認識”となります。”自分の乳腺を知ること”と訳します。
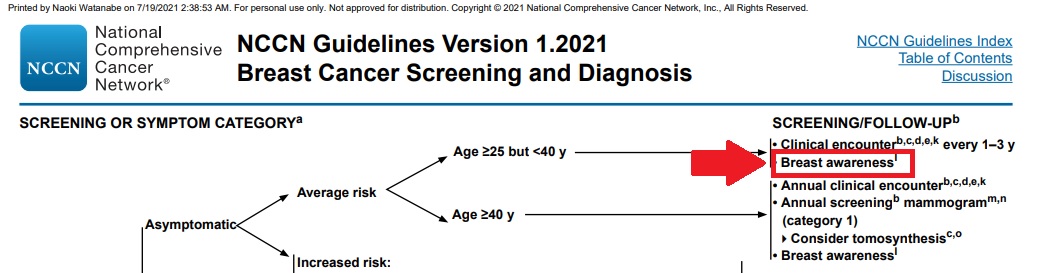
これは私がよく引用している米国の乳腺の検診と診断のガイドラインの一部です。(もし見られない方は日本語版がありますので参照してください)
ここにブレスト・アウェアネスの言葉が出てきます。参考までに訳してみると、「特にリスクのない、25歳から40歳の女性は1-3年ごとに医療機関を受診し、ブレスト・アウェアネスに気を付けてください」と書かれています。少なくとも米国では乳がんの自己検診において、ブレスト・アウェアネスは教科書レベルの言葉と言えます。
ここでは 私なりの言葉で皆さんにわかりやすく、このブレスト・アウェアネスという言葉を解説してみたいと思います。
まずどこでもいいので、医師が診察してくれて、医師と話の出来る環境で乳がんの検診を受けてください。もし自分で何らかの所見に気が付いていたり、症状があればその際に必ず医師に相談してください。
ドックや会社検診で写真だけ取ってあとから結果が帰ってくる検査はここでは含みません。医師と話ができることが重要です。
マンモグラフィ検査を受けたら、自分の乳腺の濃度を教えてもらって把握しましょう。
(高濃度乳腺とは -Are You Dense?ー を参考にしてください。)
もし高濃度乳腺であれば、マンモグラフィ検査だけでは不十分なことがあります。
乳腺超音波検査、場合によってはMRI検査などが必要なら受けましょう。これらによって、ここが硬いな、ここは時々痛いな、そんな自分の気になる症状がある方はそれが悪性ではないことを確認しましょう。そして正常な乳腺であることを確認することがまず前提になります。
帰宅したら、今日の入浴の際に、改めて自己検診をしてください。
できれば生理が終わって1-2週間が理想ですが、そうも言ってられないと思います。インターネットを調べて自己検診のやり方を調べられる方もおられるでしょう。それもいいアイデアです。ただやり方は問いません、とにかく今日、自分の乳腺の全体を触ってみましょう。
触っているとき、どこかが硬いと感じるかもしれません。ここは痛いな、と感じるかもしれません。改めて気になる所見が見つかるかもしれません。ただそれらすべてが貴方の正常な乳腺の状態です。
つまり、異常なしと診断された、その日に自己検診を行い、自分の正常な乳腺の状態を把握(認識、精通、熟知=アウェアネスです!)しておくことが重要なのです。
それからは できるだけ生理周期も同じ時期を選んで、さらにやり方も同じやり方で、月に1回は自己検診してみましょう。
もし今日の自己検診でなかった所見が、将来見つかったら、それを異常と考えます。
間髪おかず、かかりつけ医に相談しましょう。
つまりがんを探すのではなく、今日と違っているところはないか、探すのです。
乳がんは原則として痛くもかゆくもありません。ただ硬く、しこりを感じる、それが典型的な症状なのです。裏を返せば触っておかなければ見つかりません。早期の乳がんが、痛みやかゆみ、違和感など、自覚症状で存在を教えてくれることなどないのです。ばれないように、みつからないように、そっと潜んでいる、そう認識してください。見つけに行かないと見つからないのです。そこで武器になるのが、正常な自分の乳腺の状況をアウェアネスしておくことになります。
正常な状態を知っているから異常な状態に気が付くことができる。
異常を探すのではなく、正常な自分の乳腺を覚えておいて、現在の乳腺を比較するのです。
たとえ乳がんを触ったことがなくても、自分の乳腺の正常な状態を把握しておけば、異常には気が付くことができるのです。もちろんそれが乳がんとは限りません。ただ以前はなかったものが何かできている、現れた、それが重要な所見、気づきになります。

先に触れた米国のガイドラインは、
症状がなく、さらに遺伝性の要因、出産授乳経験がない、肥満がない、などリスクのない方で、25歳から40歳の女性は1-3年に1度 医療機関を受診し、異常のないことを確認すること。
そしてその際に自分の正常な乳腺の状態をアウェアネスし、自己検診を行う中でもし異常を見つけたら間髪おかずに医療機関を受診すること。
と書いてある、ということになります。
追加の記事を書きました。時間があれば、これらも読んでみてください。
1.ブレスト・アウェアネス もう一度
2.乳腺あるある よく誤解されていることシリーズ 第3回 自己触診しろって言われますが、乳がんって触ってわかるんですか?
4. 最新記事!です
ピンクリボン ブレスト・アウェアネスについて
さて遺伝子の記事も4回目になりました。
最後に、先日来られた患者さんとの会話をお話ししたいと思います。
「今、乳がんが再発しているのでもない、ちゃんと治ったと思っている。だからもう乳がんのことなんか考えたくもない。やっと忘れられそうなのよ。けれども遺伝子の検査を受けて陽性なんてわかったら、これからずっと気にして生きていかなければならないじゃない。ましてそれを自分の子供にまで引き継ぐなんて想像したくもない。」
そう思われている方にお話ししておきたいことなのです。
そしてこれも陽性と診断されたときのメリットの話なのです。

検査を受けたから、遺伝子のバリアントが陽性になるのではありません。陽性の方は検査をしてもしなくても、一生陽性です。同様に陰性の方は陰性です。
これは、お説教のように聞こえるので、その時には口にしませんでした。ただどこかで否定したいと思っておられる方はそう言われても心には届かず、受け入れがたいことに変わりはないでしょう。
ここからは実際の会話からになります。
先に子供さんの話が出ました。
患者さんに聞くのですが、娘さんがそういった年齢になられたら、娘さんには、お母さんのように乳がんになったりしない、だから安心して暮らしなさい、というのですか?
それとも、お母さんは早期発見できたからこうして元気なのよ。お母さんが乳がんになったのだから、たとえ同じくらいの年齢の友達がだれも検診していなくても、あなたは気を付けてきちんと受けなさい。そう言うのですか? どちらですか?
きっと後者ですよね。
そこで娘さんはおそらく聞くでしょう。検診受けろ、といったって、私はいま15歳なんだけど、何歳から受ければいいの?もう今年から?
正確にこたえられますか?
参考までに以前も紹介した「遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために」から引用しました。
| 18歳から | 自己検診を行う |
|---|---|
| 25歳から29歳 | 医療機関で半年から1年に1回の頻度で、視触診検査を受ける。 1年に1回 乳房造影MRI検査を受ける。MRI検査ができない場合はトモシンセシスの併用を考慮したマンモグラフィを受ける。 30歳未満で乳がんと診断された血縁者がおられれば個別に判断する。 |
| 30歳から75歳 | 医療機関で半年から1年に1回の頻度で、視触診検査を受ける。 1年に1回 乳房造影MRI検査を受ける。MRI検査ができない場合はトモシンセシスの併用を考慮したマンモグラフィを受ける。 |
| 75歳 | 個別に話し合う |
この表を参考にされる方に:ちなみにトモシンセシスでもいいかの印象を与えますが、造影MRI検査のほうが優れています。可能な限りMRIの検査を選択しましょう。
加えて注意が必要なのですが、MRI検査を受ける際には月経周期2週目を狙って施行しましょう。それ以外の周期だと乳腺全体に造影剤が入りやすく、同じように検査を受けても病変が見辛く、見つけにくくなってしまいます。
注意:この検査スケジュールは遺伝性乳がん卵巣がん症候群と証明された方に勧められるものであり、そうでない方には明らかに過剰です。
皆さんがこれを覚えていて、正確に娘さんにお話ししたとしましょう。そして娘さんがしっかりそれを聞いてくださって、そして覚えていて、守ってくださったとしましょう。
ただここで思い出してほしいのは、患者さんも、娘さんも、陽性であるとは限りません。
もし陰性であれば、これらの検査はあきらかに過剰です。
ちなみに先に述べた「遺伝性乳がん卵巣がん症候群(HBOC)をご理解いただくために」が参照した、米国NCCNのガイドラインによれば、乳がんのリスクが特に高いと言えない方であれば下記の検診で十分であるとされています。(ここで注意をしたいのは、リスクが高くない、と判断するにも専門知識が必要であるということです。血縁者に乳癌の方がいないだけでは低いと言えません。血縁者で卵巣がんの方がおられる、BMI高値(肥満)、飲酒される、出産経験がない、などもリスクになるとされます)
| 25歳から39歳 | 1から3年ごとの外来受診 ブレスト・アウェアネス (筆者注:これは自分の乳腺の状態を普段から把握しておき(つまり自己検診しておき)、異常があればすぐに受診すること、という意味です。重要なことは乳がんは初期には原則として痛みはないということです。痛いからがんではない、は危険ですが、痛くもかゆくもないが、その位置だけ異常に硬い、が乳がんの一般的な症状です。ですので触診していなければ気づきません。) |
|---|---|
| 40歳以上 |
年1回の外来受診 |
したがってもし娘さんがBRCA遺伝子のバリアントが陰性であるのなら、25歳から39歳まで、不要なマンモグラフィ、さらにMRI検査を受けることになります。
健診は自己負担なので、コストもかかります。なにより、若い方にとってできるだけ無駄な被爆は避けるべきです。マンモグラフィの被ばく量は低いですが、若い年齢から高齢になるまで継続して検査が行われ、さらに通常とは別にトモシンセシス(3Dマンモグラフィ)が併用されていれば決して無視はできません。本来必要な検査でないのならなおさらです。
加えてBRCA遺伝子バリアントがある方では、ある年齢に達すれば卵巣がん、そしてほかのがんに対する検診も必要になってきます。親とはいえ、そこまで管理しきれないのではないでしょうか。

先生は、陽性と診断された際の”メリット”の話をすると言われたではないですか?それはデメリットでしょう。この話は逆に陰性と診断された際のメリットの話ではないでしょうか?
そう思われた方がおられるかもしれません。
BRCA遺伝子バリアントの検査を受けなければ、それで無視できるものではない、それはすでに話をしました。そして遺伝子の検査を受けてないからと言って、陽性の可能性が否定できなければ、皆さん自身が血縁者にはそういう危険性があるという認識でおられるはずです。そこでご家族に専門知識のないまま、説明し、検査を勧める必要に迫られることがあるはずです。問題はそこなのです。
検査を受けなければ、乳がんを罹患した方ご本人が、ご本人やご家族の、将来のがんの危険性について、しょいこむことになってしまうのです。たとえ自分のことはどうなってもいい、そう思われている方であっても、家族にまでがんの苦しみを背負わせたくない、そう思っている方であるほど、検査を受けないでいる限り、HBOCの可能性から解放されることもないまま、また誰の助けも借りることもできずに、それをしょい込まなければならないのです。
私は、乳がん患者さんで、先に述べたBRCA遺伝子バリアント陽性の危険性が高い方に、必ず一度はそのことを説明し、カウンセリングを受けられるよう勧めています。ただカウンセリングを受けられた患者さん全員が実際に検査を受けられるのではありません。割合として1割くらいの方が検査を受けられ、9割の方は保留されるようです。
私のところに帰ってきた患者さんは、せっかく勧めていただいたのに検査を受けなくてすいません、と申し訳なさそうに謝られます。ただ私は検査を受けられない方に必ずこういうのです。
「いえ、謝ることなどないですよ。私はほっとしているのですから。」
BRCA遺伝子バリアント陽性の方は検査を受けようが受けまいが陽性です。乳がんに限らず、がんについて様々なリスクがあります。
陽性とわかっていない、検査で確定していないのであれば、医師の方か陽性の場合に準じた、過剰な検査をすることはありません。検査の押し売りはできないからです。
ただもし検査で陽性と確定している方であれば、その方が来院されている限り、その方のリスク管理は医師が背負わなければなりません。少なくとも乳腺、乳がんに関しては、間違いなく医師側にリスク管理の責任があります。来てくださればもちろんそのご家族もです。つまり検査を受けて陽性と診断されれば、その後将来のがんに関しては、医師にリスク管理の責任が移るのです。
これが私の考える検査を受けて、陽性と診断された場合のメリットになります。
繰り返しますが、検査をしなくても、HBOCのリスクから逃げられるわけではありません。確かに実際に検査を受けて陰性と確定した時にはその不安からは解放されます。ただお分かりの通り、乳がんの可能性からは解放されません。特別な注意が必要ではなくなる、それだけです。
ただ陽性と診断されたとしても、その後のリスク管理は、医師や、遺伝カウンセラーが主に背負うことになります。もちろん医師や、カウンセラーの意見に耳を傾けていただくことは必要です。ただ患者さんが一人でしょい込む必要はなくなるのです。その意味から私はやはり解放されるのではないか、と考えています。
全部知らなければよかった、それはそうかもしれませんが、過去には帰れません。
もしすべてを忘れることができたとしても、これから必ず必要になる知識だからです。娘さんが、姪御さんが、家族のだれであっても、今後病院を受診した時には家族歴を尋ねられるからです。
未来に向き合うなら、正しく向き合う、一人ではなくみんなで向き合っていけばいい、そう思います。

2021.07.08
BRCA1/2遺伝子にバリアントがあるために引き起こされるHBOC(遺伝性乳がん卵巣がん症候群)が関与する割合は、乳がん患者さん全体の4%前後とされています。トリプルネガティブ乳がん患者さん全体ではどれくらいの方が関与されているかについて、日本人のデータはほとんどありません。ただ今年、大阪国際がんセンターから出されたデータによれば、最近7年間 65人のトリプルネガティブ乳がん患者さんを調査したところ、13人(20%)がBRCA1/2遺伝子バリアント陽性であったとのことです [1]。
ちなみに北米やヨーロッパの100名を超える大きなデータベースでは9.3から15.4%とされていますから[2,3]、日本ではそれよりも高い可能性があります。しかし我が国のデータはあまりに数が少ないため、それは今後の調査を待って結論が出るでしょう。ただトリプルネガティブ乳がん患者さんでは、HBOCが関与する比率が、乳がん患者さん全体と比較して高い、ということはすでに確立した概念です。
確固とした治療の標的を持たないことがその名前の由来であったトリプルネガティブ乳がんですが、少なくとも2割弱の方では、HBOCの検査を受けられることによって、治療の標的が見つかる、ということがわかります。HBOCにおけるBRCAの遺伝子バリアントは、現在ではすでに治療の標的なのです。その意味からはもうトリプルネガティブ乳がんというのは失礼かもしれません。ER陰性、PgR陰性、HER2陰性、BRCAバリアント”陽性”乳がんです。
そしてそれが大きなメリットになりつつあることはいままでもこのブログの中で触れてきました。
(トリプルネガティブ乳がんと免疫チェックポイント阻害剤 その2)
ちなみにHER2陽性乳がん患者さんでは、治療目的にBRCAバリアント検査がなされることは原則ありません。HER2陽性患者さんにも少なからずBRCAバリアント陽性の方がおられるはずですが、BRCAを標的とする治療は原則施行されません。HER2という確固とした標的がすでにあるからです。
ここではがん治療において、標的がある、標的がない、とはどういうことなのか、もう一度整理してみようと思います。それを知ることで、おのずと遺伝子を検査するメリットが見えてくるはずです。


皆さんは学校の職員です。先生としましょう。
教室の生徒の中に悪い子がいます。いつも悪さばかりするので、先生であるあなたは懲らしめたい。そこでその子だけおなかが痛くなるような給食を作りたいと考えました。もちろんその子だけに何か別の給食を作ったら変です。みんな同じ給食を食べるのですが、その悪い子だけにはおいしくない、おなかが痛くなる、ほかのみんなは何ともない、そんな給食の献立はどこかにあるでしょうか?
まず思いつかないと思います。現実はもっと厳しくて、この生徒たちは皆双子、三つ子、四十つ子で同じ遺伝子を持っています。そして悪さしている子だけ懲らしめたい。そんな献立です。抗がん剤を作る、というのはそれによく似たことなのです。
そりゃ無理だ。でも実際抗がん剤は存在して、治療しているじゃないか、それはどんな理屈なんだ?
そう思われる方もおられるでしょう。
現在存在している抗がん剤のうち、以前から存在している薬剤、ここでは”分子標的薬剤”を除く、と考えてください。こうした抗がん剤はどのようにしてがん細胞を懲らしめているのか。
先のたとえで言うならば、みんなの小遣いを一気に減らしてしまいます。そうすれば悪い子が夜中に悪さをするためのお金が無くなって、悪いことができなくなるだろう、今の抗がん剤はそんな感じです。だから他の普通の生徒たちもたとえば参考書が買えなかったり、部活動ができなかったりします。いわゆる副作用です。
そう考えれば抗がん剤の開発が難しく、同時にどうしても副作用から逃れにくいことが理解できると思います。
普通の細胞と、がん細胞を区別するものが何かないか。
普通の細胞にはないのに、がん細胞にはあるもの。逆に正常細胞にあるのに、がん細胞にだけ存在しないもの。そうしたものを何とか探し出せないか、生物学者が必死に探し続けているものです。それが見つかればその細胞にだけ、栄養を与えず、毒を渡してしまえばいいのです。(ごめんなさい、学校のたとえはその意味ではちょっとよくないですが、御容赦ください)
乳がん細胞のそうした標的の一つがホルモンのレセプターです。
え、正常細胞にはホルモンのレセプターはないの? もちろんあります。
ただ女性ホルモンのレセプターを出している細胞は、女性の性機能にかかわる細胞に主に出現しています。がん細胞以外の正常な細胞であっても、性の活動、妊娠、出産、授乳など、そうした活動をしなければ一緒に攻撃してしまっても問題ありません。もちろんホルモン剤を使用しながら妊娠をすれば重大な問題が起こります。ただそうでなければ、男性が元気に暮らしていけるように、女性の性の活動以外の生活には大きな問題が生じないのです。(注 女性ホルモンをブロックしたからと言って男性にはなりません。男性ホルモンは出ないからです。)
このように標的があれば、それを狙う薬を作る。それが成功すれば治療の劇的な効果と、副作用の強力な抑制が可能になります。極端な話ですが、たとえ効果がそれほど高くなかったとしても、副作用が少ないのであれば、効果が得られるまで、どんどん薬の量を増やしていけばいいのです。標的とそれを狙う薬剤、多くは分子標的薬剤と呼ばれます、この二つが揃えば、恐ろしい病気であるがんも治療できるのです。
標的: ホルモンレセプター 薬剤: ホルモン剤(これも広い意味で分子標的薬剤です)
標的: HER2蛋白 薬剤: 抗HER2分子標的薬剤
こうしてペアで考えればがんの治療薬の理解はわかりやすくなります。乳がん治療の大きな柱であるこの二つのペア、その標的の両方を持たないことからトリプルネガティブ乳がん治療は難しいとされてきたのです。
現在もトリプルネガティブ乳がんでの標的探しが続いています。
ただいま標的と薬剤のペアが揃っていて、効果も証明済のものとして
標的: PD-(L)1 薬剤:免疫チェックポイント阻害剤
標的: BRCA遺伝子バリアント陽性のおけるPARP 薬剤:PARP阻害剤
という新たなペアが見つかったといっていいでしょう。もちろん保険収載されています。
特にいままで標的がないとされてきた、トリプルネガティブ乳がんにおいては重要な治療の選択肢を与えるものになった、ということなのです。
標的と、それを狙う薬剤のペアで構成されるがん治療は、効果が高く、副作用が軽い特徴があります。現在でも効果が完璧かつ、副作用が0の理想の薬はまだありません。それができればがんは根治可能になります。ただそれは大変難しい。たとえば外からやってきて、悪さをするウィルスであっても、それを狙う抗ウィルス剤には副作用があります。先にふれたとおり、がん細胞は紛れもない自分の細胞であり、外から来たものではありません。その行動パターンが正常範囲を逸脱しているだけです。異常な増殖、や、多臓器への転移がそれです。したがって異常な増殖をターゲットにしたとしても、正常な傷を治す働き、髪の毛の毛根細胞などにはダメージがあります。がん細胞が使っているシグナルや機能は、正常な細胞も使うことがあるからです。がん細胞における標的は、名札のような単純なものではありません。正常な細胞であれば”めったに”出すことはない、それがまれであればあるほど優秀な標的である、と言えます。ただかならず正常な細胞もその標的を持っているのです。
免疫チェックポイント阻害剤、PARP阻害剤も副作用はあります。ただ効果に比して軽いものであるか、頻度が低いことがわかっています。トリプルネガティブ乳がんの治療において大きな前進があった、そう言えると思います。
このことが陽性とわかった時のメリット、現在ではその最大のものでしょう。
ここまで読まれた方であればよければもう一度、下記の記事を読んでいただければより理解が深まると思います。(トリプルネガティブ乳がんと免疫チェックポイント阻害剤 その2)
1. Fujisawa F, Tamaki Y, Inoue T, Nakayama T, Yagi T, Kittaka N, Yoshinami T, Nishio M, Matsui S, Kusama H et al: Prevalence of BRCA1 and BRCA2 mutations in Japanese patients with triple-negative breast cancer: A single institute retrospective study. Mol Clin Oncol 2021, 14(5):96.
2. Armstrong N, Ryder S, Forbes C, Ross J, Quek RG: A systematic review of the international prevalence of BRCA mutation in breast cancer. Clin Epidemiol 2019, 11:543-561.
3. Emborgo TS, Saporito D, Muse KI, Barrera AMG, Litton JK, Lu KH, Arun BK: Prospective Evaluation of Universal BRCA Testing for Women With Triple-Negative Breast Cancer. JNCI Cancer Spectr 2020, 4(2):pkaa002.
ご予約専用ダイヤル
079-283-6103