2024.10.28
皆さんは生活習慣病の定義をご存知ですか?
これについては厚生労働省が定義しています。ぜひ参照してみてください。
ここではこのように定義されています。
「生活習慣病とは、食事や運動、休養、喫煙、飲酒などの生活習慣が深く関与し、それらが発症の要因となる疾患の総称です。日本人の死因の上位を占める、がんや心臓病、脳卒中は、生活習慣病に含まれます。」
ここにがんが含まれていることに驚かれる方は多いでしょう。
生活習慣病とは、習慣のような病気、という意味ではなく、ある生活の習慣によって引き起こされる疾患の総称です。つまり悪い生活習慣を持っていればその疾患になりやすい。逆にその習慣を改善すればその疾患にかかりにくくなり、またかかっても回復に向かう可能性があるということになります。
生活習慣によって引き起こされる疾患とは・・・・高血圧と塩分摂取、糖尿病と食事のカロリー、骨粗鬆症と運動習慣などは誰も想像できるしご存知でしょう。
がんが生活習慣病? そう思われる方に、肺がんの扁平上皮癌と呼ばれるものは喫煙習慣と強い関係があります。咽頭癌、喉頭癌も喫煙と関連性が高い。膀胱癌もそうです。大腸癌は食物線維の少ない食生活と関係が深いとされます。肝臓癌は肝硬変や脂肪肝と強い関係がありますが、脂肪肝、肝硬変とアルコール摂取は密接な関係があります。
そしてこれらのがんはこうした生活習慣を改善すれば罹患する確率を大きく下げることができることもまた明らかです。
このHPにはこうも書かれています。
「成人病の発症には生活習慣が深く関与していることが明らかになっており、これを改善することにより疾病の発症・進行が予防できるという認識を国民に醸成し、行動に結びつけていくためには、新たに、生活習慣に着目した疾病概念を導入し、特に一次予防対策を強力に推進していくことが肝要である。」
「成人病」との関係については、「成人病」は加齢に着目した疾患群であり、生活習慣に着目した「生活習慣病」とは概念的には異なるものである。」
「今後、生活習慣に着目した疾病概念の導入にあたっては、「生活習慣病(life-style related diseases)」という呼称を用い、「食習慣、運動習慣、休養、喫煙、飲酒等の生活習慣が、その発症・進行に関与する疾患群」と定義することが適切であると考えられる。」
あえて引用順序を変更しましたが、以前成人病と呼ばれていた疾患群はむしろ加齢による発症を想定していた。しかし加齢そのものは誰も防ぐことはできず、予防もできない。
しかし生活習慣は改善することができる。それを変えていくことでその疾患そのものも予防できるなら、まずそのことを皆さんが認識し、努力するべきではないか。そこで生活習慣病と呼び直すことを提案した、と読むことができます。
乳がんは生活習慣病? え、生活習慣を改善すれば乳がんを防ぐことができるの?



ここまで読んでこられて、今まで私のコラムに親しんでこられた方は、え、嘘でしょ、と思ったと思います。
逆に初めて読まれる方はそうか、「食習慣、運動習慣、休養、喫煙、飲酒等の生活習慣」がやはり関与しているのだ、と感じたことでしょう。生活習慣のうち 特に「食習慣」が乳がんを引き起こす、だから乳がんは生活習慣病と言っているのではないか、と思われたのではないでしょうか。確かに食習慣は肥満と関係します。肥満の乳がんについては関係性が明らかになっています。しかしこれは風が吹けば桶屋が儲かる的に間接的です。
乳がんは食習慣によって引き起こされる、私はこれについてはこのブログの中で何度も否定してきているのです。
なぜ乳がんは増えているのか ついに学問的に説明できてしまった?
乳がんはなぜ増えているか・・・さらに
これらのコラムでこれについて詳しく述べています。これも参照してください。
ご存知の通り、近年の乳がん罹患率の増加は皆さんもご存知の通りです。実際に人口当たりの乳がんの罹患率は20年ごとに倍になっています。つまり20人に一人だったものが、一と世代変われば10人に一人、そしてその孫の代では5人に一人になるということです。とんでもない増加です。
ある疾患が、ある生活習慣と密接に繋がっている、乳がんが生活習慣と密接に繋がっているのなら、当然納得のできる生活習慣の急激な変化があるはずです。食生活が関係しているのであれば、この半世紀に世代ごとに大きく食生活が変化していなければおかしいことになります。
つまり祖母の時代、母の時代、娘の時代で全く食生活が変わっている。そうでなければ説明できません。親が喫煙していたけれど、子供からは全く吸わない。親は肥満だけれど、子供は全く痩せている、それくらいの変化がないと説明できません。それくらい乳がん罹患率の増加は急激なのです。
そうです、先のコラムを読んでいただいた方は知っておられるはずです。
乳がんを増やしている生活習慣の変化、それは少子化です。子供を産まない、授乳しない、その生活習慣が乳がんの罹患と密接に繋がっているのです。少子化はそれが説明できるくらい、この半世紀に急激に進んだのです。
京都大学の研究発表はそれを遺伝子異常の蓄積によって説明しました。
また乳がんは乳腺の密度と正比例します。乳腺は授乳をすると痩せる、つまり密度が下がります。わかりやすく言えば”垂れて”きます。密度が下がれば乳がんが発生する母地が減る。そのことによって乳がんの発生頻度は下がります。世界的にみても子供をたくさん儲ける国では乳がんの罹患率は低い。しかし少子化が始まると上昇します。そして少子化がある程度で安定すれば罹患率も高止まりして安定します。少子化が起こり、安定し、また多産に戻った国は歴史上例がないのでそうなれば罹患率が下がるのかはわかっていません。
子供を産んで育てる、それが生活習慣であるならば乳がんは生活習慣病だ、と言えます。
ただその場合、厚生労働省の言う、「改善することにより疾病の発症・進行が予防できるという認識を国民に醸成し、行動に結びつけていく」ことにつなげることは難しいでしょう。
しかし今からでも、そしてどんな年齢であっても、乳がんに関して、改善できる生活習慣があります。



「生活習慣は、小児期にその基本が身につけられるといわれており、このような疾病概念の導入により、家庭教育や学校保健教育などを通じて、小児期からの生涯を通じた健康教育が推進されることが期待できる。」先に触れた厚生労働省のHPにはこの記載があります。
乳がんは自分で健診できるほぼ唯一のがんである。
このことは皆さんもよくご存知だと思います。健診できる、それはただ見つけられる、という意味ではありません。がんの健診ですから、早期発見できる、つまり治る段階で自分で見つけることができる、と言う意味になります。
皆さんは原則毎日入浴されるでしょう。体を洗われるでしょう。下着を外す、つけるでしょう。毎日ご自身の乳腺に触る機会がある。それが日常であり、習慣のはずです。
ではその際に、乳腺の自己チェックをしていますか?
していないのではないでしょうか?
していない方に改めてお聞きします。
貴方のお母さんは貴方が20歳になられた際に、あるいは生理が始まった際に、あるいはいつでも構いません、「これからは乳がんになってもおかしくない年齢になったのだから、乳がんの自己チェックを始めなさい。そしてそれを習慣にしなさい」、と言われましたか?
言われたことがないのではないでしょうか?
朝起きたら顔を洗う、歯磨きをする、お風呂に入ったら髪を洗う、こうした日常の習慣は、主には母親が娘に教えている、それこそ習慣づけているのではないでしょうか。逆に母親教えなければ子供がなかなか自分で思いついてこうした行動を始めることはしません。まして習慣にはなりません。
皆さんが乳腺の自己チェックを習慣としておられない、それは皆さんの母親がそれを習慣としていなかったから。だから皆さんに教えようとされなかった。だから皆さんはそれが習慣になっていない。
その証拠に娘さんがおられる方にお尋ねします。
娘さんには乳腺の自己チェックを習慣にしてほしいですよね。
それでは娘が何歳になったら乳腺の自己チェックをするよう指導するつもりでしたか? というよりそれを考えたことがありますか? 考えたことがない、それは皆さんが親から習っていないから、なのです。
娘には検診をうけるように「言います」、とは皆さんよく言われます。
私が言っているのは日常の”習慣”についてです。厚生労働省のHPでかかれているように、生活習慣は、小児期にその基本が身につけられるのです。つまり親、ここでは母親が子供に教えておかなければ身につかない、と指摘しているのです。別の言い方をすれば、小児期に、親がしているのを見て、子供もその習慣を身につけます。そしてそのことによって、自分の娘からその娘にその習慣が引き継がれていくことになる。歯磨きを例に出さずとも言うだけでは習慣づけはまず無理です。
やってみせ、言って聞かせて、させてみせ、褒めてやらねば 子供の習慣にはならないのです。
皆さんがこれを読み、覚悟を決めてまず自分が習慣にする。そして娘を習慣にする。
そうしなければ娘も、その娘、孫には教えてくれません。
生活習慣はよいものもわるいものもその家系に引き継がれるのです。だから気づかれた皆さんが変えないといけない。それは大変だと思います。皆さん自身が一番大変です。自分は習っていないのに、子供に教えるのですから。それでもそれが皆さんの子孫の未来を変えます。
生活習慣によって改善が見込める病気、乳がんは生活習慣病なのですから。
2024.10.18
(IUS:子宮内避妊システム)は、子宮内に装着することで避妊の効果を得る避妊具です。一般に、「避妊リング」とも呼ばれています。
避妊リングには種類があり、銅の働きで着床を防ぐものと、レボノルゲストレルという黄体ホルモンを継続的に放出し、子宮内膜を薄い状態で維持することで、受精卵の着床を防ぐものがあります。ご自身の使用されているIUSの種類は、薬剤添付情報や、お薬手帳で確認ください。
黄体ホルモンを継続的に放出し、子宮内膜を薄い状態で維持するIUS(これ以降LNG-IUSと略します) は、このメカニズムによって月経困難症や過多月経の改善にも有効性が認められています。2014年には、子宮内膜症・子宮筋腫・子宮腺筋症等に伴う月経困難症と過多月経に対する治療として保険適用となっています。そしてこれらの効果が最長で5年ほど継続します。
低用量ピルが体に合わなくて、これをつかわれておられる女性も多いと思います。

定期的に引用しなければならない飲み薬と違い、忘れることがなく、便利なので、このLNG-IUSの使用は近年増加しています。30歳以上のデンマークの閉経前女性の間で好まれるホルモン避妊法なのだそうです。しかし、LNG-IUSの使用が乳がんリスクと関連しているかどうかは不明です。
私の日常の外来では、乳腺が張って痛む、と訴えて来院される方が大変多い。そうした方で問診をしてみるとこのLNG-IUSを使用されておられる方が珍しくありません。LNG-IUSの使用開始とともに乳腺の症状が出たりしているのでなんらかの関係はあるのだろうな、とは思っていましたが、衣料品医薬品情報、いわゆる添付文章(薬を購入すると入っている、詳しい情報が記載している細長い白い紙)を読んでも乳がんとの関連を示唆する部分はいままでありませんでした。
そこで私は乳腺に痛みがあっても、乳がんと直接関係している報告はないので安心してください、と説明してきました。ただ最近出た論文によると、それはいままできちんと調査がされていなかっただけのようです。リナ・スタインルード・モルヒ博士らはデンマークでLNG-IUSの継続使用による乳がんリスクを評価しました。(Mørch LS, Meaidi A, Corn G, Hargreave M, Wessel Skovlund C: Breast Cancer in Users of Levonorgestrel-Releasing Intrauterine Systems. JAMA 2024.)
方法としてはデンマーク全国登録簿を使用して、2000年から2019年に15歳から49歳までの初めてLNG-IUS(用量52 mg、19.5 mg、13.5 mg)を開始したすべての人を特定し、開始日(インデックス日)にホルモン避妊薬を使用していなかった人と出生年を1:1で一致させました。
参加者は、インデックス日から後に発生した乳がんの診断、その他のがんの診断、妊娠、閉経後ホルモン療法の開始、移住や死亡について、追跡調査されました。LNG-IUSには種類がありますが、使用されている95%が6年間有効とされるものでした。
Cox比例ハザードモデルという統計の方法を用いて、年齢、暦期間、以前のホルモン避妊期間、排卵誘発剤、出産回数、初回出産年齢、多嚢胞性卵巣症候群、子宮内膜症、およびインデックス日時点の教育水準を調整したLNG-IUSの継続使用と乳がんとの関連性を分析しています。
この研究では合計78,595人の新規LNG-IUS使用者と、78,595人のホルモン避妊薬非使用者が特定されました。
この女性たちの平均6.8年の追跡期間中に、1,617人の参加者が乳がんと診断されました。そのうち720人がLNG-IUS使用者、897人が非使用者でした。参加者の平均(SD)年齢は38(7.7)歳でした。これだけを見るとLNG-IUS使用者の方が発生率が低く見えるのですが、これは調査上そう見えるだけで実際にはLNG-IUS使用者の方が乳がん発生率が高いという結果になりました。
ホルモン避妊薬を使用しない場合と比較した、LNG-IUS 使用時の乳がんのハザード比(HR)は 1.4(95% 信頼区間 1.2-1.5)でした。つまり1.4倍乳がんの罹患リスクがある、ということになりました。
使用期間が 0~5 年、5 年以上 10 年、10 年以上 15 年の場合、対応する不使用期間と比較した HR はそれぞれ 1.3(95% 信頼区間 1.1-1.5)、1.4(95% 信頼区間 1.1-1.7)、1.8(95% 信頼区間 1.2-2.6)でした。
このデンマーク全国調査では、LNG-IUS の使用と、使用しない女性と比較して 15 歳から 49 歳の女性の乳がんリスク増加との間に関連性があることが判明しました。若い女性の乳がんの絶対リスクは低いものの、この調査では 10,000 人の女性のうち 14 人の過剰リスクが判明しました。リスクは使用期間とともに増加しませんでした。
乳がんリスクのある年齢の女性における LNG-IUS の使用が増加していること、また長期使用の可能性もあることを考慮すると、利点とリスクについての議論には乳がんリスクに関する情報も添えるべきです、とモルヒ先生は述べています。ただLNG-IUS の短期使用による HR は、避妊薬のリスクと同等でした(使用によって乳がんの罹患リスクが1.2倍になる)。
まとめ
この論文一つでLNG-IUS使用に、乳がんリスクがあると結論付けるのは早計ですが、いままで十分な調査がなされていなかったことを考えれば、無視することもできません。少なくとも注意喚起、つまり使用するのであれば乳がん検診の受診や、定期的な自己チェックを指導することは必要であるように思います。
もし皆さんの中に、使用されておられる方がおられましたら、ぜひ乳がんの定期検診をご検討ください。
2024.10.09
以前もこの話題に触れました。乳がんはなぜ増えているのか。その理由は少子化です。皆さんが思われている食生活の変化、炭水化物からタンパク質へ、が影響しているかは実際には証明されていません。
授乳経験の現象、これが乳がんの発生をもたらす、この理由について京都大学の研究結果をもとに説明しています。よかったらもう一度読んでみてください。
皆さんの周囲でも実感的に乳がんの患者さんは増えていると思います。実際どれくらい増えているのか。乳がんの罹患率、たとえば10万人の女性の方で何人がその生涯で乳がんに罹患するか、その率で見てみると、この半世紀で20年ごとに倍になっています。つまり一世代、母から娘の代に変われば倍になる、ということになります。ウソではありません。
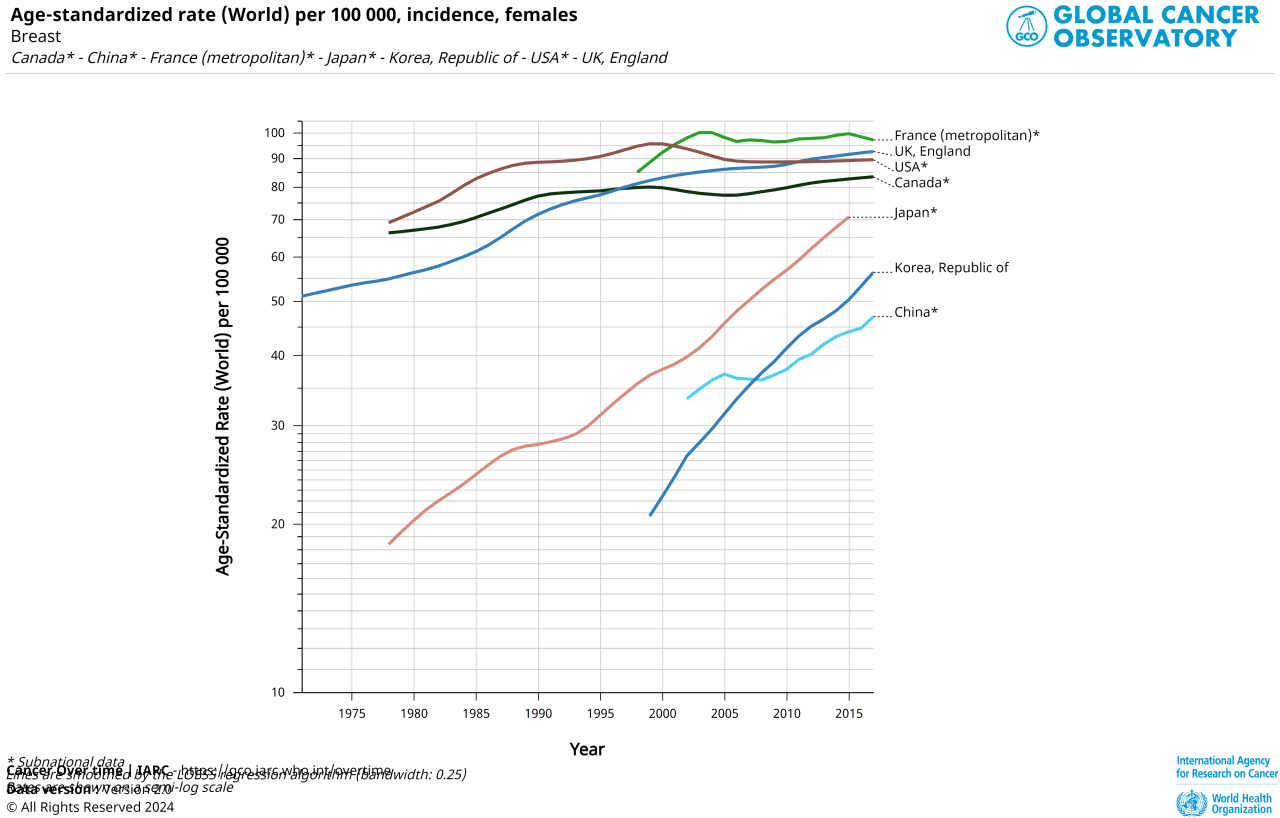
上記はWHOのデータから作ったグラフです。
これでわかるとおり、米国やヨーロッパ諸国に比べ、わが国(Japan オレンジ)だけではなく、韓国、中国の乳がん罹患率の急激な増加が見て取れます。
そして次に示すのがおなじくWHOのデータベースから作成した出生率のグラフです。米国やヨーロッパの国々と比較して、アジアでは出生率の低下が急激です。特に中国では一人っ子政策の影響で突然低下しました。そのまま横ばいですが、回復はしていません。そしてそのつもりで乳がん罹患率のグラフを見ると、少子化こそ乳癌増加の原因である。授乳経験の現象が原因である、ということが直感的に理解できます。
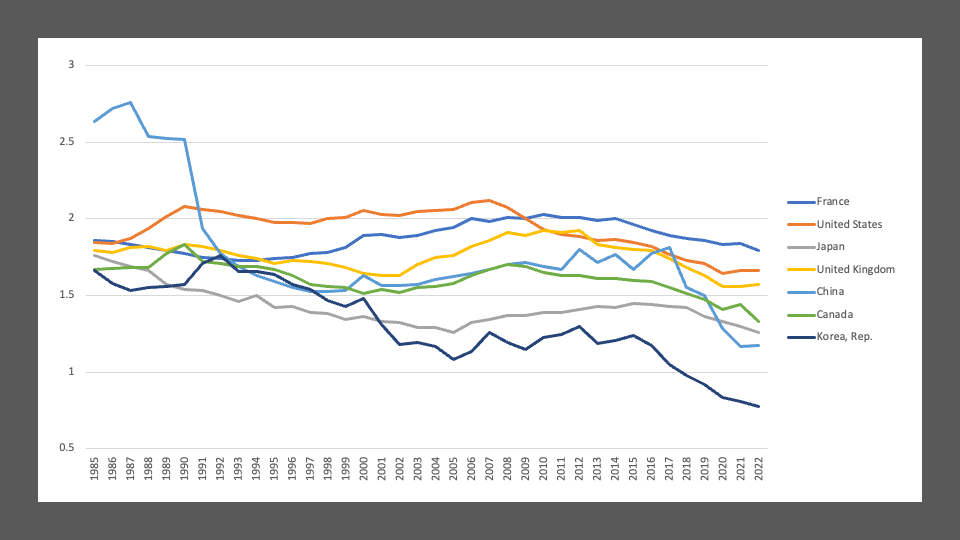
少しややこしいことを言いますが、授乳経験の過多には栄養状態も加味して考える必要があります。なんだ、結局食生活が影響するのか、とはなりますが、授乳は母体が栄養状態が良好でなければできません。つまり栄養状態が良好なのに、子供を産まない、授乳しないという矛盾した行動が、結果として乳がんを増やします。栄養状態が悪い国では少子化の影響はあまり出ません。
乳がんはなぜ増えているのか。その理由は明らかに少子化です。
そして最近それの根拠となる論文がまた出ました。
Jessica O’Driscoll先生らによる「Reproductive factors and mammographic density within the International Consortium of Mammographic Density: A cross-sectional study」です。
彼らは出産数・初産年齢とマンモグラフィ濃度の関連を22ヵ国1万1千人のデータから証明して見せたのです。ちなみにマンモグラフィにおける乳腺濃度が乳がんのリスクと関連する話はこのブログでも何度も触れてきました。よければまずこの記事を読んでみてください。
一部 表を抜粋して示しました。
|
|---|
乳腺濃度は子供を産んでおられない20代から30代前半の女性では高くて当たり前なので、この記事の中では65歳以上の女性について、乳腺濃度と乳がんリスクを比較しながら述べています。
表でも示した通り、濃度の高い女性では脂肪性乳腺の方と比較して乳がん発生のリスクは2倍にもなります。
授乳経験が少ない → 乳腺の濃度が高い → (閉経しても)乳腺が多い(ままである) → 乳がんが発生する母地が多い → 乳がんのリスクは高い
こうした理屈です。
これも以前述べましたが、年齢や肥満指数(BMI)、つまり栄養状態は、マンモグラフィにおける乳腺濃度に強く影響すると同時に、乳がん発症リスクとも関連することはこのように確立されています。
ただびっくりなのですが、出産数、初産年齢、授乳歴と乳腺濃度との関連は明らかになってはいませんでした。
彼らは、乳がんではない35~85歳の、11,755人の女性の乳腺の濃度を記載したデータをプールしている22ヵ国27研究を集めて共同研究を行うために、40の国・民族の集団を網羅しました。(これだけで膨大な手間と時間がかかるでしょう。)
彼らは統計学的な手法を用いて、乳腺の濃度と、出産数、初産年齢、授乳歴の有無、生涯授乳期間との線関連を検討しました。最終的に解析対象となった1万988人の女性のうち、90.1%(9,895人)が出産経験があり、うち13%(1,286人)が5回以上経験していました。初産時の平均年齢は24.3歳でした。
結果です
出産数(1回増加当たり)は、乳腺の濃度が高い女性の比率、そして乳腺の濃度が高い面積と逆相関していました。つまり出産経験のある女性では濃度が下がっている確率が高く、そして濃度の高い面積も減少します。この傾向は少なくとも出産が9回まで明らかでした。
初産年齢(5歳増加当たり)は、乳腺の濃度が高い女性の比率、そして乳腺の濃度が高い面積と正の相関していました。つまり若く出産すればするほど、濃度が下がっている確率が高く、そして濃度の高い面積も減少します。そして同時に濃度が低い面積が増加していました。
出産経験のある女性においては、授乳歴の有無や生涯授乳期間は乳腺濃度と関連は認められませんでした。これは私が今まで書いてきた記事と矛盾しています。私は出産されても授乳をしなければ乳腺濃度は下がらないと考えてきましたが、そうではないようで、出産することそのもので濃度は下がるようです。
今回の結果からは
授乳経験が少ない → 乳腺の濃度が高い → (閉経しても)乳腺が多い(ままである) → 乳がんが発生する母地が多い → 乳がんのリスクは高い
となるのではなくて、単純に
出産経験が少ない → 乳腺の濃度が高い → (閉経しても)乳腺が多い(ままである) → 乳がんが発生する母地が多い → 乳がんのリスクは高い
となることが示されました。論文を見ると、授乳期間の長さは乳腺の濃度と関係しているように見えるのですが有意ではなかったようです(統計学的にはそうは言えなかった)。
ただどちらにしても少子化こそ乳がんの罹患率の増加につながる原因なのだ、ということは揺るぎません。そして我が国では少子化は止まるどころか悪化し、そしてすでに最新のデータでは米国やヨーロッパ諸国を抜いています。それは裏返しに言えばいずれ乳がんの罹患率は米国やヨーロッパを追い抜くということになります。おそらく現在の9人に1人から、5−6人に1人まで増えるのではないでしょうか。
恐ろしいことです。
ご予約専用ダイヤル
079-283-6103