2021.05.10
■線維腺腫の組織発生
線維腺腫は、細胞が異常な増殖を示すことによる病変ですが、顕微鏡で見ても正常の乳腺細胞となんら変わりはありません。がんでは、悪性の細胞が出現し、それが増殖して固まりを形成していますが、線維腺腫では正常な乳腺の一部分がただ“異常に腫れた”状態であることが分かっています。したがって自然な経過で消えることがあります。10~20歳代の女性に好発します。もちろん一人の方に両側にわたって数個存在することも珍しくありません。手術して摘出すると、下の写真のような固まりなので、腫瘍と思われていることが多いのですが違います。
■線維腺腫の自然経過
線維腺腫は基本的には2~3cmの大きさになると増殖が止まります。そして線維腺腫のほぼ半分は自然に消えていきます。
10~20歳代の女性が検診を受けると、線維腺腫はよく見つかります。もちろん悪性ではないので原則切除はされません。そして40~50歳代と年齢が進むにしたがって、線維腺腫をもった患者さんの数は減っていきます。線維腺腫は年齢とともに、自然に退縮して消えていくと考えられています。線維腺腫のこのような経過は、病変の本質が腫瘍ではなく過形成(ただ腫れているだけ)であるということを裏づけています。
■線維腺腫の診断
触診では、線維腺腫は周囲乳腺組織とはっきり異なり、コロコロとよく動く固まりとして触ります。
超音波検査では、境界が明瞭で、内部が均一な硬い塊として描出されます。多くは角のない楕円形ですが、写真のように凸凹があるものも珍しくありません。
マンモグラフィでは線維腺腫はよくわからないことがほとんどです。正常な乳腺細胞と差がほとんどないため、描出されないのです。一部で石灰化していたり、閉経後で乳腺が柔らかくなった方に珍しく線維腺腫が残っていることがあったりすれば見えることがあります。
針で腫瘍を穿刺し、細胞を採取して調べる細胞診では、もちろん悪性細胞は認められません。
手術で腫瘍を切除すれば確実に診断できますが、ほとんどでその必要はないでしょう。

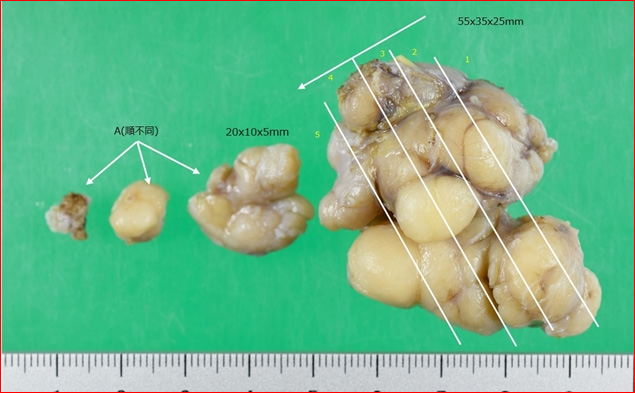
写真左は、切除されてすぐの状態の写真です。多くはこのように球形や楕円で、コリコリと硬いものです。表面や内部はつやのある白色です。
写真右は、ホルマリン固定されており、色が変わっています。一人の方から切除された多数の線維腺腫です。様々な形があり、形だけで良性悪性を診断することは難しいことがわかります。この方のように同側、あるいは両側の乳腺に多発することもよくあります。しょうがのようにごつごつしていますが、基本的に周囲組織に“浸潤”していくことはまれで、手術で容易に摘出できます。
線維腺腫はそれ自体が乳がんになることは稀です。ただそれが存在することで、あるいはその知識があることで、自分で乳腺を触っていて、しこりを見つけた患者さんが、「たぶんまた線維腺腫ができたのだろう」と思い込んでしまうことが恐ろしいのです。「オオカミが来た」のイソップ童話のようです。自己判断しないことが重要です。
10~20歳代の女性に発生している、線維腺腫では、専門の医師であれば触診だけでも高率に線維腺腫と診断することが可能です。ただそう診断したとしても、ほとんどの場合1回の診察で良しとせず、経過観察して変化のないことを確認していることがほとんどです。
ごくまれに線維腺腫によく似た触診所見を呈する乳がんも存在します。また線維腺腫が乳腺の細胞からできている以上、そこから乳がんが発生することもあり得ないとは言い切れません。たとえ年齢が10~20歳代であっても、それだけでよしとせず、専門の医師の判断によって、針で突いて細胞をとって調べる穿刺細胞診などの病理学的な検査で確定させる必要があることはあり得ます。
■線維腺腫の治療方針
医師によって線維腺腫と診断され、かつ腫瘤の大きさが3cm以下のときは通常、切除は不要で経過観察で問題ありません。大事なことはたとえ良性と診断されても定期的に検査を受けていくことです。
ここでは医師が線維腺腫と診断していても手術を検討しなければならない場合について述べます。
腫瘤が3cmを超える場合は、葉状腫瘍とよばれる線維腺腫とよく似た悪性疾患である可能性が高くなるので切除したほうがよいと思われます。また、腫瘤が3cm以下の場合でも、患者の年齢が40歳を超えると葉状腫瘍の可能性および乳がんを線維腺腫と誤診している可能性が無視できなくなるので、組織を一部で採取して診断確定させる、思い切って切除して診断確定させるほうがよいと思われます。
手術をし、腫瘤を摘出したら、穴が開いてしまうのですか?そこにへこみができますか?とよく聞かれますが、経験的にはよほど大きなものでない限り、摘出した傷は残っても、乳腺の変形はほとんどありません。クッションに落ちた文鎮を拾ったように、へこみは周囲の正常な部分が持ち上がって消えてしまいます。
逆にこれから述べる3つの条件を満たしていれば経過観察で十分です。(1)細胞診が陰性、(2)腫瘤径が3cm以下、(3)年齢が40歳以下、の場合は、経過観察(6~12ヵ月に1回)で十分です。
線維腺腫は妊娠にともなって増大することがありますが、妊娠の継続や授乳に影響を与えるほど大きくなることはまずありません。また通常、授乳が終われば乳腺の退縮にともなって腫瘤も自然に退縮することが多いので、妊娠時の腫瘤の増大は一般的には経過観察でよいと思われます。
■葉状腫瘍
線維腺腫と鑑別を要する疾患として葉状腫瘍があります。葉状腫瘍は、線維腺腫が良性の細胞の異常な増殖であるのと異なり、良性と悪性の中間の性質をもつ腫瘍です。線維腺腫が通常、2~3cmの大きさでその増殖が止まるのとは対照的に、葉状腫瘍はしばしば短期間で10cmを超える巨大な腫瘍に成長します。
悪性度が高い葉状腫瘍では、肺、骨などに遠隔転移することがあります。したがって葉状腫瘍は切除による治療の対象です。しかし小さい段階での葉状腫瘍は、線維腺腫と画像上も、検査所見上も、そして細胞や組織を採取して調べても、いろいろな意味でよく似ていて鑑別することは容易ではありません。
そのことからも線維腺腫と診断された腫瘍であっても、原則経過観察が必要になります。
そして3㎝を超えて増大してくるようであれば葉状腫瘍の可能性が高いと判断して最低でも針による組織診、あるいは切除を検討するという方針が一般的です。
続き(この記事は乳がん術後、とくにトリプルネガティブ乳がんについてある程度知識を持っておられる方を対象に書かれているため、一般の方には難解です。また知識がおありの方も、できれば姫路赤十字病院ホームページで私が書いたトリプルネガティブ乳がんの記事を読まれた後で読んでいただくことで理解が深まると思います。)
http://himeji.jrc.or.jp/category/diagnosis/nyusengeka/topics/20170912_1.html
ここまで免疫チェックポイント阻害剤(ICI)がトリプルネガティブ乳がん、それもPD-L1をがん細胞が提示していて、リンパ球の攻撃から逃れている可能性があれば、いままでの抗がん剤のみの治療と比較して、効果があることが証明されたことの話をしてきました。
再発、転移乳がんの治療は、しかし延命治療のニュアンスがあるため、皆さんの中には数か月余命が伸びたところでと思われる方が多いかもしれません。ただ、たとえば手術前後の治癒する可能性が高い患者さんに、こうした新薬を使って万が一でも今までの治療よりも結果が劣ることになれば、そのことはすなわち治癒するべき方を治癒できなくした、ということになります。順序として再発・転移の進行した乳がん患者さんで延命効果が証明された薬剤でなければ、手術前後の治癒を狙った治療には応用されにくいのです。
前置きが長くなりました。
こうしてICIは再発・転移乳がん患者さんの延命効果が証明されました。次は手術前後でこの薬剤を使用して、“治癒率”が上がるかどうかです。今までの治療では5割の方が治癒していた、それがICIを使用することによって6割、7割の方が治癒できるのか。その結果が2020年2月に発表されました。
https://www.nejm.org/doi/pdf/10.1056/NEJMoa1910549?articleTools=true
この試験 KEYNOTE-522では、ステージ2あるいは3の比較的進行したトリプルネガティブ乳がん患者さんをランダムに2:1に分け、従来の化学治療(この試験ではパクリタキセル+カルボプラチン → EC あるいはACです)にICIとしてキィトルーダを加えたもの、そしてプラセボを加えた群に分けました。
注意が必要なのは、この試験は手術前の抗がん剤(Neoadjuvant chemotherapyと言います)として行われ、その後に行われる手術でがん細胞が完全に死滅しているかどうか、その割合の高いのはどちらか、という観点で行われました。
手術前化学治療はほぼ半年間で行われます。手術はその後、時を置かずに施行され、摘出された標本はこれもすぐに病理検査されます。つまり半年あれば一人の方のデータが取れます。
術後 治癒したといえるにはトリプルネガティブ乳がんでは最低3年、通常5年間再発がないことが証明されなければならず、治癒した割合を比較する試験は結果が出るのが遅れてしまうのです(これも将来発表されることはわかっています)。
さてその結果です。
ICI投与群では64.8%の方のがんが消失していました。非投与群では51.2%であり、有意(p<0.001)に投与群で成績が良いことが証明されました。副作用は、先日のデータと変わらず、ICIに特徴的な皮膚の変化、そして甲状腺機能異常、副腎機能異常が認められましたが、投与を中止しなければならないレベルの副作用はまれでした。
この試験ではPD-L1の発現条件を加味せずにエントリーが行われたため、PD-L1の発現の強弱で効果が異なるかどうかは結論が出ませんが、発言が強ければ強いほど、効果が期待できることは簡単に予想できることでしょう。
ついに補助化学治療においても、ICIの効果が証明されました。つまり進行したトリプルネガティブ乳がんを治癒に導くことのできる可能性が、ICIによって今後高まることが示されたと言えます。
今まで乳がんは大きく4つに分けられていました。ルミナールA ルミナールB HER2エンリッチ、そしてトリプルネガティブ乳がんです。この分類がそのがん細胞のもつ標的と、その治療によって分けられていたことは皆さんもご存知の通りです。下の図を見てください。
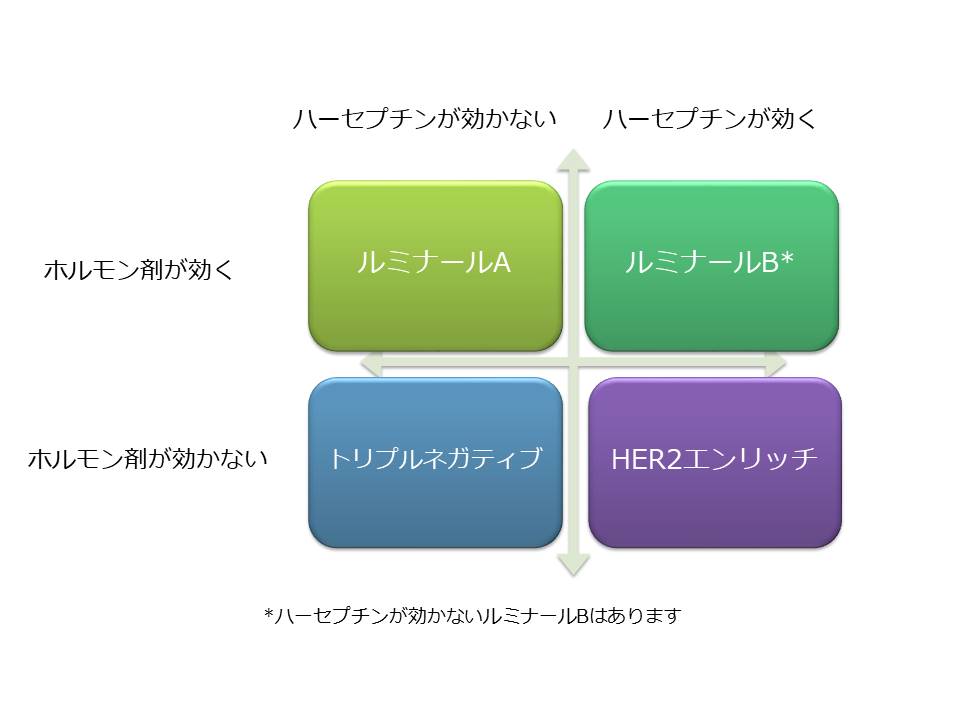
ルミナールBタイプは発言の強弱があってグレーゾーンであり、この4つは実際にはこれほど厳密には分けられない部分もあります。しかしトリプルネガティブ乳がんに関しては、両方とも発現が0であるガン細胞として特徴的です。ホルモン剤も、そしてハーセプチンをはじめとするHER2への標的薬剤も効果が期待できず、抗がん剤に関しても使用してみないと効果はわからないのが原則でした。
しかし以前 姫路赤十字病院のホームページでお話ししたPARP阻害剤(現在リムパーザ®が保険適応になっています)に関しての効く、効かない、そしてそれに加えてICIの効く、効かない、が加わったため、これからはトリプルネガティブ乳がんも4つに分けられることが明らかです。(下の図を参照してください)
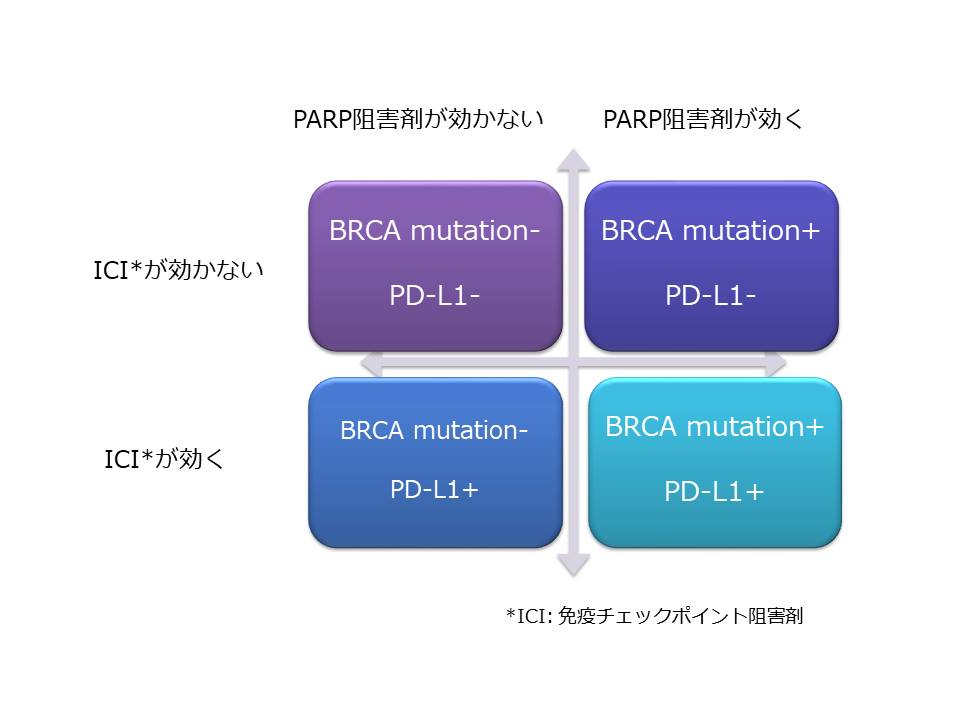
以前書いた6つの分類とは異なる分類ですが、おそらくBRCA mutation+ PD-L1-はBasal like 1タイプのトリプルネガティブ乳がんに、BRCA mutation- PD-L1+はIMタイプのトリプルネガティブ乳がんに相当すると考えられます。そして以前お話ししたとおり、トリプルネガティブ乳がんの6つの分類は、研究室のみで可能な話でしたし、現状はその域を出ていませんが、この4つの分類は今の日本の保険適応の検査でも分類可能です。つまりもはや実践段階なのです。
BRCA mutation- PD-L1-のトリプルネガティブ乳がんのなかのトリプルネガティブ乳がんについても、もちろん研究と治療の開発が進んでいます。6つの分類のうちに薬が揃っていないPI3K阻害剤はすでにたくさんの薬が開発済みで試験が始まっています。
憎きトリプルネガティブ乳がんの包囲網は狭まりつつある、そういえるようになってきています。皆さんの治療に役立つ段階なのです。始まりの終わり、黎明期は終わりました。つかみどころのないトリプルネガティブ乳がん、のイメージは変わりつつあります。これからは実践投入の中でさまざまな喜びと、そして学びの中から更なる課題が出てくるでしょう。
以前 私が勤務していた姫路赤十字病院のホームページでは、乳がんに関していくつか記事を書かせていただいていました。幸いご好評いただき、たくさんのアクセスを頂いた記事もあります。その中でTriple negative(トリプルネガティブ)乳がんの記事は飛びぬけてアクセス数が伸びており、関心の高さを感じさせていただいたとともに、このがんで苦しんでおられる患者さんの多いこともまた実感として感じていました(http://himeji.jrc.or.jp/category/diagnosis/nyusengeka/topics/20170912_3.html)。
その記事の中で“トリプルネガティブ乳がんは一種類ではない”ということを述べました。大きく6つに分けられており、それぞれに対応する治療法もまた開発が進んでいると述べました。6種類のタイプ分けはがんの遺伝子の解析から導き出されたものであり、研究段階であるため、いま病院で治療中の方にはまだまだ応用できるもの、できないものがあります。2021年現在、DNAプロファイリングと呼ばれる手法が、実地臨床にも導入されつつありますが、それでもそれによってきれいに6つに分類できるものではなく、もちろん対応するとされる治療法もそのタイプであれば必ず効いたり、それ以外のタイプには全く効かなかったりするものではありません。トリプルネガティブ乳がんという、特徴のないことが特徴のがんに対して、すこしでも特徴を見つけ、タイプ分けできれば理解が進み、治療の標的を決めやすくなることから、仮にそのように分類された、と考えておいた方がよいでしょう。
さてその記事の中で、IMとされた分類、別名 髄様がん(Medullary breast cancer)について述べました。この種類のトリプルネガティブ乳がんの腫瘍部分を顕微鏡で観察すると、腫瘍浸潤リンパ球(TIL)と呼ばれるがんをやっつけようと集まってくるリンパ球がたくさん観察されます。私たちの体に備わっている免疫細胞が戦ってくれているので、もともとトリプルネガティブ乳がんの中では予後が良いことが知られていました。
ただがんとして、しっかり成立しているのだから、このがん細胞はこうして集まってきているリンパ球を無力化する力を持っていることもわかります。まして転移再発を来してどんどん病状が進んでいればなおさらです。
最近、この働きをつかさどるPD-1、PD-L1と呼ばれるシステムが見つかりました。京都大学特別教授の本庶佑先生が発見したたこの免疫の監視から“逃げる”機能の発見は、のちに様々な方法で“逃がさない”方法を開発することにつながり、がんの治療、特に肺がんの治療方法を画期的、かつ完全に書き換えてしまいました。この功績によって本庶先生は2018年のノーベル賞を受賞されています。

このシステムをわかりやすく描くと上の図のようになります。がん細胞をやっつけようと集まってきたリンパ球に、がん細胞はPD-L1を使って賄賂を渡し、お目こぼしを図る。リンパ球がPD-1でそれを受け取ってしまうと、集まってきても何もしなくなり、攻撃をやめてしまうのです。この賄賂のやり取りの現場は免疫チェックポイントと呼ばれています。免疫チェックポイント阻害剤(ICI)と呼ばれる薬剤はこの現場をブロックしてしまいます。これによってがん細胞をやっつけに来た免疫細胞が本来の役割を取り戻し、攻撃を始めます。これにより、抗がん剤に強い抵抗性を持つがん細胞を破壊することが可能になり、いままで難治とされたがんの治療にも大きな成果が上がっています。
乳がんもその例にもれず、少しずつこのICIが効果を上げるものが見つかってきました。
その一つが先に述べたトリプルネガティブ乳がん、髄様がんであり、またその分類に属さないタイプの乳がんであっても、そのがん細胞が細胞表面にPD-L1を多く表出しているものではICIが効果を発揮することがわかってきました。
2020年米国臨床腫瘍学会(ASCO)で発表され、12月にLansetで論文発表されたKEYNOTE-355は転移性のトリプルネガティブ乳がんに対するICIの効果を証明したものとして大きな話題になりました。(https://www.thelancet.com/action/showPdf?pii=S0140-6736%2820%2932531-9)
この試験ではPembrolizumab(日本名 キイトルーダ)というICIを使用します。
再発・転移を抱えるトリプルネガティブ乳がん患者さんを治療するにあたって、医師が選んだ抗がん剤のみ(プラセボを上乗せ)で治療する群と、抗がん剤に加えてキイトルーダを上乗せする群に分けて、効果(どれくらいの期間進行を抑えることができるのか?)、そして副作用の内容や出現率を比較しました。
まず、PD-L1を強く表出している群、そして弱いけれどもわずかでも表出している群、そしてしていない群に分けます。その上でそれぞれの群をランダムにキイトルーダを使用する群と使用しない群に振り分けたのです。ここでは髄様がんかどうかではありません。がん細胞がPD-L1を出しているかどうか、が問題でした。
下のグラフは、強くPD-L1を表出していたトリプルネガティブ乳がんに対するキイトルーダの上乗せ効果を示した結果です。
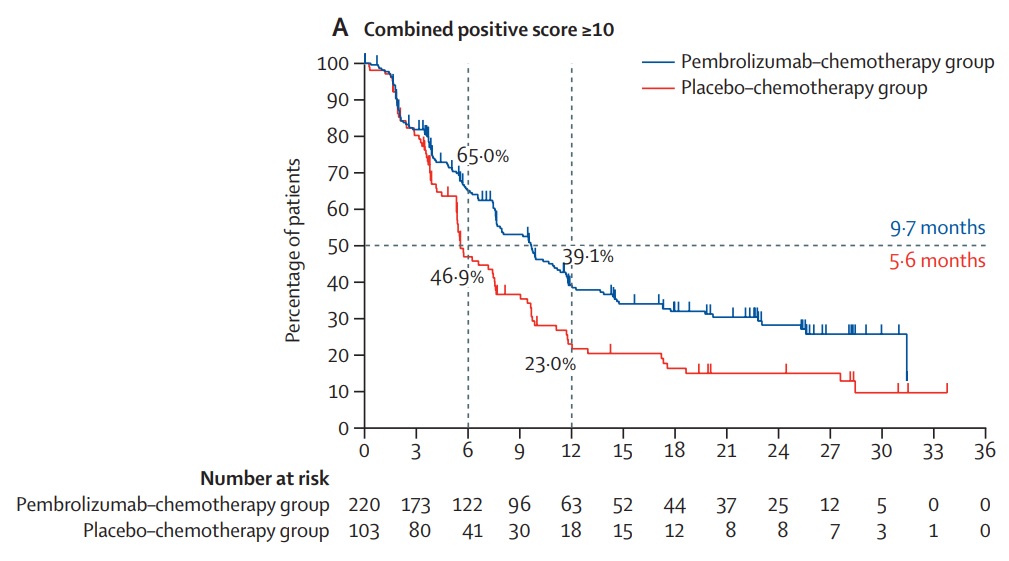
このグラフの見方は、50%の患者さんで進行を4.1か月遅らせることに成功した、と読みます。青色の線は常に赤の上にあり、治療期間全体にわたって、キイトルーダを併用した群はしなかった群よりもがんの進行が抑制されました。
治るのではないのか、たかが4か月なのか、とわずかな効果に見えるかもしれませんが、キイトルーダなしで化学治療を行った場合、つまり今まで通りの治療であれば、50%の方は5.6か月で再び進行が始まることが示されています。キイトルーダはそれを9.7か月と倍に伸ばしたことになります。その計算倍率からすれば、今までの治療で1年間有効であった方はそれが2年に延びます。素晴らしい結果だったのです。
一方で副作用はどうでしょう。いままでさまざまな“サプリメント”が“免疫を改善する”、”免疫を増強する”と歌って発売されました。先日もある患者さんと、そういえば水素水も免疫がどうしたこうしたと言われていましたね、と話をしました。免疫の難しいところは、上がったにせよ、下がったにせよ、その機能を測定できない、ところにあります。たしかに白血球が少なくなれば免疫が落ちている可能性がありますが、それも免疫がまったく正常の方でもなんらかの感染がなければ低い数値になっていることはよくあります。逆に感染症を起こして高熱にうなされ、重症になっていれば白血球は上昇していますが、そもそも感染を起こしているのですから、免疫がしっかり働いて、などと感じないはずです。
副作用から見たとき、このICIの恐ろしいところは、がん細胞が免疫から逃げるために使っているPD-L1という分子は、正常細胞も必要な時に使う大切な機能のひとつである、そこを阻害してしまう、ということです。つまりICIが働けば、免疫細胞はがん細胞の攻撃を始めるだけではなく、それを使って免疫から攻撃されないようにしている正常な細胞も攻撃を始めるのです。
キイトルーダを使用したこの試験でのその代表が甲状腺機能低下、あるいは亢進です。橋本病(甲状腺機能低下)、バセドウ病(甲状腺機能亢進)はいずれも免疫の異常によって引き起こされます。これがICIによって引き起こされるのです。それ以外にも、ICIには抗がん剤では見られない特徴的な副作用があることがわかってきています。アトピーに似た皮膚の炎症はよく見られる合併症です。副腎機能異常、心筋炎といった重篤な副作用も報告されています。
ICIを使って治療を行っている医師の間では、免疫のお薬だから、効果は高く、副作用は軽い、だから抗がん剤よりも気楽に使える、と考えるのは早計だということがもうわかっています。ただいままで抗がん剤で治療してきても効果が今一つ得られなかったがん患者さんには、選択肢が確実に増え、朗報であることは間違いありません。
長くなりましたので、次回と2回に分けて、トリプルネガティブ乳がんと免疫チェックポイント阻害剤について、さらに解説していきます。
4月27日 国立がん研究センターが、2008年にがんと診断された人の10年後の生存率を発表しました。といってもこれまでも発表はなされてきたので、最新のデータに更新されたというのが本当です。各新聞報道も大きく扱ったようです。
紙面では、” 胃や大腸など、がん全体で、10年後の生存率は59・4%” と発表されています。専門的ながん医療を提供している全国240施設の約24万症例を対象にした調査で、これまでに発表された10年生存率の統計で、最も大規模なものです。がんは不治の病とされていましたが、実際には半分以上の方が生還されているということは驚きをもって迎えられたと思います。
ちょっとひっかかったことです。私が読んだ新聞数紙では、”胃がんや大腸がんなど” と書かれていることが多かったのですが、皆さんの新聞ではどうですか?すでに女性は大腸がん、肺がんの順で亡くなる方は多いので、すでに4位に落ちた胃がんをトップに述べるのは“古いな”という印象です。いまでも胃がんががんの象徴なのかな、と推測できます。マスコミの方々の頭脳の刷新をしてもらいたいものです。
がんの種類別では、10年生存率が最も高いのは前立腺がんで、98・7%。女性の乳がん(87・5%)、子宮内膜がん(83・0%)、子宮頸(けい)がん(70・7%)、大腸がん(67・2%)と続きました。私の就任のあいさつでも書かせていただいたとおり、乳がんの生存率の高さが際立ちます。(前立腺がんだけは統計の処理の違いで、少しおかしなデータになっています。)
ただここまでは新聞でも描かれている記事ですので、私は別の視線から記事を深堀してみたいと思います。毎日新聞のサイトには部位別がんの5年、10年生存率のグラフと数値が出されていました(https://mainichi.jp/articles/20210427/k00/00m/040/039000c)。だれでも見られるので参考にしてみてください。
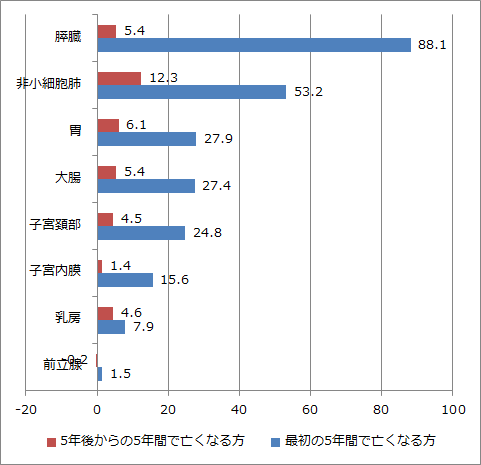
例えば大腸がんではそれぞれ72.6%そして67.2%です。100からマイナスしてみます。すると大腸がんでは最初の5年で27.4%なくなり、その後の5年間でさらに5.4%なくなる計算になります。
胃がんは72.1%、66.0%ですので、27.9%、6.1%となります。子宮内膜がんは84.4%、83.0%ですから15.6%、1.4%、子宮頸がんは75.2%、70.7%なので24.8%、4.5%になります。こうして5年間で亡くなる方、その後の5年間で亡くなる方を計算して、グラフ化してみました。
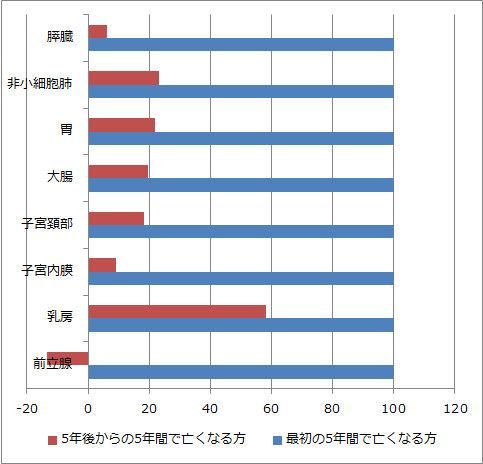
下、左のグラフがそうです。そのままではわかりにくいので右に計算しなおしました。右のグラフでは最初の5年間で亡くなる方を100とし、そこからの5年間で何人が亡くなるか、揃えてみました。乳腺で赤が飛びぬけて高いと感じませんか?
これが乳がんの特徴です。子宮内膜がんやすい臓がんはその逆で低い。つまり最初の5年間を生き抜けば、その後はずいぶん安心と言えます。ところが乳腺では60%相当の方が次の5年で再発されるため、油断できません。
乳がんの患者さんでホルモンレセプター陽性乳癌として、毎日ホルモン剤を飲まれている方がおられます。2008年の段階ではこれらの方のほとんどがホルモン剤を5年で終了していました。現在では患者さんによりますが延長され、10年、15年継続して飲まれている方もおられます。さて乳癌の患者さんの中でホルモン剤を飲まれている方の割合はどれくらいかご存知ですか?60から70%なのです。それらの人が5年間無事に過ごされて、その時点でホルモン剤を完了している。もしその時点ではがん細胞は消えておらず、ホルモン剤によって抑え込まれていただけだったとしたら…
もちろんホルモン剤を5年で終了したすべての方がその後の5年間で再発するのではないので、60%で一致しているのはただの偶然です。ただ相当に不気味であることは事実でしょう。実際、乳がんならでは特徴である、5年の経過だけでは安心できない、その原因にホルモン剤の影響があることは間違いない事実です。
このことを解説した記事を4月23日に書きました(https://www.nishihara-breast.com/blog/2021/04/4/)。ここでもう一度参考にしていただければ、さらに理解が深まると思います。ホルモン剤を飲まれている乳がん術後の方はここでもう一度、深堀して考えていただければと思います。
■「乳頭からの異常分泌」についてお話します。
通常、乳腺は人生の中で授乳期以外にはあまり役割がありません。そのため乳腺は妊娠し、授乳を行って初めて完成する、体の中ではもっとも遅く成熟する臓器といわれています。
乳頭には目には見えませんが、非常に小さな穴が開いていて、“乳管”と呼ばれる管で乳腺に連絡しています。妊娠がきっかけで初めてこの乳管は完全に開通し、乳腺で作られた乳汁を乳頭に運びます。
下の写真では、授乳期ではないのに、乳頭からさまざまな分泌液が出てきたことで来院された患者さんの写真を示しています。このように普段は意識をしていなくても、乳頭にはきちんと穴が開いています。授乳が始まればそこからミルクがでてくるのは当たり前ですが、そうではない時にミルクではないものが出てくるのは異常です。
しぼると赤ちゃんもいないのに乳頭からおっぱいが出てくる、知らない間にブラジャーなどの下着にしみができている、じくじくして気持ちが悪い、下着にできたしみをよく見ると出血しているなど、乳頭異常分泌にはさまざまな訴えがあります。こうした訴えは妊娠し、授乳経験がある方に多い傾向がありますが、妊娠経験がない方でも認められることがあります。
■乳頭異常分泌の原因
原因には、ホルモンの異常、乳管(乳腺から乳頭まで乳汁を運ぶ管)の感染や炎症、そして乳管の良悪性腫瘍などが考えられます。
こうした異常分泌が見られる際に、写真の左側のような、両方、あるいは片方であっても乳頭のさまざまな部位から出てくるミルク状の分泌、黄色を帯びた透明な液体は、その多くが問題ない所見と思ってかまいません。もしこれらがすべてがんからの出血であれば、乳腺全体ががんに侵されており、まして両側であれば両方の乳腺がいっぺんに乳がんに侵されていることになります。そんなことはめったに起こりません。したがって写真のようにいろいろなところから出てくる分泌物は、がんが原因でないと考えるほうが自然です。
そのことから逆に問題になるのは、「血液を混じた分泌物」が、「片方の乳頭(もっといえば乳頭のいつも同じ穴、乳管開口部」から、「持続性」に認められる場合です。写真で言えば右側がそれにあたります。こうした分泌物は、乳管にできた腫瘍が原因となっていることがあり、早めの精査が勧められます。
写真でははっきりとした出血ですが、こうした例はむしろ外傷や、術後に認められるもので、ほとんどの症例は出血といっても、真っ赤な血液が出てくることは少なく、赤み、あるいは茶色みを帯びたどちらかといえば透明な液体が出てくることが多いようです。その分泌液に血液が混じっているかどうかは、反応液をしみこませた試験紙を使うことで簡単に調べられます。
そして実際に血液が混じっているとなれば、さらに詳しい検査になります。
大腸がんの検査で、便潜血を調べ、血が混じっていることがわかれば大腸ファイバーをして、がんがないかどうか調べますね。それに考え方は似ています。
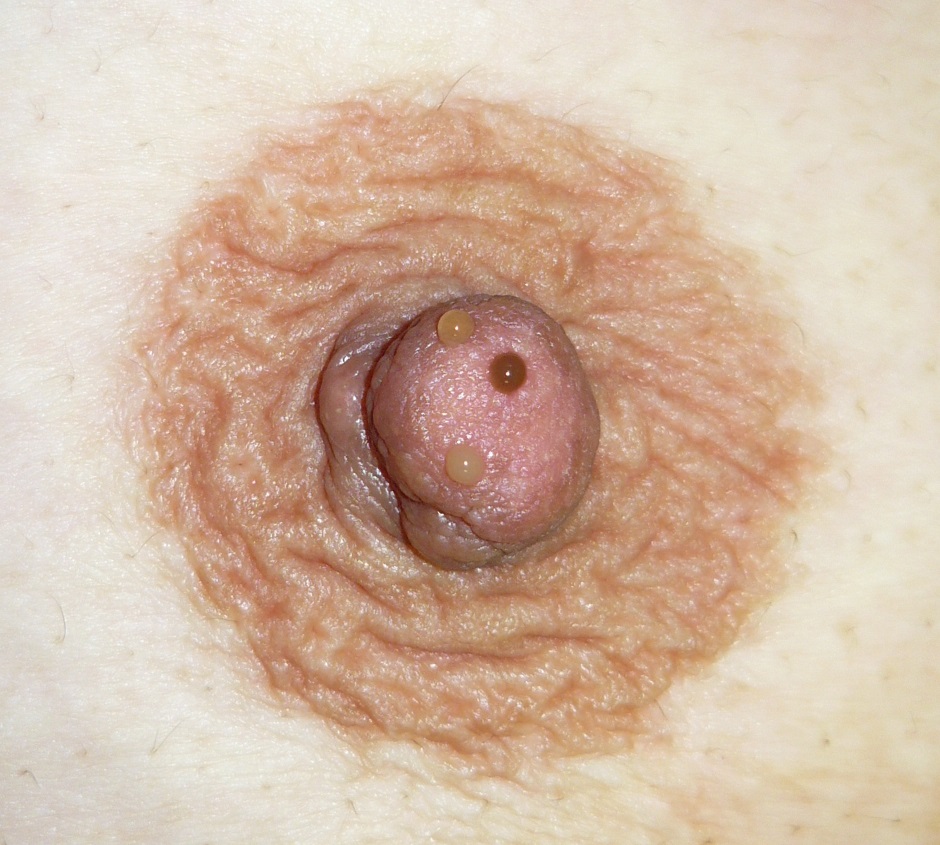
左側の写真の患者さんでは、乳頭のいろいろな部位から黄色の浸出液が出ている。明らかな出血は認めない。
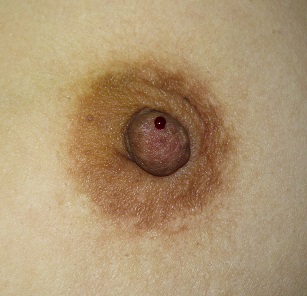
右側の写真の患者さんでは一つの孔から、明らかな出血が認められる。この方では絞らなくても持続的に出血しており、入浴すると、お湯に糸のように血が流れているのが見えたと言われていた。
■乳頭異常分泌の検査
乳頭異常分泌を主訴に来院された患者さんであっても、通常通り、マンモグラフィと乳腺超音波検査が行われます。この二つの検査は乳腺の検査のゴールデンスタンダードです。それで何か異常があれば、それから異常分泌の原因が推察されますので、それを優先的に検査します。
問題は、マンモグラフィと超音波検査のどちらにも異常が認められない場合です。
今までのお話の中にも出ましたが、乳頭には乳汁を出すための穴があります。非常に細く、また普段は閉じているため肉眼ではなかなか確認できません。ただ技術的にはその細い管を探し当て、挿入し、中を観察することのできる「乳管鏡」という内視鏡が開発されています。右の写真はその実際の風景です。細い針のようなカメラですが、決して「刺して」いません。挿入されています。もちろん局所麻酔も使って痛みのないように検査されます。そういうところまでは便潜血が認められた時、大腸ファイバーを挿入し、検査する、流れとそっくりです。しかし乳管内視鏡は、あまり普及しておらず、特定の施設でなければ持っていません。われわれも持っていません。
乳管内視鏡はその構造上あまりにも細く、かろうじて観察のみ可能で、たとえ何か病変を認めたとしても、その一部を採取したり、調べたりすることがほぼできません。がんと診断をつけるためには、結局ほかの検査方法に頼らざるを得なくなることが原因です。
つまり乳頭から異常分泌があり、乳管鏡で何かが見えたとしても、それがマンモグラフィや、超音波検査で捕まらないのであれば、それは数㎜大の極小な病変であり、それがすぐに命にかかわるような事態にかかわることはほとんどないのです。経過観察し、その他の検査で認められるようになってから、確定診断がついたとしても、それで十分治癒させ得る、と考えられているのです。
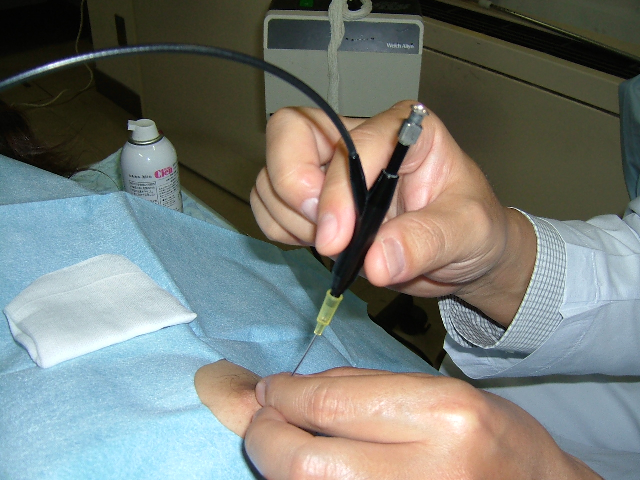
乳管鏡を実際に施行しているところ。
カメラなので先は針ではありません。細いグラスファイバーを乳管の中に挿入して、内部を観察します。ただほぼ観察しかできません。
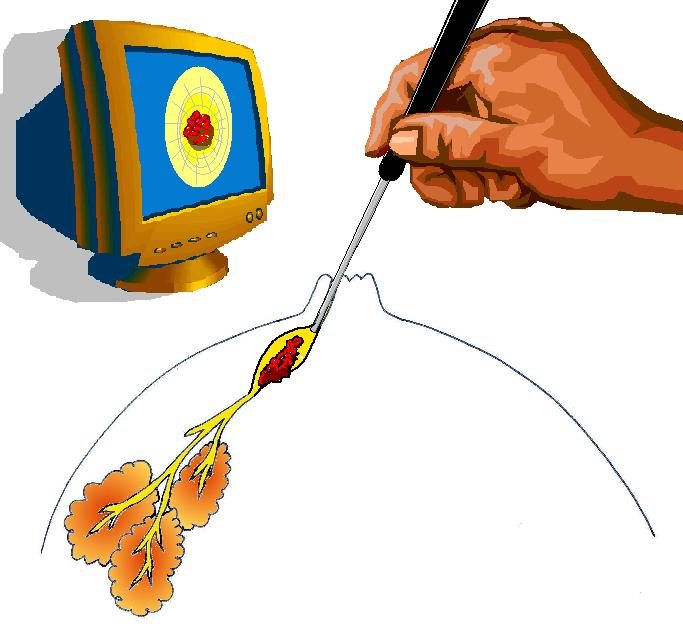
図にすると こういう感じで検査は行われています。
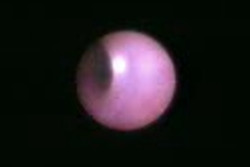
実際の乳管鏡の画像から、この乳管は正常な粘膜におおわれています。なめらかでつるつるしており、きれいなピンク色です。
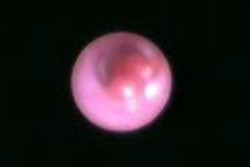
少し離してみてください。赤くて丸いポリープがあることがわかります。この病変は乳管内乳頭種と呼ばれる良性のものでした。
■乳頭異常分泌への対応
先に述べましたが、マンモグラフィ、超音波検査、場合によってはMRI検査まで行われますが、それでも異常が認められない場合には原則、経過観察で問題ない場合がほとんどです。
乳管内視鏡をして何かを見つけても、その検査だけで診断を確定することはできず、そして結局主訴である異常分泌をとめることもできないため、この検査は普及していません。我々の施設でもこの内視鏡はできません。
ただ患者さんにとって、ずっと継続している出血や分泌は、下着も汚れ、場合によっては衣服も汚れるので不快なものでしかありません。ましてやポリープや、場合によっては極小だといっても、乳がんが潜んでいる場合もあるとなければ気にもなります。
最終的には全身麻酔下に行われる「選択的腺葉区域切除術」によって、この原因を排除し、根治させるとともに、診断を確定させることができます。(手術の内容はここでは触れません)
もちろん全ての患者さんにこの手術を受けることは勧められません。先述の通り、
1. 血液を混じた分泌物が、
2. 片方の乳頭、もっといえば乳頭のいつも同じ穴、乳管開口部から、
3. 持続性に認められ(我々のデータでは平均3か月観察しています。出血が多い、ご高齢、MRIで所見がある、などがあれば、観察期間を短くして手術に踏み切る傾向があります)
4. マンモグラフィや超音波検査で所見がない、あるいは診断が確定できない場合に勧めています。
私が部長をしていた姫路赤十字病院では、実際にこの方針にのっとって手術を行っていました。昨年末にこうして最終的に手術を行った133例の患者さんの解析を行いました。結果 85.1%の患者さんに良性悪性を含めて何らかの腫瘤が発見され、37.6%で乳がんが発見されました。もちろんそのすべてで乳頭出血の主訴は消失しました。そして乳がんと診断されたほぼすべてがステージ0から1の早期がんで、実際乳がん症例の73.7%はステージ0の非浸潤性乳管がん(DCIS)と呼ばれるほぼ治癒が期待できるものでした。
したがって乳頭異常分泌を認める方はこの基準にのっとって経過観察し、定期的に検査をし、その過程で手術をする、しないを決定していくことで問題はない、と言い切れると思います。不安や疑問があれば時々に応じて相談しながら、検査と経過観察に付き合ってください。
■セカンドオピニオン
それでも、もし他の病院で検査を受けてみたい、意見を聞きたいと思われたら、遠慮せずにおっしゃってください。だまって行かれたら、全ての検査がそちらの病院でもやり直しになります。気になされることはありません。紹介状を書き、今までの検査結果をお貸しいたしますので、おっしゃってください。そのことで患者様の今後に不利益があることは決してありません。
にしはら乳腺クリニック院長 渡辺直樹
Q: 乳がん患者はCOVID-19のワクチン接種は可能ですか?
最近、外来で経過観察させていただいている患者さんによく聞かれる質問に答えさせていただきます。ただご存じの通り、日本ではまだ数%の方しかワクチン接種を受けておらず、日本人のデータそのものが乏しい状況です。まして乳がん患者さんに摂取して何が起こるのかは世界的に見ても研究がまだ進んでいません。そこでここでは接種の進んだ米国のデータから参照しました。ここで述べるデータは米国の国家機関から国民に向けて行われた発表内容ですので、信頼できるデータです。www.breastcancer.org/about_us/press_room/news/coronavirus
A: 答えはYESです。COVID-19ワクチンは緊急使用下において認可が下りていますが、現在乳がんにて治療中、そして過去に乳がんに罹患した経験のある方でも安全かつ有効であると考えられています。米国疾病予防管理センター、米国総合がんセンターネットワーク、そしてその他専門医による団体は、担癌患者さんにむしろ優先的にワクチン接種を受けるよう勧めています。もちろん各個人の状況は異なりますので、実際の摂取に当たってはまず主治医と相談することを勧めています。
2020年12月、アメリカ食品医薬品局はファイザー社、モデナ社製のCOVID-19ワクチンの緊急使用を認可しました。ジョンソンエンドジョンソン社製のワクチンは2021年2月に許可しました。他国で使用されているワクチン、そして新しく開発も進んでおり、順次認可していきます。
2021年4月にアメリカ食品医薬品局、米国疾病予防管理センターはジョンソンエンドジョンソン社製ワクチン使用について、“多くの検討事項の発生”を受けて、一時停止処分を決定しました。これによって医療関係者に、ジョンソンエンドジョンソン社製ワクチンを使用して血栓症を発症した6名の患者さんを含めて、これらを調査し、対応する時間的猶予を設けています。(最近解除されたようです。ただ血栓症についてはまだ完全には解明されておらず、注意喚起が添付されているようです。2021年4月25日注 ファイザー社、アストラゼネカ製のワクチンでも血栓症の報告は0ではないようです。すでにジョンソンエンドジョンソン社のワクチン特有の副作用ではないのでは、との報告も出ているようです。2021年6月注)
ワクチンは活性のあるウィルスを含んでいるわけではありません、ですので、がんの治療中などの理由で治療免疫が弱った方に使用することに問題があるわけではありません。アメリカ食品医薬品局はこれらのワクチンが安全で、かつCOVID-19の感染、重症化、そして死亡から身を守るのに有効であることを確信しています。ただワクチン接種しても、その効果がいつまで続くのか、そして接種後にウィルスにさらされた時、自分は症状のないまま、それをそのままほかの人に感染させないのか、まだわかっていません。ですので、マスクを着用し、距離をたもつことをワクチン接種のあとも継続するよう勧めています。
専門家はいまがんの治療中の方、がんの既往歴のある方、いずれもCOVID-19のワクチンを受けられることを勧めています。ただそれぞれの方で事情は異なりますので、実際に接種の際には、その判断が正しいかどうか、主治医に相談してから受けるようにしましょう。
にしはら乳腺クリニック院長 渡辺直樹
2021.04.23
今のようにコロナが騒動になる前、2019年末 米国で行われた世界最大規模の乳がんの学会(SABCS)において、ホルモンレセプター陽性乳がん患者さんが5年間ホルモン剤をのみながら再発なく経過して、“ホルモン剤を終了した”、そういった方をそれ以降15年、合計で20年間も経過観察した治療成績のまとめが発表されました。なんと110の臨床試験、約8万人の乳がん症例をまとめて検討した非常に大規模なもので、こうしたものはメタアナリシスと呼び、もっとも信頼性の高い学術的な証拠として扱われます。
この話題は、ホルモン剤を何年飲んだら安心できるのか?ということに関して一つの考え方を教えてくれるものです。これを掘り下げていこうと思います。
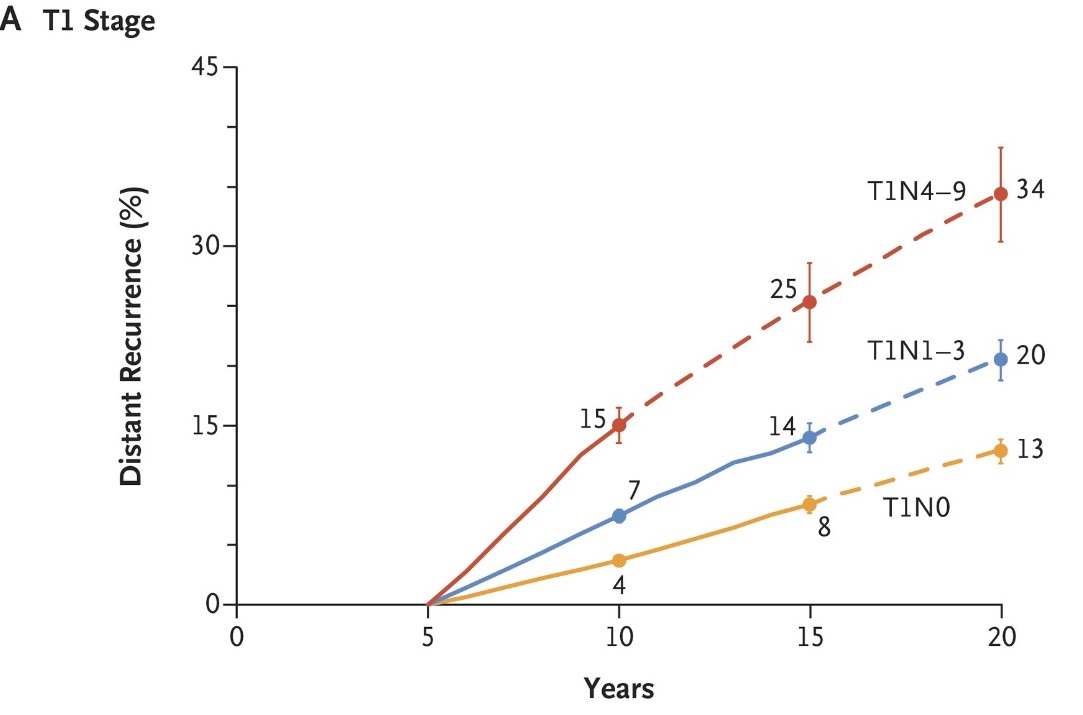
N Engl J Med 2017; 377:1836-1846 / DOI: 10.1056/NEJMoa1701830
まず基礎的な話から始めます。
上記のグラフは2017年の発表のものです。このグラフは「5年間再発なしで無事に経過された人が、ホルモン剤を終了とした後、どれくらい再発するのか」を示したものです。ですので5年後からグラフが立ち上がっています。黄色の線はT1N0と書いてあります。つまりリンパ節転移もなく、腫瘍径が2㎝以下、ステージ Iとされる早期乳がんの患者さんを扱ったグラフです。黄色の線では10年後に4%、15年で8%、20年で13%が示されています。つまり先に示した早期乳がんの方が5年間 ホルモン剤を飲まれ、再発なしに元気に経過され、そこでホルモン剤を中止されると、そこから15年後には13%の方が再発されている、ということが示されています。
重要なのはたとえ20年経過していても再発するリスクが消えていないことです。
乳がん術後の方が、ホルモン剤を飲まれながら5年間無事何事もなく経過されたとして、その中にはもちろん乳癌が完全に治癒されている方もおられます。こうした方はその時点から、もしかすると術後すぐからホルモン剤を飲まなくても問題はなかったはずです。黄色の線に属する方では少なくとも9割の方はそうです。そして一部の方では残念ながら体のどこかにまだがん細胞が生き残っています。しかし飲んでいるホルモン剤によって、女性ホルモンによる信号がブロックされており、増殖はせず、その場でおとなしく眠っています。もちろん検査では捕まらないような小さな小さな転移(微小転移といいます)です。グラフの黄色に属する人では、5年たった時点でもこうした方が1割以上はおられるのです。そしてホルモン剤を中止した後、次第に戻ってきた女性ホルモンレベルに刺激を受け、活動を再開し、増殖し、姿を現し、転移として発見されます。そういった方であるリスクが1割はある、ということになります。
ここから本題です。
先に示した2017年のデータは、HER2陽性の患者さんが入っています。ご存知の方もおられると思いますが、HER2陽性の患者さんではもちろんホルモン治療も重要ですが、ハーセプチンを中心とした抗がん剤、つまり化学治療をしっかり行っていないと、いくらホルモン剤をきちんと飲んでいても再発しやすいことがわかっています。ハーセプチンによる治療の重要性が“常識”となって、全国でしっかり徹底されるようになったのは2000年以降です。2017年の20年前は2000年より前になってしまい、ハーセプチンでちゃんと治療されていない患者さんのデータが強く反映されます。そこで2020年のデータとしてハーセプチンの治療が徹底された以降のデータを検討してみようというのが2019年今回の発表の趣旨でした。
もちろんそれ以外も乳がん治療はずいぶん進歩しました。たとえば2000年以前と以降では、化学治療が施行されている割合は43%から64%まで増加し、タモキシフェンではなく、アロマターゼ阻害剤が使われている割合は12%から58%まで増加、さらにHER2陽性症例へのハーセプチン使用割合は0%が40%まで増加しています。当然結果はより改善していることが予想されます。
今回の発表で2000年以前と以降を比較した結果、こうした早期乳ガン患者さんが再発するリスクは、RR0.73(0.64から0.85)と、幸いにも27%!も低下していることが分かりました。下に示したグラフが実際に発表されたグラフです。
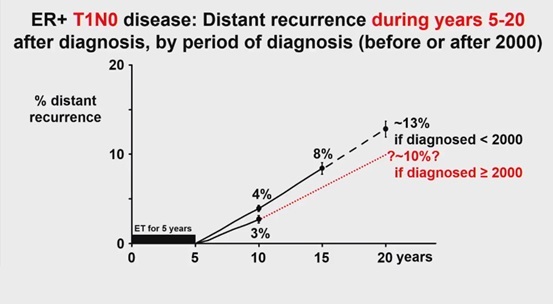

グラフは10年までが実線、それ以降は点線です。つまり10年以降は計算上の予想です。
今後、T1 N0 ステージ I の患者さんに関して、「5年間再発なしに無事にホルモン剤を飲んで経過され、そこでホルモン剤をやめてしまうと、その後15年間で10%近くの方が再発する」 という試算が今回示されました。もちろんより進んだステージだった方ではそれよりも高い確率が予想されます。ですから5年経過された方が、その後も継続してホルモン剤を飲んでいくことを勧める、という結論に変わりはないでしょう。
しかしそれではホルモンレセプター陽性乳癌患者さんは、10年たっても15年たっても、永久にホルモン剤を飲まなければならない、ということになります。しかしホルモン剤も無料ではない。そして骨粗鬆、子宮内膜症、そしてわずかではあるが子宮体癌のリスクが上がるなど、様々な副作用、リスクがあります。こうした患者さんは永久にホルモン剤を飲むべきなのでしょうか?
ここからは私見として読んでください。私の患者さんに対して自分はこう考えて治療に臨んでいる、ということです。
例えば70歳前後のホルモンレセプター陽性乳癌患者さんがおられたとしましょう。黄色の線で示されたT1 N0 ステージ I の早期の方です。ホルモン剤を飲まれ、5年無事経過しました。
さて、この方が80歳になれず、乳がん以外の理由で亡くなる可能性は計算上12%あります。寿命でなくなる可能性が12%はあるということです。
一方乳がんの再発で亡くなる可能性は6%以下です。
ホルモン剤を中止せず、継続して飲めば6%まで改善することは確実です。しかしそれでも0まで下がることはありません。それでも ほかの病気やがんなど、寿命で亡くなる可能性のほうがよほど高いのです。
ホルモン剤を辞めても、ほかの病気で死んでしまうほうがよほど可能性は高い、それならばもうホルモン剤は辞めていいのではないか、自分はそう考えます。
ホルモン剤を飲むことで使うお金があれば、そしてまだまだ長生きしたいのであれば、他の疾患、他の臓器のがんの検診に費やしたほうがよほど効率的と言えます。ここで70歳を60歳と入れ替えるとどうなるか。この方が70歳になれず、他の疾患で亡くなる可能性は5%です。50才ならどうか?他の疾患で亡くなる可能性は2%、これなら乳がんで亡くなる可能性は無視できませんよね。
これらのことから、ホルモン剤を5年完了した時点で70歳を超えておられる方であれば、ステージ Iの早期乳がん患者さんではホルモン剤を辞めていいと考えています。60歳の方は検討してもいいでしょう。もちろん辞めろ、ではありません。得られるものと失うもののバランスが悪い、と考えます。最終的には主治医とも相談しながら決めていけばいいでしょう。
効果があるからと言って、全員が永久にホルモン剤を飲み続けることが正しいとは言えません。かといって効果があることがわかっていながら年齢を理由に全ての人に飲用を辞めていただくことも間違いです。それぞれの状態に応じて、ホルモン剤を続けるメリットとデメリットを正確に理解し、主治医と相談しながら今後の服用を柔軟に決めていく、それが正しい解決方法と言えるでしょう。
2021.04.21
“2004年2月3日 私はステージ3Cの進行した乳がんの診断を受けました(乳がんのステージは1→2A→2B→3A→3B→ 3C→4(末期)と進行します)、しかしその6週間前、私はマンモグラフィ検査を受け、正常との診断を受けていました。ステージ3Cの乳がん女性が5年後に生存できる可能性は48%以下です。" – Nancy M. Cappello, Ph. D.
ちなみにPh.,D.は医学博士の略です。ナンシーさんはドクターだったのです。そして毎年きちんとマンモグラフィによる検診を受けていました。そして正常と診断されたそのわずか6週間後、末期寸前まで進行している乳がんである、と診断されたのです。日本でもある芸能人の方が同じような経験を告白し、大きな話題になりました。
これを聞いて多くの方は、“がんの見落としだ”“とんでもないミスだ”と思われるでしょう。ただナンシーさんは医師なので、なぜ自分の乳がんは正しく診断されなかったのか、調べようと思い立ちました。自分と同じような悲劇を他の誰にも体験してもらいたくなかったからです。そして自分の乳腺が“Dense=高濃度”だったからなのだ、という結論にたどり着いたのです。
彼女は問いかけます。貴方の乳腺は高濃度ではないですか?そのことを知らないで検診を受けて正常と診断されても、正しく診断されていない可能性があるのです、と。
高濃度乳腺とはどんな乳腺なのでしょうか?
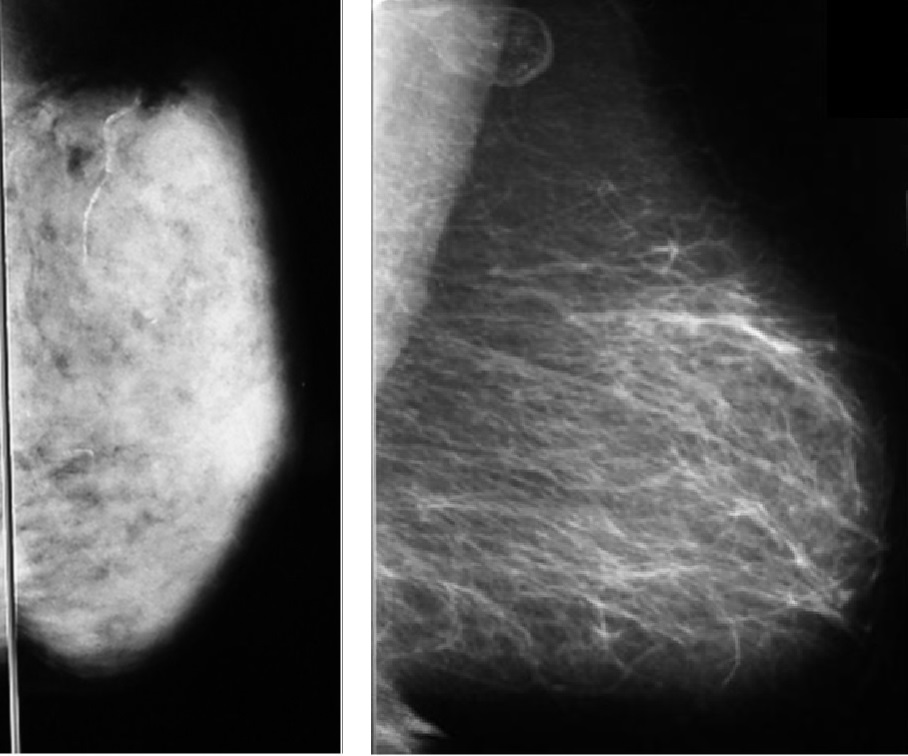
下の写真を見てください。左が高濃度乳腺、右が乳腺散在となります。個人ごとに乳腺は全く異なることがわかると思います。両方の乳腺とも正常と診断されました。
マンモグラフィにおける乳腺の所見は、がんが存在している、していないを診断する前に、その乳腺の“濃度”によって脂肪性、乳腺散在、不均一高濃度、高濃度乳腺、の4つに分類されます。米国ではそれぞれ 「ほぼすべてが脂肪に置き換わっている」、「線維状に委縮した乳腺が散在している」、「乳腺がまだらに濃く存在し、小さな腫瘍は覆い隠してしまう」、「乳腺が極端に高濃度で、マンモグラフィではがんの発見が困難である」、と分類されています。つまりがんの有無を診断する前に、その乳腺がマンモグラフィで検診するのが適切か否か、判断することになっているのです。
ナンシーさんの調査結果をそのまま引用します。
事実1. 乳腺の濃度が高いことは、マンモグラフィ検診でがんを見落とす最大の原因の一つです。
事実2. 閉経前女性の2/3、閉経後女性の1/4は高濃度乳腺です(米国のデータであり、日本ではさらに高い頻度であると考えられています。)
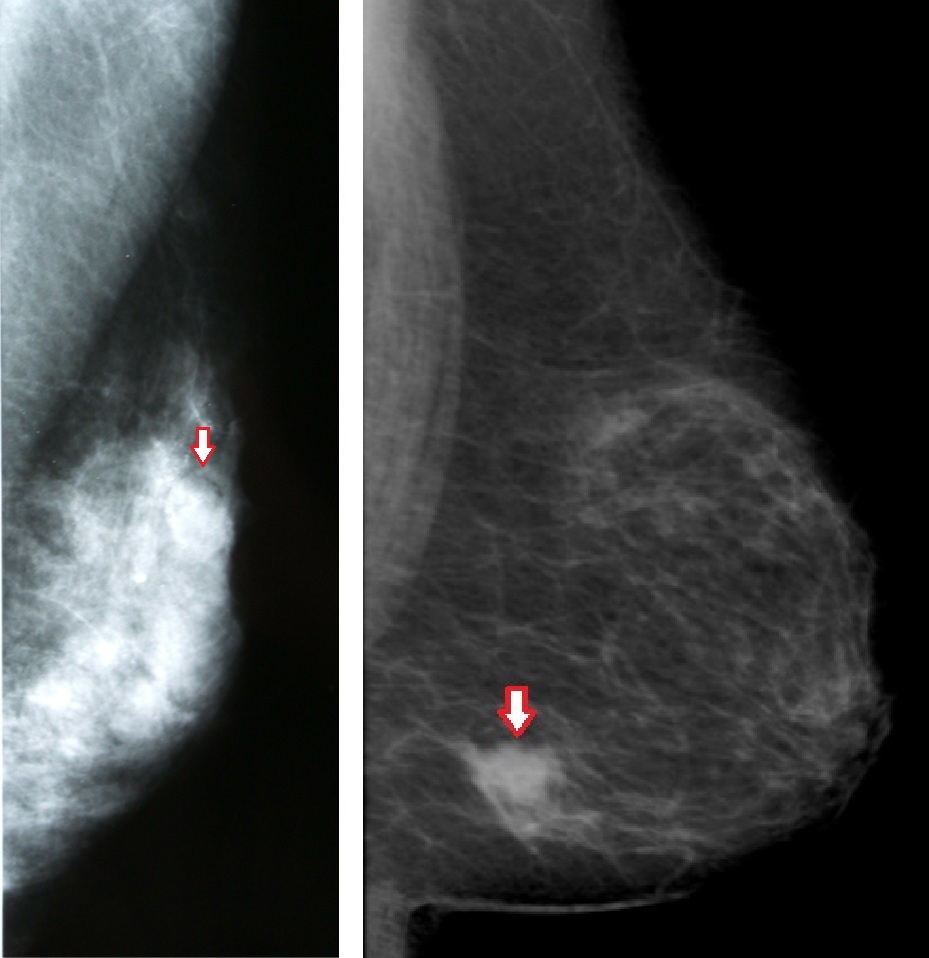
彼女の乳腺は高濃度乳腺に分類されていました。そして彼女はそのことを知らされていませんでした。先のページの2枚の写真で左が高濃度乳腺、そして右が乳腺散在と分類される乳腺です。この2枚とも正常と診断されています。ここで覚えておいて欲しいことは、乳ガンも、乳腺組織が凝り固まったような組織なので、“ 乳腺と同じがより白く見える”ということです。つまり、高濃度乳腺や不均一高濃度乳腺では正常な乳腺がもともと画面を白く覆っているため、同じく白い乳ガンが見つけにくくなります。
下にある2枚の写真を見ていただければ、乳腺の濃度が腫瘍を見つける際にいかに影響するか、わかっていただけると思います。乳腺散在であれば、乳がんの白い”かたまり”は誰が見ても明瞭です。左の高濃度乳腺では、しかしとても見えづらいことがわかります。
事実3. より感度の高い検査をマンモグラフィと併用することで、乳がんをより小さく、そしてリンパ節転移のない早期で発見できる可能性が明らかに高くなります。
実際 ナンシーさんは超音波検査で乳がんを指摘されています。超音波検査は、胎児の検査に使われることで分かるように、放射線の被ばくもなく、体に害のない安全な検査です。ただ高濃度乳腺だから、マンモグラフィを辞めて、超音波検査だけで検診を受けようとすることもまた危険です。マンモグラフィでは、小さな石灰化(カルシウムの固まり)も重要な所見ですが、これは比較的高濃度乳腺でも捕まえることができます。逆に超音波検査では小さな石灰化を見つけることが困難です。
また白い固まりを作らず、マンモグラフィではもともとわかりにくい小葉ガンのような特殊な乳がんもあります。ですので、自分は脂肪性乳腺なのでマンモグラフィで異常がなければ安心だ、も早計です。
そして不均一高濃度乳腺であっても、マンモグラフィを撮影する際に、しっかり乳腺を ” つぶして ” 薄くして写真を撮ることで、よく見えるようにすることができます。またそのことによって放射線の量を減らすことができ、被ばく量を減らすことにつながります。これはほぼ毎年、そして一生受けなければならない乳癌の検診においては非常に重要なことです。
これらのことから、自分の乳腺は4つのどれに分類されるかを知り、どのように検診を受けていけばよいのか、専門の医師としっかり話し合っておくことが重要だ、とナンシーさんは述べています。
ナンシーさんは一生をかけて、この問題に取り組み、様々な教訓を残しました。いくつか抜粋します。
事実4. 米国の研究結果によれば、高濃度乳腺を持つ女性は、同時に乳癌にり患しやすい方でもある。(これは考えてみれば当たり前です。純粋に乳腺としての量が高濃度であるほど多いからです。)
事実5. 脂肪性乳腺にできる乳がんの98%がマンモグラフィで見つけることができるのに対し、高濃度乳腺では48%しか指摘できない。
事実7. 高濃度乳腺の乳がん患者は、低濃度乳腺の乳がん患者と比較して、4倍も再発しやすい。
事実10. (これはナンシーさんの皮肉が少しこもっているように思います。)自身の乳腺濃度を知らない本当にたくさんの女性が、検診で異常なしとの診断を受けて、よかったと胸をなでおろしている、のちに進行ガンと診断されるリスクをしらないまま。
(参考にさせていただいたこれらの記事はすべて英語ではありますが、https://www.areyoudense.org/ にあります。)
繰り返しになりますが、高濃度乳腺と診断された方が、 マンモグラフィ以外の検査との併用を考えられる際には、まず乳腺の専門医に相談してください。実際には、3Dマンモグラフィ、乳腺超音波検査(ハンディタイプのプローブを用いるもの、乳腺全体を一度に検査するもの)、造影剤を用いたMRI検査、PET-Mと呼ばれる乳腺に特化したPET検査、など、放射線を使うもの、使わないもの、造影剤を使うもの、使わないもの、などマンモグラフィ以外の検査は多岐にわたります。そしてそれぞれメリットデメリットがあります。そしてその検査を併用し、かつどれくらいの頻度で受けておくべきか、もまた専門医の判断が必要です。
一度 マンモグラフィ検査を受けた施設で相談に応じてもらっておくことが一番大切なことなのです。
2021.04.20
「先生にはまだまだ姫路赤十字病院で手術を頑張ってもらって、もっともっとたくさんの人を救ってほしかった、そう思ってさみしがっている患者さんは私だけではないと思う」
今日いただいた言葉です。私以外の外科医もみんなその道は通ったでしょう。
本当はもっと後に、今まで姫路赤十字病院で担当させていただいた患者さんに向けてのコラムを書くつもりでした。これからの抱負も大事だけれども、これまで担当させていただいた患者さんへ、今回のことを私の言葉で伝えておくことも大切なことと考え、今ここで書いていこうと思いました。
乳がんの患者さんとの付き合いは、私が医者になりたての頃には術後5年とされていました。現在は10年どころか、その患者さんの治癒後の検診まで含めると、その方が、そして私が元気でいてくださる限り、ずっと続いていきます。がんを克服し、元通りの生活に復帰され、元気なってくださった患者さんとお会いすることにどんなストレスがあるでしょう。それが自分の仕事になるのなら、毎日、そして一日中でも楽しく働いていられるでしょう。
私はこの播州地区のがん拠点病院に赴任して10年間と数か月、平均すると年に300人近くの新しい患者さんと向き合ってきました。一人残らず、元気になっていただきたかったですが、残念な経過をたどられた方もおられます。それでもその方の命の続く限り、外来に来てくださって、10年でほぼ3000人を越える患者さんを担当させていただきました。
姫路赤十字病院では、病状の重い方、化学治療が必要な方、監視が必要な方を私の外来に残し、それ以外の元気で治癒が望める患者さんは年1回の外来を残して、できるだけ地域の病院に帰っていただきました。そしてそれでもカバーしきれない患者さんは、この、にしはら乳腺クリニックに姫路赤十字病院がお休みの土曜日に来させていただき、外来診察させていただいてきました。術後すぐの方を1年に1度の外来でフォローできたのはそのことあってのことです。
現在保険診療では3か月分がお薬の処方の限界になります。たしかにたとえば6か月分もの薬を診察なしで処方することは無責任でしょう。そのため、3か月に1度、年に4回、お薬のある方は必ず外来受診が必要になります。3000人の患者さんすべてではありませんが、その半分で通院が必要としても、年4回だとのべ6000人を土曜日に診察させていただかないといけません。年52週に土曜日は52回、全部で外来をしても1日に100人以上の診察が必要になります。最近の2年は3か月では回しきれず、3か月と1週とか、2週間で来ていただくことが増え、薬が足らなかった、と叱られることが増えてきました。恥ずかしいのですが、患者さんは長期間薬を飲用されていると、よく飲み忘れて、少しずつ薬が余っていきます。それを逆手にとって3か月より長い期間で回していたのです。正しく飲んでいただいている方に限って迷惑をかけるという本末転倒を起こし始めていました。それはとてもつらいことでした。
姫路赤十字病院の外来はしかし元気になられた患者さんを診療する余裕は全くありませんでした。まず当たり前のこととして、平均して週に8から10人の新しい乳がん患者さんが来られます。そのことへの対応は当たり前のことです。
乳がんでは、再発や、進行して治癒が望めなくなったとしても、薬物治療の進歩により個人差はありますが数年の延命が期待できます。初診時に末期がんと診断され、手術すらできなかった患者さんを、化学治療だけで10年以上頑張っていただけた例もめずらしくありません。20年前の論文であっても、乳がんは再発後3年9か月の余命が望めるとされていました。現在ではおそらく5年を超えているのではないでしょうか。
こうした患者さんのほとんどが最低でも月1回、化学治療であればほぼ毎週の外来通院が必要です。乳腺科では内科外科が分かれていないため、診断から、検査、そして手術、抗がん剤など薬物治療まで、すべて外科医が担当することになります。
乳がん患者さんのうち残念ながら2割弱の患者さんが今でも再発されます。単純に計算すれば5年分1500人のうち、300人の方が残念ながら再発や、転移などの理由で、月1回、多ければ毎週の通院を余儀なくされています。
患者さんにとって、精神的、社会的、そして経済的にも負担が重く、長くつらい期間です。私たちもそれに向き合っていきます。ただ病状の重い300人の患者さんを週2回の外来で診療していかなければなりません。これもまたすでに限界になっていました。
手術についても同様です。これ以上数の話はやめます。ただ手術は経験が重要であることは論を待ちませんが、体力、そして持続力もまた重要です。私は辰年生まれです。年齢は計算してください。そして皆さんがご自身の眼が何歳まで現役だったか思い出していただきたいと思います。もちろん私もまだ見えます。ただ眼の事情もあわせて、自分のベストだと言い切れるパフォーマンスは40代後半でした。50歳からは自分と戦ってはじめて100点が出せるところまで体力が落ちていました。これもまた限界が近づいていることを認めざるをえない。手術に失敗はあり得ません。100点以外ないのです。不合格など可能性ですら許されません。命がかかっているのですから
限界まで頑張って、もうダメとなったら潔くスパッとやめる、そういう考えの外科医もいるかもしれません。それ以降は山にこもって畑をして暮らせるならいいでしょう。しかしそれをすればある日突然主治医がいなくなる患者さんがいることになります。再発や転移で苦しんでいる方が突然放り出されることになる。まして私がしたようにどこかで医師を続けながら、これからはこちらの患者さんを“責任もって”診ていきます、は矛盾しすぎていて誰も信じないでしょう。
医者は転勤族なので、私も今までの人生でそれをせざるを得なかったことが何度かありました。そのたび、患者さんを裏切り、放り出し、無責任なことをしてきた、と言われても仕方がないと思います。ただ今回は自分の意思と、自分の医者としての事情がすべてです。ほかに責任を持っていくことはできない。
わたしはそこで少しずつ立場を変えていく方法を考えました。このまま姫路赤十字病院で部長職を続ける限り、立場を変えられないので、新しい患者さんは増え続けます。病状が進んだ状態で救急性のある方も持たないといけません。その立場からは退職しました。
そして佐藤先生のご厚意で、週1回の外来と、手術日を残していただき、自分がいままで診させていただいていた病状が予断を許さない患者さん、そして手術も私の経験が必要な患者さんのための日を残していただきました。二足の草鞋にみえますが、けっしてそうではないのです。いままでの患者さんを姫路赤十字病院が許してくださる限り、そして患者さんに必要とされる限りは見させていただきつつ、徐々に地域の患者さんの検診へとシフトしていく、それが私の計画です。いままでの患者さんをできるだけ裏切らず、そして自分の持っている経験や知識をまだまだ生かせる検診や、地域の住民に寄り添う身近な施設での診療に軸足を移していこう、そこで自分の人生と使命をまっとうする、そう決めたのです。
移行には何年もかかるかもしれません。ただ私から無理やり移行するのではなく、新しく何かがなければ次第に必要とされなくなるでしょう、そうしてそこから自然に引きながら、これからの自分であってもその力が生かせる分野に軸足を移していく、そうしよう、と決めました。
この4月から、土曜日以外にも自分の外来患者さんたちを診させていただけるようになり、私のせいでわかっていながら薬が足らなくなる心配はさせなくてもよくなりました(とはいえ計算を間違ったらごめんなさい)。パンクしてしまう心配はありません。改めていままでどおりこれからも診させてください。
姫路赤十字病院では、私のところに来られる方はすでにがんの宣告は済んでいる方がほとんどでした。これからは私ががんを見つけて宣告する立場になります。改めてその難しさを痛感しています。
私は外科医として、乳腺の専門医として、腕を磨き、知識を増やすことを努力してきましたが、末期状態まで進行した患者さんはどうしても救えませんでした。逆にステージ0や1で見つかっていれば、最前線の治療も、原則抗がん剤による苦しみも必要ありません。特別な医師も、技術も、施設も必要ではないのです。これからは進行して見つかる方を少しでも減らしていけるよう、早期発見を増やしていくよう地域の方のそばで啓蒙もしていけるでしょう。
それぞれの人生において、それぞれの器と年齢において、医療に最大限の貢献をしていきたい、その気持ちには変わりはないつもりです。
長文になりましたが、またお会いできる日を楽しみに、ここで終わりたいと思います。

油彩 パネル F8
「白い花 神戸植物園」
名前も知らない花なのですが、美しい花でした。珍しい花だったと記憶しています。わざわざ「今 〇〇が咲いています!」と書いてあったような。また詳しい人がおられたら教えてください。
→「オオヤマレンゲ」という木の花なんだそうです。森の貴婦人と呼ばれています。教えていただきました。
2021年4月からにしはら乳腺クリニックにて院長に就任しました。
ここでは乳腺診療に関する様々な最新の知見や、自分の経験を生かしたみなさまに役立つ知識を少しずつ紹介していければと考えています。
今回はその最初として、検診が中心のクリニックの最前線に立つにあたっての抱負を書いていきたいと考えています。
11人に1人が発症すると言われている「乳がん」。検診を受けたときにはステージが進んでいたということもあります。乳がんの発症を防ぐためには、いうまでもなく検診で早期にがんを発見し、治療を始めることが大切です。私は「正しく検診を受けよう」と主張しています。
姫路赤十字病院では乳腺外科部長を10年務め、外科医として手術を中心に治療に携わってきました。手術は〝治す〞が最高の目標です。「乳がん」が、胃がんや大腸がんなど他のがんと大きく異なる特徴は、ただ治癒だけを目的にするのではなく、全摘よりも温存、温存であればできるだけ小さな切除と、整容面への配慮が必要になることです。女性にとって自分の乳房を失うことは、今後の人生に大きく影響します。温泉に入れない、バランスが悪いと不自由さを感じる人も多くいます。 全摘という決断をしなければならない人には、人工乳房(インプラント)で行う「乳房再建」に注力し、いかに今あるものを壊さないように治すのかを大切にしていました。ただ、手術の技術にも限界があり、できるだけ早期で発見することが整容面の保持にも直結します。
とはいえ、たとえ検診を毎年受けておられても、がん宣告をうけたら不安になるのは当たり前です。整容性などどうでもいい、まずは命だ、それは当然です。しかし国が発表した2010-11年の最新データによれば、乳がんと診断された方が5年後に生存されている確率は実測で87.9%、理論上92.2%に上ります。そこで私が疾患患者にまず伝えることは、「毎年検診を受けている人が死亡するのであれば、生存率が90%になるはずがない」ということです。しっかりした検診を受け、早期発見できれば、治せるのが乳がんです。多くの女性が検診を受けて早期発見できると、末期患者が減り、一気に助かる人が増えます。「検診を受けたい」と思ったときに、正しく検診を受けられる環境を整えることが大切です。
下のグラフを見てください。私がいた姫路赤十字病院のデータです。検診で発見されて来院された方はその8割がステージ0-1の早期がんでした。ところが自分で触って見つけて来られた人はそれが4割まで下がってしまいます。
ちなみにステージIの治療成績は98%、ステージ0ではほほ100%です。つまり乳がんは早期発見されていれば心配しなくてもよい、治癒する病気である、と言い切ってもよい。もっと言えばもし全員がステージ0-1で発見されるようになれば乳がんは克服されます。まずはがんの全てが検診で発見されるようになること。しかしそれでも2割の方が残ります。なぜ検診をうけていたのに進行してがんが見つかったのか?そこに正しく検診をうけなければならない、とする意味が隠れています。
正しい検診とはどんなものでしょうか?今後の検診では、自分自身が乳がんになりやすいのか分かる「遺伝子検査」が検診を進化させていくでしょう。現在でも一定の条件を満たせば遺伝子検査は保険適応です。日本人乳がん患者さんの3-5%がこの遺伝子を有していると考えられています。一般女性の乳癌発症率は9%ですが、この遺伝子が陽性の方では41~90%がその生涯で乳癌を発症し、その差6~12倍です。行政が配布しているクーポンは2年に1度ですが、遺伝的にリスクの高い方も一般の方も統一です。お判りいただけると思うのですが、その方その方のリスクに応じて検診の形も変わるべきなのです。ちなみにこうした遺伝的なリスクは乳癌だけではありません。一部の膵がん、男性の前立腺がんも無縁ではありません。そして乳がんの遺伝子もいま検査が可能なものだけではありません。遺伝子の解析が進めば、おそらくすべての人が何らかのリスクを負っていることが明らかになるでしょう。ただ乳がんの研究が最前線にあるというだけなのです。私の言う正しい検診とは、まずは対象の人がもれなく検診を受けられる環境を整えることの先にあります。その方のリスクに応じて変化する個別化検診がそのゴールなのです。
遺伝子だけではありません。以前から、若い方や授乳経験のない方では高濃度乳腺と言って、乳腺のX線の透過性が低く、マンモグラフィのみでは検診の精度が低いことが指摘されていました。こういう方では超音波検査や、場合によってはMRI、3Dマンモグラフィなどの症例に応じた併用が望ましい。検診を受けながらも発見が遅れた残り2割の方を救うには、このようにきめの細かい検診の個別化が必要です。
これから発見されるがん遺伝子の種類によって検診の方法を変えていくことが必要になり、検診が個別化する未来も遠くありません。医療が進歩すればするほど、一人ひとりにあった検診や治療で対応する、医療を個別化する専門性が必要になってきます。
「乳がん」は早期発見で90%近くの人が治せる病気です。他人ごととは思わずに、まずは検診に行くことから始めてください。未来を決めるのは現在です。私の述べた正しい検診の受け方に興味がある方はご相談ください。
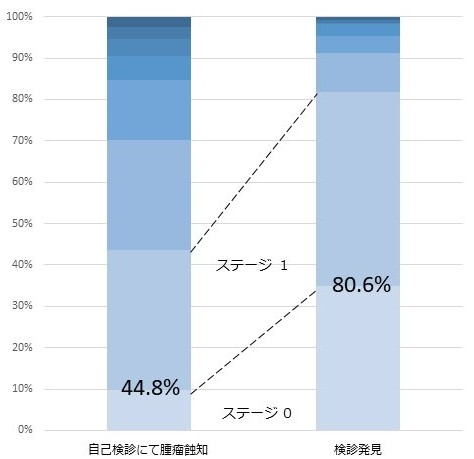
「受診時現病歴による乳がんの進行度の比較」
2つの群間の比較(自己検診 1093名/ 検診発見 892名)では圧倒的な差があります。ステージ 0+1(ほぼ治癒することが望める早期がんである割合)は自己検診では44.8%に対し、検診発見された方では80.6%となります。
ご予約専用ダイヤル
079-283-6103