2024.03.02
JAMA Oncology誌に発表された2件のコホート研究の結果によると、卵巣がんに対する両側卵管卵巣摘出術(BSO)や乳がんに対するMRI監視などのリスク管理戦略は、BRCA1/2配列変異を持つ女性の死亡率の大幅な減少と関連していました。
Lubinski J, Kotsopoulos J, Moller P, Pal T, Eisen A, Peck L, et al. MRI Surveillance and Breast Cancer Mortality in Women With BRCA1 and BRCA2 Sequence Variations. JAMA Oncology. 2024.
米国では、 BRCA1またはBRCA2配列変異を持つ女性は、25歳または30歳から70歳まで毎年MRIによるスクリーニング(乳癌検診)を受けることが推奨されています。MRIによる監視は乳がんの早期発見に役立つことが示されてはいますが、死亡リスクとの関連は十分に定義されていない、とNarodらは指摘しました。彼らの研究には、 BRCA1 (n=2,004) またはBRCA2 (n=484) の配列変異を持つ 11 か国の 59 施設の女性 2,488 人 (研究登録時の平均年齢 41.2 歳) が参加しました。これらの参加者のうち、70.6% が少なくとも 1 回のスクリーニング MRI 検査を受けていました。
平均9.2年間の追跡調査の後、患者の13.8%が乳がんを発症し、1.4%が乳がんにより死亡していました。
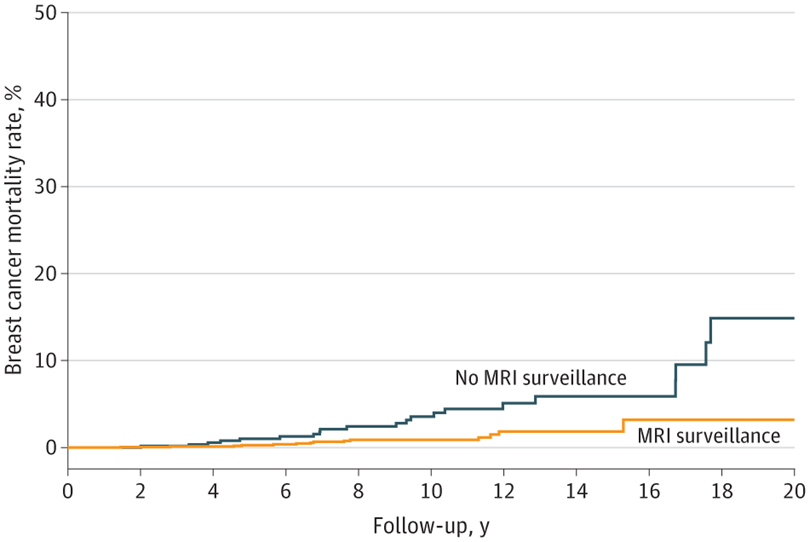
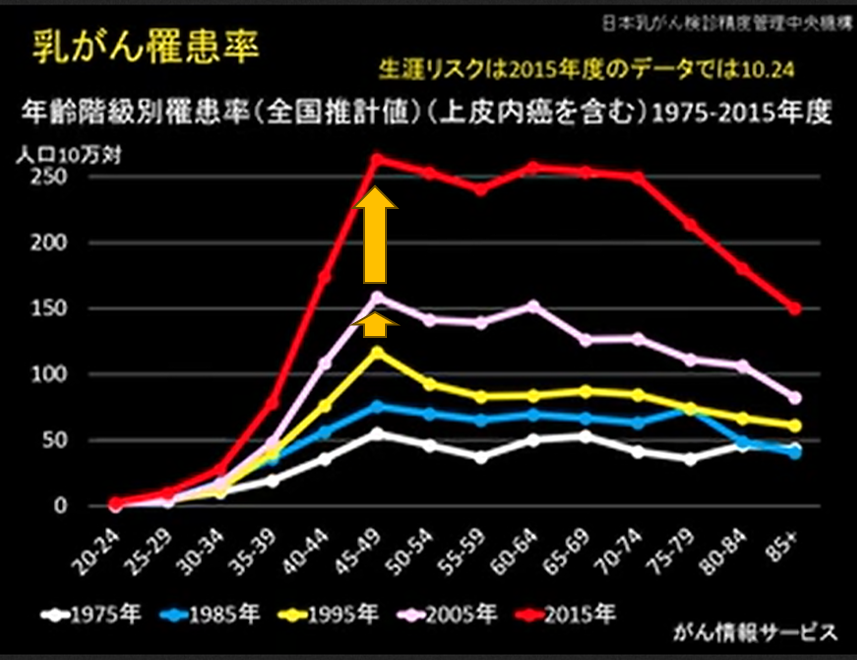
MRIによる監視を受けなかった女性の調査開始から20年後の乳がん死亡の累積リスクは14.9%であったのに対し、MRIサーベイランスを受けた女性では3.2%でした。これらの女性は平均MRIによる検診を平均4.7回受けていました。
さらに、30歳から75歳までの乳がんにより死亡する累積リスクは、MRI検査を受けなかった人の20.5%に対し、受けた人は5.5%まで減少していました(P <0.001)。
著者らは、この研究はMRIとマンモグラフィーを比較するように設計されたものではなく、MMGよりもMRIが優れていることをしめすものではない、警告しています。
しかしMRIによる監視を受けていなかった女性の86.7%が少なくとも1回のマンモグラフィー検診を受けており、MRIによる監視を受けた女性の乳がん死亡率のハザード比が、マンモグラフィーのみで監視された群と比較して割合にして0.27 (95% CI 0.12-0.58、P <0.001)まで下がっていたと報告しています。
Lubinski J, Kotsopoulos J, Moller P, Pal T, Eisen A, Peck L, et al. MRI Surveillance and Breast Cancer Mortality in Women With BRCA1 and BRCA2 Sequence Variations. JAMA Oncology. 2024.
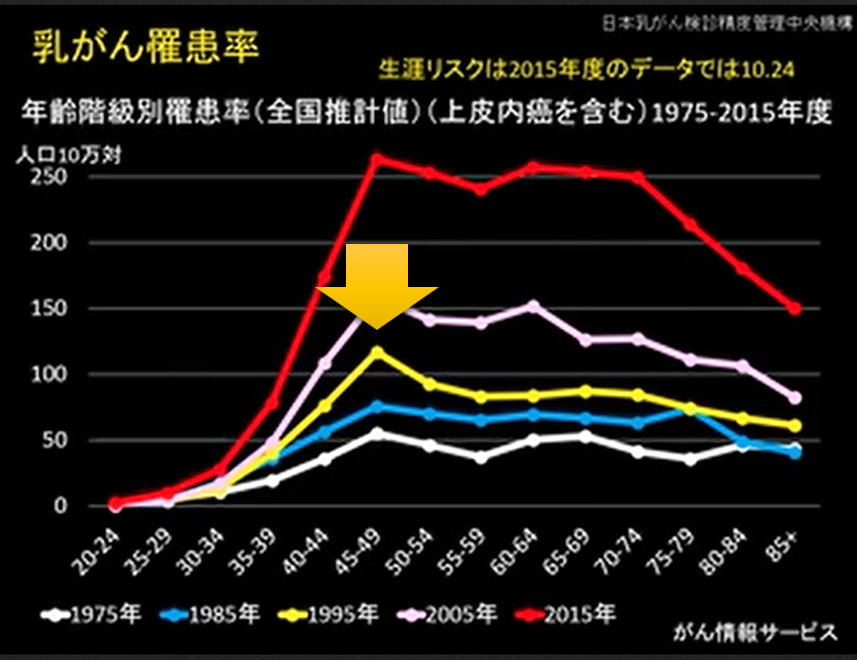
この研究では平均10年近くのフォローをしているわけですから、この図において10年の地点で比較してみましょう。No MRIつまり MRIで監視しなかった群が5%前後亡くなられていますが、MRI監視を受けた群ではそれが少なくとも2/3,つまり3%前後まで落ちています。
MRI監視が、遺伝性乳がん卵巣がん症候群の患者さんにとって、統計学的にはっきりと、死亡率の抑制につながるものである、有意な差であると証明された、というのがこの論文の主旨の一つです。

この論文は重要なものであり、今後の遺伝性乳がん卵巣がん症候群(HBOC)の女性たちの乳がん検診において、指導される際の根拠となるでしょう。そしてそれはHBOC陽性であれば原則 ”毎年”MRIによる監視を勧める、となるはずです。
ただこの論文を自分たちに当てはめるにはいくつか注意点があります。
まず一つ目ですが、MRI による監視は、BRCA”1”配列変異を持つ女性 (年齢調整 HR 0.20、95% CI 0.10-0.43、P <0.001) の乳がん死亡率の有意な減少とのみ関連しており、 BRCA”2”配列変異を持つ女性 (年齢調整後) では関連しませんでした(HR 0.87、95% CI 0.10-17.25、P = 0.93)。
これはとても不思議です。MRIがMMGでは見つかりにくい早期がんを発見する効果があるのであれば、それは遺伝子変異の場所、つまりBRCA1が変異していようと、BRCA2が変異していようと、死亡率を下げることにつながっていないといけません。というよりもそもそも遺伝子変異のない方、一般の方でも同じことが言えないといけません。しかしそうなっていない。
まさかBRCA1が変異されている方ではMRIだけで見つかるような特殊な乳がんができる、なんてことはないでしょう。
これは論文にあるのではなく私の考えですが、もしかするとBRCA1の変異陽性の方の乳がんは発生してから転移を起こすまで、つまり進行してしまうまでの時間経過が、一般の方やBRCA2の方に比べて特別早いのではないか、だからより早期で見つけることが求められるのではないか、という仮説を考えています。だからMRIをすることも重要でしょうが、マンモグラフィにせよ、乳腺超音波検査にせよ、MRIをするにせよ、むしろ検診の頻度、間隔を検討する必要はあるのでは、と思うのです。
二つ目です。海外では乳がんの検診をMMGのみで施行しています。しかし日本では、乳腺濃度の高い方では会社からの補助を受けられてUSでチェックを加えることがよくあります。実際高濃度乳腺の方では石灰化を除いて、早期乳がんの発見にMMG検査がほぼ役に立たないことが次第に知られてきており、そうした方では自分からUS併用を望まれたりします。
MRI検査は、造影剤の使用が必須になります。造影剤にアレルギーがある方では検査が受けられません。また実は閉所恐怖症でMRIができない方も珍しくありません。
また検診で施行するとなると自費になりますが(HBOC陽性の方は大丈夫です)、MRI検査はUS検査に比て高価です。毎年となると職場の補助が受けられるかどうかは疑問です。
ですので、USを併用したMMG検診と、MRIを併用したMMG検診、その比較の結果が出ないと、日本の検診にそのまま当てはめることは無理があるように思うのです。
3つ目は、3%という差を大きいとするか、小さいとするか、です。
前述しましたが、毎年のMRI検査は結構な負担です。どの病院でもMRI検査は常に予約待ちの状況でいっぱいです。検診に回せる余裕があるところはまれです。そういった病院側の負担も無視できません。加えてご本人も、コスト、検査にかかる時間、そして予約から検査、結果説明と何度も受診しなければならないこと、これを毎年しなければならないこと、そういうデメリットと、乳がん死を下げる恩恵を受けられるのは100人に3人であることを天秤にかける必要はあると思います。
まとめ
今後 HBOCの女性には原則年に1回のMRI検診が勧められることになると思います。
しかし BRCA2陽性の患者さんには乳がん死の抑制効果が証明されていないこと、マンモグラフィーに加えて超音波検査を受けている方ではMRI検査の上乗せ効果は証明できていないこと、乳がん死の抑制効果は1/4にもなる、とはいえ、恩恵を受けられるのは陽性の方100人に3人に過ぎないこと、を加味して、定期的なMRI検査を受けるかどうか、個別に検討する必要があると考えます。
2023.11.09
世界的に見ても、乳がん検診はマンモグラフィによって行われています。
しかしマンモグラフィも万能ではなく、皆さんが思われているように、どのような小さながんでも確実に発見し、診断することができるわけではありません。
その証拠にマンモグラフィ検診は、医師であればだれでも施行していいわけではありません。マンモグラフィ読影には資格認定試験があり、その難しい試験をパスした医師や放射線技師でなければ検診に従事できることは原則できません。それだけマンモグラフィで乳がんを発見することは難しいのです。
したがって“異常あり”とされても、精査の結果、乳がんではありませんでした、どころか何もありません、ということもあり得ます。最悪の場合 “異常なし”とされても乳がんであることもあり得ます。というよりもそもそも細胞1個であってもがん細胞が存在すればがんですが、それを発見し、診断する方法を人類は、そして医学はまだ見つけていないのです。
我々の施設は、他の検診施設で検診を受けられて“異常有り”とされた方が精査に訪れる施設です。ですので、我々自身がマンモグラフィで異常有り、と診断して乳がんではないことも日常経験しますし、他施設で“異常あり”と診断されて、乳がんではありません、と診断することもまた経験します。
2023年11月 JAMAという雑誌にこれに関する非常に興味深い論文が掲載されました(Mao X, He W, Humphreys K, Eriksson M, Holowko N, Yang H, et al. Breast Cancer Incidence After a False-Positive Mammography Result. JAMA Oncology. 2023.)
題名は「マンモグラフィ検査結果が偽陽性となった後の乳がんの発生率」です。
偽陽性とは、マンモグラフィ検診を受けて“異常有り”とされ、精査をした結果”異常なし“となった、ということを指します。それを経験された方がその後乳がんを発症する確率はどうなのか、検討した論文です。
以下にその内容を紹介しながら、私の得た感想を解説として述べていきます。
難しいと感じられる方は青色で書いた私の要旨だけ読まれてもいいと思います。
また こうした研究は統計が非常に重要で、今回の論文でも紙面の多くをその方法に割いています。ここでは省略しますが、興味がある方はぜひ原文を参照してください。

マンモグラフィによる定期的な検診によって、乳がんによる死亡率は20% 以上減少します。しかしマンモグラフィ検診にも害があり、その一つとして、マンモグラフィ検査の偽陽性結果が発生することがあげられます。米国では、1回でもマンモグラフィ検査を受けた女性の11%が、その1回で偽陽性の結果を受けます。ヨーロッパでは、偽陽性とされる確率は約 2.5% です。ヨーロッパでは偽陽性の発生率が低いのですが、累積すると大きなリスクとなります。ヨーロッパの女性の約 5 人に 1 人が、10 回のマンモグラフィの検診を受ければ少なくとも 1 回のマンモグラフィの偽陽性結果を経験します。
偽陽性の結果が心理的苦痛や不安を引き起こす可能性があることを考えると、その後に検診を継続して受けてくださるかどうか、その参加率に影響を与え、検診のプログラムの成功を危うくする可能性もあります。したがって、偽陽性の結果は決して無視できない公衆衛生上の問題なのです。
この研究では、ストックホルムのマンモグラフィ検診のプログラムのデータとスウェーデン全国登録簿との連携を利用して、マンモグラフィ偽陽性結果後の長期転帰を調査しました。具体的には、マンモグラフィ検査結果が偽陽性となった女性の間で乳がんのリスクが長期的に増加するかどうか、またこのリスクが、たとえば乳腺密度(濃度)が高い低い、年齢が高い低いなど、個人の特徴によって異なるかどうかを調査しました。さらに、マンモグラフィの偽陽性結果と死亡率との関連性も調査しました。
スウェーデン、ストックホルムのマンモグラフィ検診プログラムは 1989 年に開始され、50 歳から 69 歳までのすべての女性に 2 年ごとの検査を受けるよう呼びかけました。
2005 年から 2012 年まで、40 歳から 49 歳の女性を 18 か月間隔で検査するよう依頼しました。
2012 年以降、これは 2 年間隔に変更されました。さらに70 歳から 74 歳の女性を検査の対象にしました。
各女性のマンモグラフィは検診時に 2 人の放射線科医によって独立して読み取られ、詳しい精査が必要かどうか判断し、そうした検査が必要であればその女性を呼び戻すかどうかを決定しました。意見が異なる場合は常に、放射線科医は合意に達するまで議論しました。通常、こうして精査を受けるように指導された女性は 1 週間以内に手紙を受け取りました。私たちの統計結果は、これらの女性の 99.3% がきちんと精査を受けたことを示しています。
今回の統計では1991 年から 2017 年の間にストックホルム地域でマンモグラフィ検査を受けたことのある 40 歳から 74 歳の女性 596,270 人から抽出されました。1991 年以前に乳がんの診断を受けた女性 (n = 2384) を除外した後、私たちの最終研究は人口には593,886人の女性が含まれ、のべ2,635,668件のスクリーニング記録が含まれています。平均して、各女性は研究期間を通じて 4 回の検査を受けていました。
私たちは、最初の偽陽性結果を受けた乳がんではない女性 45,213 人を特定しました。
偽陽性の結果が得られた女性の乳がんの 20 年間の累積発生率は 11.3% (95% CI、10.7% ~ 11.9%) でした。偽陽性の結果がなかった女性における対応する累積発生率は7.3%(95% CI、7.2%-7.5%)でした(下図)。乳がんリスクと偽陽性結果との関連性は、共変量を調整した後でも明らかでした。偽陽性の結果が得られた女性については、偽陽性の結果が得られなかった女性と比較して、調整後ハザード比 (HR) が 1.61 (95% CI、1.54-1.68) と推定されました。→ これはマンモグラフィ検診で陽性とされたことがある女性がその後本当に乳がんを発症する確率は、そうでない方の1.6倍であることを示しています。このことと下のグラフがこの論文でもっとも重要な指摘です。
偽陽性結果と乳がんリスクとの関連性は、40~49歳の女性と比較して60~75歳の女性の方が統計的に有意に高いことがわかりました(HR、2.02; 95% CI、1.80~2.26)。→ 偽陽性とされる確率は、乳腺密度の高い若い女性の方が高いはずです。マンモグラフィの読影そのものが難しいからです。したがって高齢女性の、密度の低い女性が仮にも陽性とされたなら、たとえ乳がんはなくとも何らかの変化が起こっている確率が高い、と考えるべきだということになるでしょう。

このグラフはX軸に時間の経過、Y軸に乳がんが発生した割合を示します。
時間の経過とともに、検診を受けた女性に乳がんが発生していきますが、偽陽性とされたことのあるオレンジのグラフは明らかに、その経験がない女性より高くなっています。
いま日本人女性の9人に一人が乳がんに罹患しますが、スウェーデンにおいても、偽陽性とされてもされなくても、20年たてば7%の方に乳がんが発生することもまた驚きです。
Mao X, He W, Humphreys K, Eriksson M, Holowko N, Yang H, et al. Breast Cancer Incidence After a False-Positive Mammography Result. JAMA Oncology. 2023.
乳房密度が高い女性 (不均一高濃度) と比較して、乳房密度が低い女性 (脂肪性、乳腺散在) のリスクが統計的に有意に高いこともわかりました (HR、4.65; 95% CI、2.61-8.29)。 →これも上記と同じことを意味します。
生検を受けた女性は生検を受けなかった女性(HR、1.51 ; 95% CI、1.43-1.60)よりも乳がんのリスクが高い(HR、1.77; 95% CI、1.63-1.92)ことが観察されました。→生検にまで至っているということは、がんではないとされても、何か異常が起こっており、その中では将来がんのリスクになる変化もある可能性が高いということを意味します。
****************************************
偽陽性結果と同側に乳がんがある場合の調整後ハザード比は、偽陽性結果のある女性とない女性と比較して、1.92 (95% CI、1.81-2.04) でした。これは、対側に乳がんがある場合の推定ハザード比 1.28 (95% CI、1.20-1.37) よりも統計的に有意に高いという結果になりました。→ これが意味することはマンモグラフィで偽陽性とされた乳腺側に、その反対よりも乳がんがよく発生することを意味しています。結果として偽陽性は、将来の乳がんを予言していることになります。このことが意味するところは、偽陽性は何らかの偶然が生み出すヒューマンエラーではなく、将来その部位に乳がんが発生するリスクを捕まえているものである、ということになります。
偽陽性の結果が得られなかった女性と比較して、偽陽性の結果が得られた女性はより大きな腫瘍(≧20 mm)を有する可能性が高かった。推定された調整後 HR は 1.78 (95% CI、1.64 ~ 1.93) で、腫瘍が小さい (<20 mm) 場合の HR 1.47 (95% CI、1.38 ~ 1.56) よりも高かった。→ 偽陽性とされた乳腺には将来より大きな乳がんが発見されることになる、つまり発見が遅れる傾向がある、ということです。偽陽性とされた乳腺は、将来の危険性が高く、警戒しなければいけないことは明らかなのに、そうなっていません。
偽陽性の結果が得られた女性は、乳がんによる全死因死亡および死亡のリスクが高く、ハザード比はそれぞれ1.07 (95% CI、1.04-1.11) および1.84 (95% CI、1.57-2.15)でした(表2)。偽陽性の結果があった場合とない場合の乳がん患者の予後を比較すると、HR は 1.05 (95% CI、0.89-1.25) でした。→ 大きさに関することから導かれる結論と同じです。偽陽性とされた乳腺は、将来の乳がんの危険性が高く、警戒しなければいけないことは明らかなのに、そうなっていない。そのことによってむしろ死亡率が上昇しているということになります。実際 本研究によって 偽陽性結果が出た女性はそうでない女性に比べて次回のスクリーニング受診率が低いことが判明しています。偽陽性結果が出た後に検診を受けることをためらった結果、腫瘍が大きくなってみつかる可能性があります。

偽陽性結果後の乳がんリスクの増加は、2つのメカニズムで説明できる可能性があります。1つ目は、リスクの増加は、以前のマンモグラフィで小さな腫瘍が見落とされたことによる可能性があります。もう一つは偽陽性の結果をもたらした女性の増殖性良性乳房疾患が存在していた可能性があるということです。
偽陽性とされた 同側の乳がんのリスクが上昇し、時間の経過とともに減少し、追跡調査の最初の 4 年間で最も高かったことを示す我々の結果は、この仮説を裏付けています。
***************************************
偽陽性といったん診断されたことは、がんでない、とされても、やはりなんらかの異常があることを示唆していることがあります。たとえば偽陽性の診断を受けた側の乳腺は、対側よりも乳がんの発生率は高い傾向があります。偽陽性と診断された乳腺ではその後4年間、乳がんの発生リスクが高まり、その後差異がっていきます。それはその根拠となります。
偽陽性とされた変化は、将来がんに変化する、それを母地にして乳がんが発生する、こうした危険性を示唆していることがあり得ます。
少なくとも偽陽性結果が出たからといって、次回の検診を受けることをためらうことは非常に危険をはらんでいるといえるでしょう。
2023.11.02
最近 血液や唾液、尿など、体液を送るだけで遺伝子チェックをし、それによってがんに罹患している可能性をチェックします、という宣伝が目立つ。
遺伝性のがん、つまりがんになりやすいかどうか、を調べるのであれば理解できる。お母さんが乳がん、おばあさんも乳がん、いとこにも乳がんの人がいる。こうした遺伝的な生まれついての性質は検出できる。でもそれだとよほどコンタミネーション(ほかの人の遺伝子が混じってしまうこと)に気を付けないといけない。唾液や尿が不向きなのは理解できるはずである。
今回考えたいのは、血液、尿、唾液で早期がんの検診ができるのか、である。これだってコンタミネーションが起こるとまずいのだが。
膀胱がんの細胞が尿から、白血病細胞が血液から検出されるなら理解できる。しかしたとえば大腸がんのがん細胞が血液から証明されればそれは由々しき事態だ。どう考えても早期がんよりもすでに全身転移しているのではないか、と考える方が自然だ。まして乳腺である。乳がん細胞が血液の中から証明されるなら、当然骨髄中にも浮遊しているだろう。転移病巣として確立しているかどうかはさておき、当然骨転移を有する進行がんを想定する。


これに対して“ctDNAを調べる”という考え方がある。
ctDNAはcirculating tumor DNA (ctDNA)の略である。血液中に循環しているがん細胞の、がん細胞のDNAという英語である。当然血液中には正常な細胞のDNAは山ほど流れているので、それを調べても仕方がない。
DNAは記号なので、現在の研究室ではその情報さえあればその遺伝子を作成できる。まして少量でも回収できれば、それを無限に増幅し複製できる。これを利用して、がん細胞によく認められている遺伝子の異常配列をいくつかピックアップしておき、それが血液中にDNAの“破片”として流れていないか、チェックするという方法である。
がん細胞のような大きなものがそのまま血液に流れていればもはや末期癌だろう。しかし遺伝子の“断片”であれば、小さなものなので早期がんであっても血液中には流れているのではないか、そしてそれを検出できればスクリーニングできるのではないか。
まあ、わかる。発想としてはわかる。
ただその遺伝子のかけらはどこから来るのか?当然がん細胞だろう。そのがん細胞がどこにあるのか?乳がんであるのならば、乳腺の内部にとどまっているのか?それともすでに血液中、骨髄中にあるのか?後者であるのなら、がん細胞を探すことと同様、早期発見には役立たない可能性が高い。早期発見に役に立つには、乳腺内にとどまっていて、血液中や骨髄中にがん細胞が移行していない状態で、がん細胞のDNAを検出する必要がある。
がん細胞が、血液、骨髄に浮遊していても、転移病巣を形成していなければ、まだ早期である可能性がある。がんは形成された早期から血液、そして骨髄に移行し、浮遊している、という説がある。見かけ上早期がんであっても、血液の供給を受け、栄養や酸素をもらっている以上、それはあり得る。つまりがんは発生すればすぐに血液や骨髄に移行する。転移しているかどうかは、転移巣を形成しているかどうか、他臓器に定着しているかどうか、その違いに過ぎない、そういう考え方がある。がんは発生した時から全身病、という考え方である。Fisherらによって提案された。詳細はここでは省くが、近藤誠先生が言われた「患者よ、がんと闘うな!」の著書の根拠もここにある。
ただそれを推し進めてしまうと、早期がんという概念が崩壊してしまう。
がんが治療できないのは、切除しても消えないから。つまり全身転移しているから、とされてきた。全身転移していればがんを完全切除できないから、当然治せない。
早期発見が必要なのは、転移する前に見つける、つまり切除で完全にとり切ることができるうちに見つけようとしているのである。もしできるや否やすでに転移は発生しており、血液、骨髄中に生きているがん細胞が浮遊しているのであれば、がんが治るかどうかはどのがん細胞が病巣を形成できる能力を持っているかどうかで決定することになる。早期で発見してもしなくても、治るもの、転移巣を形成する能力のないがん細胞で形成されたがん、は最初から治ると決まっているのであり、治らないもの、転移巣を形成する力を持っているがん細胞で形成されたがんは、手術では治らない。そうなれば、がんを小さく見つける意味はほぼなくなってしまう。つまり早期がんの概念そのものが成り立たなくなるし、そもそも早期がんを発見するためにctDNAを調べる意味も崩壊してしまう。治るがんは治る、治らないがんは治らない。「患者よ、がんと闘うな!」となってしまうのである。
ctDNAを調べるのであれば、したがってがん特有の遺伝子配列の検出に重きをおいても意味がない。“がんは早期から全身病“説が正しいなら、がん患者から検出されなければおかしい。原則としてがんの患者さんすべてから発見されるはずである。そしてctDNAが検出されることでがんかどうかはわかっても、少なくとも早期発見ではない。“がんは早期から全身病“説が正しいのであれば、がんかどうか、検出するのではなく、そのがんが転移病巣を形成する能力を持っているかいないか、を検出することに方向性を変えるべきだろう。


ひるがえって “がんは早期から全身病“説が間違っているとしても、それでもおそらくctDNAを調べることで早期発見はできない。
ウィルスはDNAであったり、RNAであったりするが、ほぼ遺伝子そのものである。
遺伝子そのものが細胞内に入り込み、自分に必要なものそして自分の複製を作らせて、他の細胞に移動する。物質が生物のような振る舞いをしているのがウィルスの遺伝子である。
しかし人間の体はそれほどウィルスに寛容ではない。すべての細胞に遺伝子は存在するが、ウィルスを代表とする体に不要な遺伝子が血液中に入り込むことはそう容易ではない。そうでなければ人間は簡単にウィルス感染してしまう。それなりに血液中に移行させる仕組みが必要である。
DNAは断片だけでは機能しない。なので断片だけを血液中に熱心に送りこむウィルスはなく、ましてそれをがん細胞が熱心に行うことなどはあり得ない。つまりがん細胞自体が血液中に入り込んで壊れない限り、ctDNAは出現しない。ましては血液中に入り込んだ遺伝子が、血液から出て、今度は唾液、尿の中にがんのDNAが出現してきたら、もはやそれは感染症である。体内で形成されたDNAがその形をたもったまま排出されているのだから、それはがんの性質ではなく、ウィルスの性質に近い。血液中に入り込むことも容易ではないのに、その形を保ったまま排出されるとなればもはや感染症だろう。したがって、もし“がんは早期から全身病“説が間違いであるのなら、血液、まして尿や唾液からは検出されない。それはもはや早期がんとは言えなくなる。
ctDNAの検査は、そのがんが転移病巣を形成する能力をもっているかどうか、を調べることができるならば大きな意味を持つ。
たとえばがんがすでに治療され、完治した、とされる患者さんの血液を調べてctDNAを検査する。もしそれが検出され、さらにそのがんが転移病巣を形成する能力をもっているとされれば術後補助抗がん剤を施行しておく、そうでなければ大きながんであっても施行しない、という使い方である。この場合リンパ節転移があればもはや意味はない。そのがんは転移病巣を形成する力があることが証明されているからである。
結論として、ctDNAは早期がんのスクリーニングには役立たないのではないか、そう考えた。皆さんはどう思われるだろうか。
2023.09.30
がんはどうでしょうか。
乳がんのほとんどは皆さんもご存じの通り痛みません。
少なくとも早期がんであればほぼ自覚症状はありません。
がんの進展は、早期であればあるほど、小さければ小さいほど、大きくなる速度が遅いからです。1mmが2mmになれば倍ですが、1mmしか違いません。1cmが2cmになれば同じく倍ですが、1cm違います。
神経が引き延ばされる長さは、10倍にもなります。
おなじ1か月で起こる変化であれば、がんが大きくなってからの変化の方がより大きいので痛みは出やすいのです。したがって触って気づけないほどの早期がんであれば、そのしこりが原因で痛みが出現することはほぼない、と言っていいのです。
乳腺痛の多くは、乳腺組織の短い期間、1日単位での急激な変化によって発生します。
生理前の乳腺組織の発達、増大。
授乳中の乳腺組織の張り。
生理後のリンパの流れの活性化によるリンパ管、リンパ節の増大。これは乳腺の外上からわきの下にかけて感じることが多いでしょう。
更年期障害、不妊治療などに用いられるホルモン剤による乳腺組織の刺激による増大。
これらはすべて乳腺痛の原因になります。そしてその多くは1-2の痛みになります。
それを乳腺症と呼んでいるのです。
ある患者さんは、1か月前から続く3から4の痛みが左側乳腺から肩に抜ける、と言われてこられました。精査を行ったところ、狭心痛、つまり心筋梗塞の手前の状態でした。
2-3日前から腋窩に3から4の痛みがあり、刺すようなちくちくした痛みが継続している患者さんが来られました。帯状疱疹でした。
気管支喘息をお持ちの患者さんで、1週間前に発作があった後、右側乳腺に3程度の痛みがずっと継続してある。内科で胸の写真を撮ってもらったけれど、異常なしとされた(これ実は重要で、肺の写真では肋骨はチェックしきれないのです)。これは肋骨にひびが入っていました。
このように過去にはあまり経験したことのない3以上の痛みが、継続して発生しているときは何らかの乳腺以外の病気が発生し、隠れている可能性があります。
日本における”開業医”、つまり町のお医者さんは、かかりつけといってもいわゆる“何でも診てくれて、どんな病気でも診断でき、治療できる”ホームドクターはまれです。たいていは専門性をもっておられます。上記の狭心痛を例に挙げれば、本来乳腺外科を受診するべきでないことは明らかであり、すぐに循環器専門の医療機関を受診しなければならない救急性があります。しかし先に述べたとおり、一般の医療知識のない方では痛みから病名診断は当然できません。だからと言って医師も専門外の疾患は暗いことがほとんどです。
開業医といってもほとんどの医師は救急を経験しており、研修していますが、救急も専門医がおられます。町のお医者さんは基本救急疾患は専門ではありません。乳腺外科に行ったら狭心痛を診断できなかった、は残念ながらあり得ます。
したがって「過去にはあまり経験したことのない3以上の痛みが、乳腺に継続して発生しているとき」に、乳腺科を受診して、乳がんではありません、乳腺症でしょう、と診断されても、何らかの乳腺以外の病気が発生し、隠れている可能性を考えて、痛みの原因がわかるか、痛みそのものが消えてしまうまで安心せず、内科(循環器や呼吸器科)、整形外科に受診する必要があると思います。
逆に生理周期に一致して、過去に何度も似たような痛みが発生し、その多くが1-2程度の痛みであれば、乳腺の生理的な変化に伴う痛みであることが多いと思います。
少なくとも痛みがあれば気になるはずです。その部位にしこりがないか、自分なりにでも乳腺を触って探してみましょう。何もなければまず乳がんは考えにくいと思います。
もちろん気になればいつでも受診してください。
少なくとも自覚症状があるようながんであれば、それは乳腺科で確実に捕まえられます。
受診して、がんを否定しておくのが最善でしょう。
繰り返しになりますが、乳がんを否定し、それでも痛みが続くようであれば、他の疾患を疑うことも重要です。それに応じて検査を受けられるように他科の受診を指導、必要があれば紹介します。

Youtubeの限定視聴で、当院外来で流れている乳腺痛に関する解説動画を流しています。
検索では探せないのですが、アドレスをご存じの方だけ見られる動画です。
左のQRコードから見られます。
よかったら携帯ででも見てください。
2023.09.30


なぜ乳腺が痛むのですか?にこたえるために、まず痛みそのものについての知識が必要になると思います。遠回しになりますが、お付き合いください。
そもそも我々が痛みを感じるとき、痛みの情報を作り出し、それを脳にまで届けてくれるのは“神経”です。神経には大きく運動神経と感覚神経がありますが、痛みを伝えるのは後者の感覚神経です。
神経細胞はどのようにしてその痛みを感知し、それを脳に伝えるのでしょうか?

上記は神経細胞のイラストです。一つ目一本足の火星人みたいですね。
この神経細胞の長い脚や根っこの部分に“引っ張り力”が働いた時、信号が発生します。
強い力で急激に引き延ばされた時、信号が送られ、それを脳が処理して痛みを感じるのです。
でもゆっくり引っ張られると信号は出ません。たとえば身長が伸びれば神経も一緒に延ばされていくはずですが、痛みは感じません。もっと典型的なのは妊娠ですが、あれだけお腹の皮が延ばされているのに痛みません。
急に引き延ばされた時に信号を出します。それはしかし病気とは限りません。痛み=病気ではないのです。その痛みが病気なのか、けがなのか、何かが当たっているだけなのか、それを判断するのは脳の働きです。痛みがある、その情報だけだと脳は原因を判断できません。ですので乳腺痛があると「がんではないか」という不安の元になります。

この図は乳腺を臓器としてとらえて図に起こしたものです。
乳腺の内部に脂肪で包まれたミルクを作る袋が存在しています。そしてそこから流れ出る老廃物を受け取るリンパ管、リンパ節が緑色で示されています。
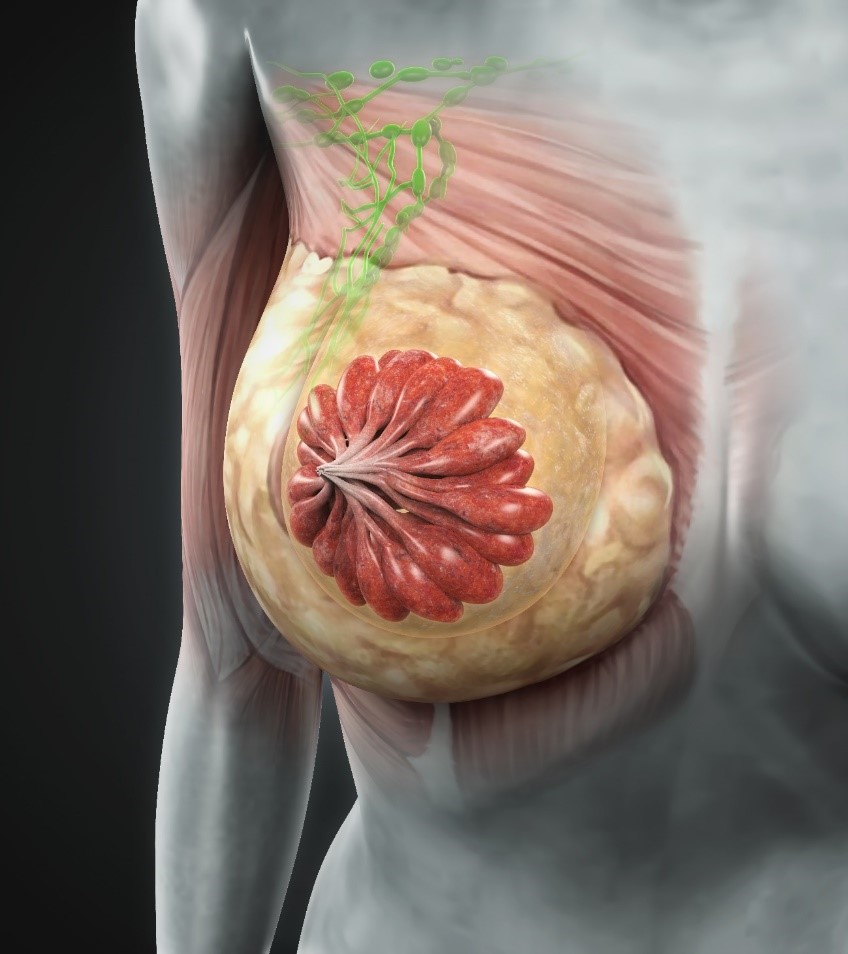
痛みを伝える感覚神経はこうした臓器の間にくまなく存在しています、その神経は、乳腺から流れ出るリンパ管の周辺にも非常に多く分布しています。
このミルクを作る袋は生理の周期によってダイナミックに変化します。
まず第二次性徴で乳腺が大きく発達するとき、こうした変化はゆっくりです。ゆっくり引き延ばされるときには神経はあまり信号を出しません。
乳腺は生理前には硬く張っていますし、生理が終われば柔らかくなります。
これは短い期間での変化で1か月、それも生理前後の数日で大きく変化します。代謝によって壊されたり、吸収されたりした老廃物は生理前後には大量にリンパ管に流れ込むことでしょう。これらの変化は急激です。だから痛みます。しかしぶつけたり、切れたりした痛みほどの強い痛みにはなりません。
痛みを5段階に分けて考えると、生理前後で経験される乳腺の痛みは1-2です。これは乳腺が完成し、しかし授乳経験がない20歳前後にピークになります。時に3を超えるでしょう。そして何度か授乳を経験すると乳腺は張りを失い、少しずつ柔らかくなっていきます。そうすれば生理前後の痛みは改善します。授乳経験がなくても、40歳近くになればホルモン分泌が落ちてくるので、やはり痛みは改善します。ただ当然授乳経験がなければ痛みは後年まで長引く傾向があります。
何かにぶつかった、乳腺に何かが落ちてきた、そんな痛みは3-4でしょう。
授乳中に乳腺が張ってきた。1-2でしょう。子供が吸ってくれなくて、乳腺が張って痛む。3を超えるでしょう。
細菌感染を伴って化膿性乳腺炎になった、4以上になります。
2023.09.29
当院を初診で来院される方の多くは乳腺の痛みを主訴としておられます。まずその原因の診断が必要です。原因がわかって初めて効果的な治療法が決まります。
“乳腺痛”が主訴であるとき、多くの方が自分は乳がんではないか、と心配しています。
[乳がんか] ↔ 「乳がん以外の原因か」
この診断は容易です。痛みを呈するほどのがんであれば発見が難しい極小の早期がんであることは考えにくいからです。問題は痛みの原因が乳がん以外にある場合です。
[乳腺からの痛みか] ↔ [乳腺以外からの痛みか]
前者の乳腺からの痛みであれば、生理前後に規則正しく起こる乳腺痛、閉経前後に不規則に起こる乳腺痛があります。この詳細は後述します。ここでは「乳腺症」と呼ばせてください。これには腋窩の痛みも含まれます。
他に乳腺の打撲、乳腺炎(細菌の侵入による化膿性のもの、糖尿病による無菌性のもの、特発性乳腺炎など)、のう胞が張って圧力が高い、などあります。
意外と多いのは、不妊治療、更年期障害の治療の際に用いられる婦人科処方の薬剤による副作用としての乳腺痛です。
後者の、乳腺以外からの痛みには、帯状疱疹が乳腺にまで及んでいる、肋骨骨折が乳腺の下で起こった、肋軟骨の石灰化に伴う痛み、自然気胸による痛み、草抜きを頑張った後の大胸筋の筋肉痛、心筋梗塞の一歩手前の狭心痛、などがあります。
もちろんここに書いた以外の原因もあります。

痛みを主訴として来られた際に、それを診断に結び付けるには痛みを分析する必要があります。たとえば1年以上変化しない乳腺痛であれば、乳がんではありません。がんによる症状は時間経過とともにかならず増悪するからです。青色で塗った部分に〇をつけてみましょう。あくまでも目安に過ぎませんが、ご自身でもだんだんと病名が絞れてきます。
痛みを分析すれば病名の候補がわかります。傾向があるのです。
・まず“痛み”を5点満点でレベル分けしてみましょう。
想像しうる最高痛み、たとえば陣痛による痛みを5、虫歯による耐えられない痛みを4、腰痛など針で刺されるような痛み止めが欲しくなるような痛みを3として、あなたの痛みは5点満点で何点ですか?
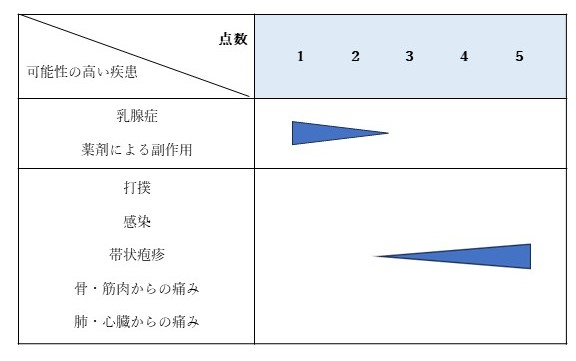
・痛みはどれくらいの期間続いていますか?
あったりなかったり、それが結局2週間以上続いている、も左に含まれます。
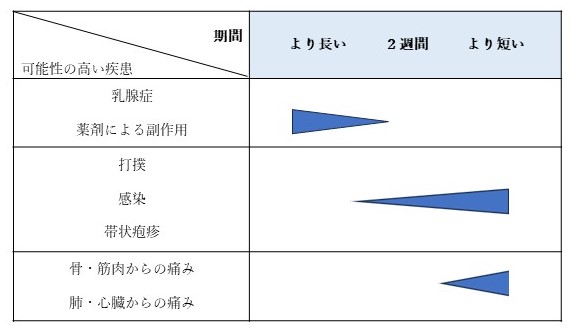
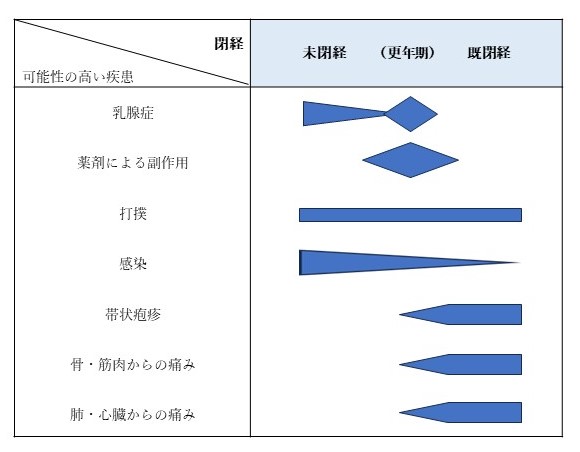
・閉経の有無
ここでは更年期として自覚されている人は真ん中と思ってください。また閉経したかどうかわからない人もこの時期に入られると思います。60歳を超えれば既閉経と考えてくださって結構です。
年齢とも関係しますが、不妊治療は若年者ですし、更年期の薬は更年期に使用されます。
打撲や、筋肉痛に年齢はあまり関係しません。乳腺痛はやはり生理と関係します。
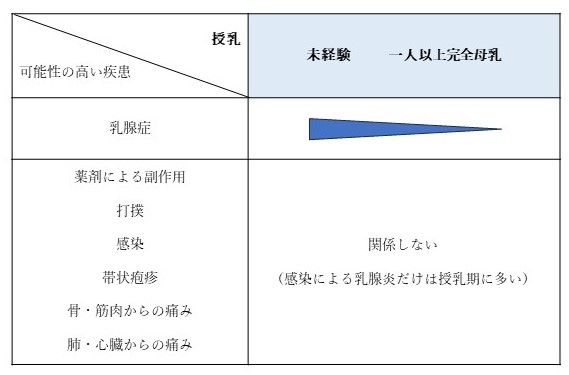
・出産・授乳経験
しっかり授乳した乳腺は“枯れて“しまい、硬さや張りを失っています。これは年齢とは関係しません。授乳したかしないか、です。逆に50歳近くの方でも、授乳経験のない方は乳腺がしっかり残っており、生理のたびに張る感覚は残っていることが多いと思います。
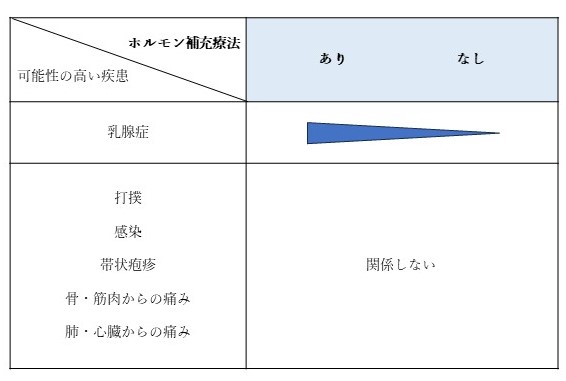
・ホルモン補充療法の有無
代表的なものは不妊治療、そして更年期障害の治療です。女性ホルモンの使用の有無、量、期間、中止してからの経過期間、それぞれ関与します。
乳腺症は直接関係しませんが、ホルモンバランスが悪い方が発症しやすいため、乳腺症がある方がホルモン補充療法を受けている傾向があります。
分析してみると、たぶん自分はこれだな、とわかります。
もちろんこれだけで決まるものではなく目安です。かならず医師の診察の元で一緒に乳腺の痛みについて考えていく基準になります。
ここでは触れませんでしたが、もう一つ重要な指標があります。
その痛みは 改善している ↔ 変わらない ↔ 悪化している
この指標は 右に行くほど何らかの疾患が存在していることを示唆します。
もし悪化していれば いったん何らかの診断がつき、治療を始めていたとしても油断してはなりません。ほかの病気が隠れている可能性もあるからです。
医師に必ず相談してください。乳腺症の場合はほとんど “変わらない”に入ります。逆にがんはかならず悪化してきます。
乳腺症だな、そう決まったとして、乳腺症、つまりホルモンの影響で乳腺や腋窩が痛む、それはなぜか、それを別の機会に解説します。
2023.08.15
今年7月27日 京都大学が乳がんの遺伝子変異に関して画期的な研究結果を発表しました。見れなくなる前にぜひ見ておいてほしい内容です。まだここから見れます。
とはいえ、この内容はかなり衝撃的なもので、ここで触れるかどうか、今の今まで悩んでいました。
乳がんの一部は、診断される数十年前、患者が10代前後の時点で、がんのもとになる最初の遺伝子変異が起きていたとみられることが遺伝子解析でわかったと、京都大学などの研究グループが発表しました。乳がんの早期発見や治療につながる可能性があると注目されています。
京都大学大学院医学研究科の小川誠司教授などの研究グループは、特定の遺伝子変異が原因とされる乳がんの患者9人からがんの組織などを採取して遺伝子解析しました。
変異の数から変異が起きた時期を推定したところ、いずれも、がんと診断される数十年前、患者が10代前後の時点で、がんのもとになる最初の遺伝子変異が起きていたとみられることがわかったということです。

今回の発表で、私が最も恐ろしいと感じたのは下の一文です。
一方、こうした遺伝子の変異は出産を1回経験するたびに55個減る計算になったということで、研究グループでは、妊娠や出産によって乳腺の細胞が置き換わることが影響している可能性があるとしています。

女性は、生理が始まる10歳台から時限爆弾のように乳がんの遺伝子変異の蓄積が始まる。それが出産、授乳を行えば巻き戻しが起こり、回復する。
どうも授乳が終わると、それまで使っていた乳腺の細胞が新しく次に備えて入れ替わるようです。しっかり授乳して、しっかり乳腺の細胞を使って、ボロボロになるまでミルクを与える。そして次に備えて作り直させる。そうすると変異した遺伝子をもつ乳腺細胞が減って巻き戻される。
巻き戻せるのなら、授乳しなくても生理のタイミングで巻き戻してくれればいいのに、なぜかそうはしないようです。授乳しない個体を”早死に”させたいかのように遺伝子の変異はただただ蓄積していく。これは不思議です。
第二次性徴を境に生殖に関する臓器にエストロゲン(女性ホルモン)の働きで遺伝子変異が蓄積し始める、同じことは生理が始まった子宮内膜にも言えるはずです。
でもそうはならない。なぜでしょうか。
子宮は、妊娠しないと生理になって内膜が剥がれ落ちて、排出されます。そしてまた新しく次の内膜が用意されます。ですので子宮内膜では先に述べた生理による遺伝子変異の巻き戻しが起こります。ですので原則として子宮内膜がん(子宮体がん)は閉経後に気を付ける必要がありますが、原則閉経前にはあまり警戒する必要がありません(稀ですがしかし”ありえます”ので注意してください)。
ただ乳腺は、実際に妊娠出産して授乳が行われないと破壊と再生が起こらない、と考えられます。確かに生理になったら張っていた乳腺が、乳頭から出血して出てきて、張りがなくなる、なんてことはないですから。
子宮は例えばサメなどの魚類にも同じ働きが認められる臓器があります。進化の過程では子宮は古くからある臓器です。でも乳腺は哺乳類から現れる臓器です。進化の過程では比較的新しい臓器なのです。ですのでそういう遺伝子変異から守る働きが進化していないのかもしれません。まして元気で、栄養状態もよく、異性も豊富に存在している、それでいて、出産しない、授乳しない、そんな哺乳類は人類しかいませんから。今後もなかなか進化しないでしょう。

”なぜ乳がんはこんなに増えているのでしょう?”
これはよく言われる質問です。しかし今回の京都大学の発表はこれにゆるぎない回答を与えたことになります。そう”少子化”が原因なのです。授乳する機会が減っていること、そして減り続けていること、それが原因なのです。食べ物、食事内容、たんぱく質を多くとる、それらは直接的には関係ないのです。
少子化が原因である、それを裏付ける根拠はいくらでもあります。
一つ例を出しましょう。乳がんは40から50歳代の若い女性がなる、そう考えておられる方が多いのではないでしょうか?
このグラフは 年齢別に 乳がんに罹患する確率を10年ごとに示したものです。
1995年(黄色の線) 乳がんが40-50歳で爆発的に増加しています。いまから30年前のことです。”乳がんは40歳から50歳くらいの若い人がなる” この考え方はこのころ形成されました。
でもそれは”若い人に多い”のではなく”高齢者で乳がんが少ない”だけなのです。
実は1995年に50歳前後の方は、団塊の世代に相当します。団塊の世代(だんかいのせだい)とは、日本において第一次ベビーブームが起きた時期に生まれた世代を指します。第二次世界大戦直後の1947年(昭和22年)4月2日〜1950年(昭和25年)4月1日に生まれています。1995-1950=45なのでわかりますね。
つまり団塊の世代から若年者の乳がんが急増し始めました。それは団塊の世代こそ、少子化が始まった最初の世代だからです。団塊の世代を生み出した、その親、祖母の時代は子供をたくさん産んでおられた、だから乳がんが少なかったのです。団塊の世代は自分たちの人数が多いので、子供をあまり作らなくなったのです。ですので急に乳がんの罹患率が増えた。そのとき”乳がんは若い人のがん”という認識が作られたのです。
少子化はしかしそこで止まっていません。一人の女性が生む数は減り続けました。現在では特殊出生率(女性一人が一生で産む数)は1.3まで減少しています。もちろんその40歳から50歳の乳がんの罹患率は 黄色からピンク、赤と時間経過とともに増加の一途です。
ただ団塊の世代もまた、10年おきに60歳、70歳と高齢になっていきます。そして高齢者の乳がん罹患率の伸びもまた明らかに認められるようになりました。つまりじわじわと乳がんは若い女性のがんではなくなってきたのです。
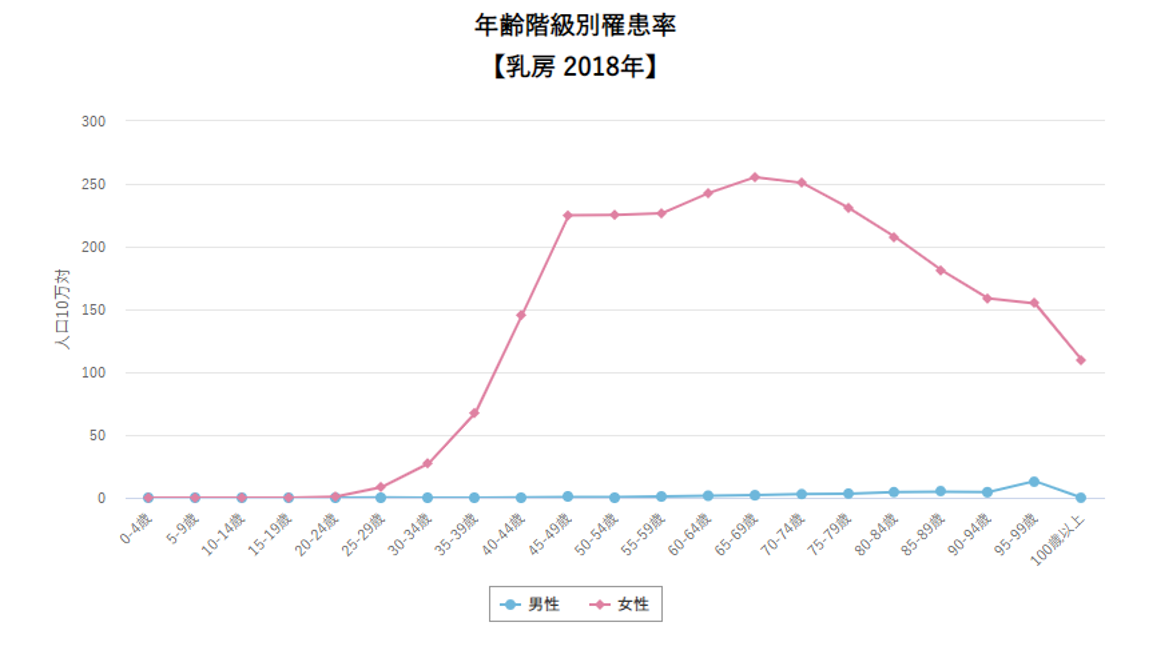
上記はがんセンター発表の最新データです。
乳がん罹患率の年齢階級別分布ですが、もう40歳から50歳がピークではありません。
現在の乳がん罹患率のピークは65歳から75歳なのです。中止してほしいのは、この数値は数ではありません、率です。乳がんに罹患する確率が高いのは今は”高齢者”なのです。
ただこのグラフ、まだ不自然ですよね、何か山の頂上がかけたような形になっている。
乳がんを引き起こす遺伝子異常が年齢依存性に蓄積するなら、このグラフの形はなだらかに頂上をつくらなければおかしい。いくら閉経すると蓄積するスピードが落ちるとは言ってもです。閉経は50歳から60歳で起こりますしね。
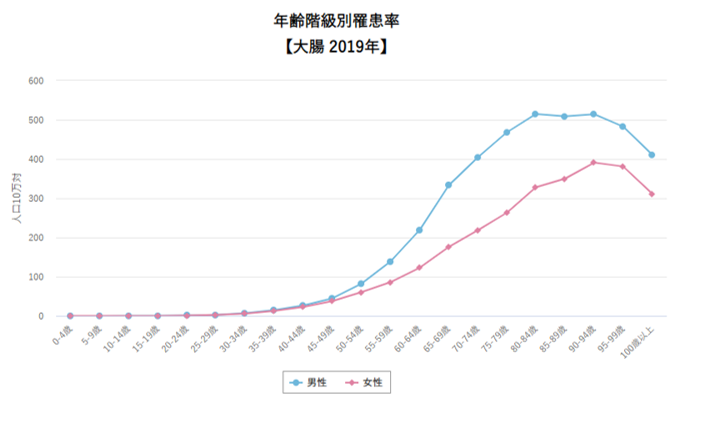
ちなみに他のがんだとどうなんでしょう。
上記のグラフは大腸がんの年齢別罹患率です。自然なカーブだと思いませんか?
年齢に伴って 遺伝子異常の蓄積が起こるなら、この形が自然なはずです。
年齢が上昇するほど、遺伝子異常が限界に達する確率が上がるからです。
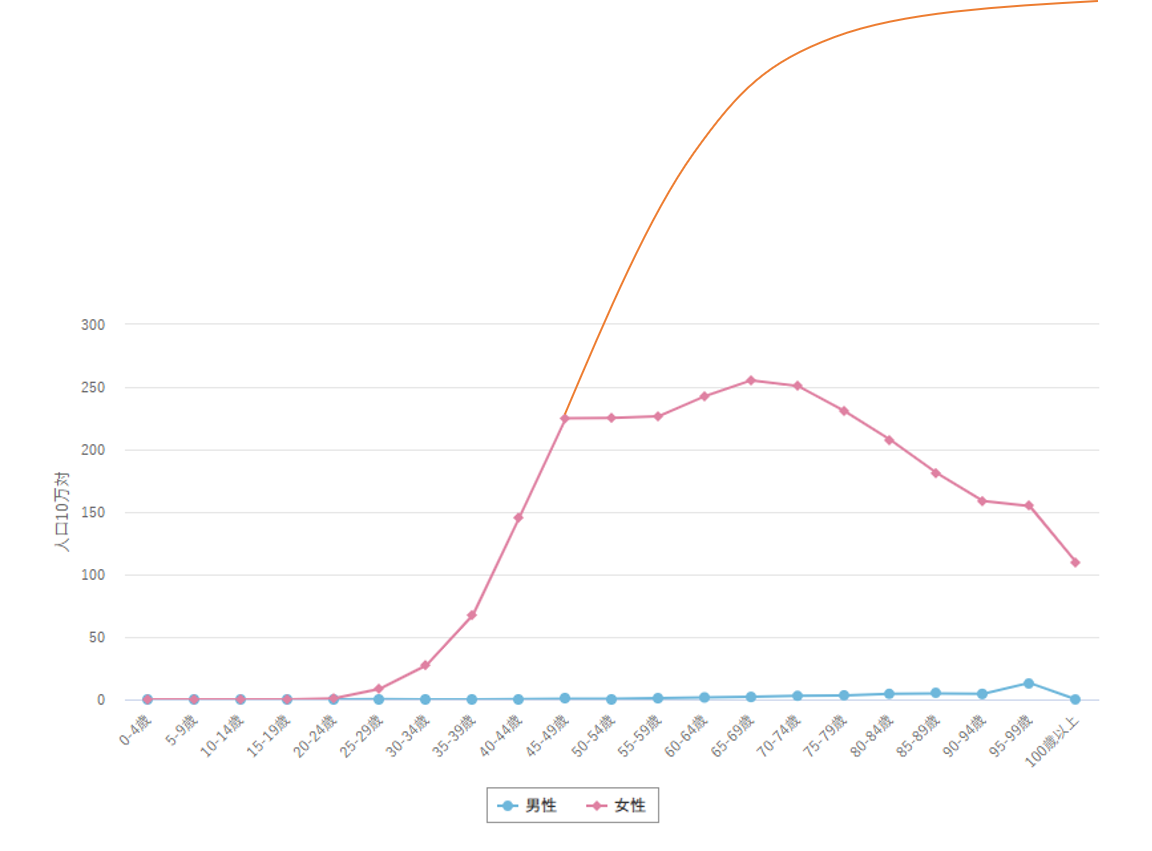
乳がんも本来上の図のようなグラフでなければ変ですよね。こんな形は不自然です。
つまり 現在もまだ、高齢の方の乳がんは抑制されていると考えた方が自然です。
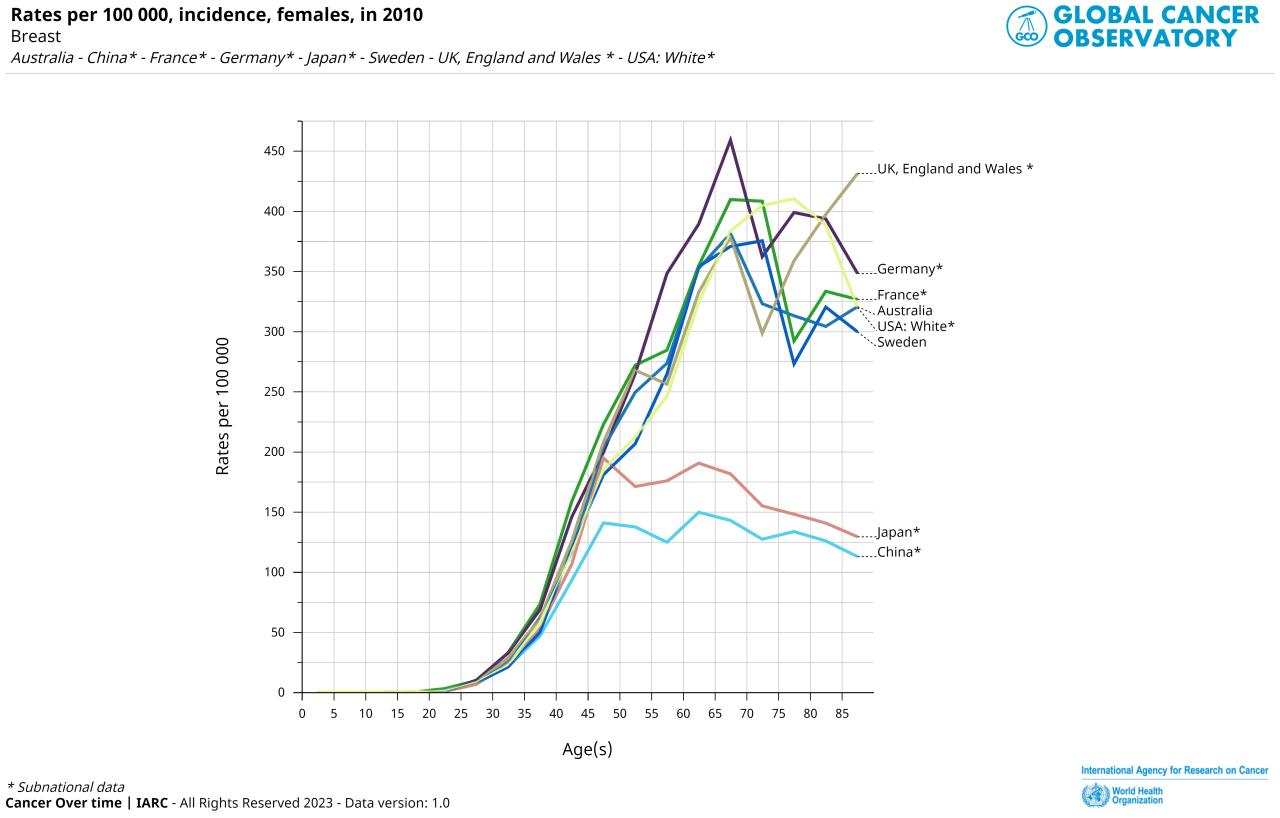
上のグラフは日本以外の先進国も含めた、乳がんの年齢別罹患率のグラフです。
そういう自然な形になっています。ヨーロッパや米国では日本よりも早くから平均出生率の低下が起こり落ち着いています。ですので歴史上その形に早く到達しているのです。
対して中国(China)で有名な一人っ子政策は1979年からです。日本のベビーブームは1975年です。不気味なくらいグラフの形が似ています。この頂上の欠けた形は、どこかの年齢をきっかけに急激に少子化が進んだ国の特徴的なグラフなのです。日本も中国も、また戦前のようにたくさん産むようにはならないでしょう。ですのでヨーロッパ先進諸国の形に重なるようになってくると予想されます。
ただ米国やヨーロッパの国々の出生率はそれでも1.7程度です。日本は1.3、中国は一人っ子なので1前後です。となればこのグラフの上に行く可能性もあり得ます。
結論から言えば、日本でも乳がんは高齢者のがんになる、そして現在の50歳以上の方と比較して、これからの50歳以上の方の乳がん罹患率は単純に見積もっても”倍以上になる”可能性が高いのです。
2023.07.27
乳癌の術後に、タモキシフェンや、アロマターゼ阻害剤といった飲み薬を飲まれている方は多いと思います。ホルモン感受性陽性と呼ばれる乳がん細胞は、女性ホルモン(エストロゲン)を抑制すると、増殖もそれに反応して抑制されるため、これを目的として処方がなされます。
ただこれと一緒に、ゾラデックス🄬、リュープリン🄬といった卵巣機能抑制のためのお薬を注射で併用されている方も多いと思います。注射なので痛みもあり、また値段も高価であることから必要性に関して疑問を感じておられる方も少なくないでしょう。
なぜ2種類も薬を使うのか?タモキシフェンだけではだめなのか?
これは正直、簡単に説明をすることが難しく、何度かこのブログでも説明をしてきました。よければこの内容も理解されたうえで、今回の記事を読んでいただければ幸いです。
ランダム化試験のメタアナリシス、と呼ばれる研究手法があります。
お薬が開発されたり、新しい投与方法が感がられた際に、それが本当に有効なのか、を調査することは大変な困難が伴います。たとえば皆さんの関心の高い”認知症”ですが、ある薬が開発され、これが効果があるか調査したいとなったとします。もちろん効果だけではいけません。副作用もその内容によっては効果を上回ることもあるでしょうから、合わせて調査が必要です。
その薬を飲まれた1000人の認知症の患者さん、飲まれなかった1000人の患者さんを比較することは最低限必要です。
ただこの際に飲まれた患者さんは、その製薬会社の指名した病院で手厚い介護をされ、リハビリもされていた、飲まれていない患者さんはそのままとされた、としたらどうでしょうか。結果はおそらく影響されるでしょう。
こうしたことを防ぐために様々な工夫をして、初めて信頼性のたかい結果が得られます。
ホルモン感受性の、閉経前の女性における乳がんの再発予防において、卵巣切除または抑制が有益であることが今回の研究でも確かめられました。
この調査結果は、数十年にわたる約15,000人の女性を対象とした研究に基づいており、2023年のASCO年次総会で英国オックスフォード大学名誉教授のリチャード・G・グレイ修士、修士によって発表されました。グレイ博士は、早期乳がん臨床試験協力グループ (EBCTCG) を代表してこの研究を発表しました。


「エストロゲン受容体陽性腫瘍を患う閉経前の女性にとって、卵巣抑制と卵巣切除には実質的かつ持続的な利益がある」とグレイ博士は報告しました。「以前に化学療法を受けており、化学療法後も閉経前のままである女性にも、化学療法を受けなかった女性と同様の効果が見られました。」
今回の検討の一つのポイントですが、乳がんの治療はホルモン剤を使用している方も、同時に抗がん剤をうけておられる場合があります。閉経前女性であっても、抗がん剤治療をうけると、その毒性によって卵巣機能が破壊されてしまって、医原性に閉経してしまうことがあるため、こうした女性ではあえて薬剤を付加してまで卵巣抑制を行う必要は本来ないはずです。その点に注目して今回の検討は行われています。
化学療法を受けていない女性、または化学療法後に閉経しなかった女性 (n = 7,213)の検討では
15 年時点での再発率は対照群で 39.3%、卵巣切除または抑制群では 29.5% で、絶対利益は 9.8%であった。(RR 0.71: P < 0.00001)。
化学療法前は閉経前だが、化学療法後の閉経状態が不確かな女性(n = 7,786)の検討では
15 年時点での再発率は対照群で 44.4%、卵巣切除または卵巣抑制群では 43.1% で、絶対利益は 1.3%であった(RR = 0.91; P = 0.02)。
化学療法を受けていない患者、または化学療法を受けても閉経しなかった患者では、その利益は時間の経過とともに大きくなり、絶対差で見た際に5年で約6%、10年で8%、15年で10%に増加しました。
一方、残りの半数の患者(つまり閉経してしまった患者で)の違いは「ほとんど識別できなかった」とグレイ博士は述べた。研究は数十年に及んだが、研究結果には一貫性があり、試験間に大きな異質性はなかったと同氏は付け加えました。

年齢の影響は、化学療法を受けていない患者集団で最もよく観察されます。これは化学治療によって卵巣機能が抑制、あるいは破壊されることを考えれば当たり前ですが、今回の検討では年齢は利益に明確な影響を及ぼさなかったようです。
45歳未満(n = 4,437)の患者さんでは
15年間の再発率は対照群で41.3%、卵巣切除または卵巣抑制群では30.4%で、絶対利益差は10.9%であった(RR 0.66: P < 0.00001)。
45~54歳(n = 2,776)の患者さんでは
15年間の再発率は対照群で36.1%、卵巣切除または抑制群では28.6%で、絶対利益差は7.5%であった(RR 0.82: P < 0.02)。
グレイ博士は年齢に応じた分析について説明し、まず化学療法を受けた集団のデータを提示した。同氏は、閉経前の「高齢」患者のほとんどは化学療法により無月経になると指摘しました。したがって、追加の卵巣切除や抑制は彼らにとって何の利益ももたらしません。若い閉経前の患者の約 50% も無月経になります。メタ分析の結果はこれを反映しており、39 歳未満の女性では「わずかな利点」(RR ≈ 0.80)があり、それ以上の女性では実質的な利点がないことが示されました。同氏は、このグループの試験は閉経前女性の卵巣切除を真に試験していないとして「却下」されるべきだと述べました。
(これはわかりにくいですが、解説します。いままで40歳以上の閉経前女性が、化学治療を受けていた場合、過去の試験結果がどうであれ、それは薬によって閉経している影響を除外できないので、採用できない、つまり、卵巣機能を抑制する意味は証明されていない、と述べています。)
化学療法を受けていない患者、または治療後に閉経しなかった患者では、卵巣の切除または抑制は乳がん関連死亡率および全死因死亡率の大幅な減少と関連していました。
20年時点での絶対利益差は、乳がん関連死亡率で10.9%(RR = 0.71; P < 0.00001)、全死因死亡率で11.6%(RR = 0.75; P < 0.00001)でした。(つまり乳がんによる死亡を20年間で10%も抑制する)
「これは乳がんによる死亡率の減少において非常に目覚ましい成果であり、非常に重要です。そして、これらの試験の多くで非常に長期にわたる追跡調査が行われ、その利点が少なくとも 20 年間持続することがわかります」とグレイ博士はコメントしました。
リンパ節転移陰性疾患の女性 (RR = 0.70; P < 0.00001) とリンパ節転移陽性疾患の女性 (RR = 0.72; P = 0.00005)はどちらであっても、ほぼ同じような利益が見られました。しかし、当然のことながら、リンパ節転移陽性の患者さんでは、もともと15 年再発率が高い(54.5%)ため、したがって卵巣切除または抑制による絶対利益も大きくなりました (11.9%)。
大きな違いをもたらした要因の 1 つはタモキシフェンの使用でした。タモキシフェンの併用がない場合、早期再発リスクは非常に高く、5年で40%を超えましたが、タモキシフェンを投与された患者の5年再発リスクは14%未満でした。「タモキシフェンには大きな利点があることがわかります。再発リスクが最初の 5 年間で 50%、次の 5 年間で 30% 減少します」とグレイ博士は述べました。
そのような状況では、タモキシフェンがすでに保護効果を発揮しているため、卵巣切除または抑制の利益は少なくなるでしょうが、卵巣機能の抑制を自然閉経期である50歳前後まで拡張することには価値があるように見えました。
タモキシフェンを受けていない女性では、卵巣切除または卵巣抑制により15年間の無再発生存率が17.5%向上しました(RR = 0.61; P < .00001)が、タモキシフェンで治療された女性の場合、その向上はわずか4.5%でした(RR = 0.80; P = 0.002)。
筆者注
日本では、タモキシフェンやアロマターゼ阻害剤に加えて、ゾラデックス🄬 リュープリン🄬を使っておられる方が多いと思います。したがって日本では卵巣抑制は多くの場合でタモキシフェンへの”上乗せ”効果で考えなければいけないので、それほど高いものではなくなります。
しかし私は5%程度であっても再発抑制の上乗せ効果があるならばそれはそれで意味があるとは思います。
今回の発表を踏まえて思うのは、化学治療を受けてなお閉経しなかった女性、こうした方はリンパ節転移がある、細胞分裂が盛んだったなど、再発リスクが高い、それで化学治療になっているはずです。それでもなお閉経しなかったのですから、卵巣をしっかり抑制しておいた方がいい、タモキシフェンとゾラデックス🄬、リュープリン🄬の併用がいい、ということは確実に言えそうです。
2023.07.18
表現型を詳しく見る
「病理学者は、小葉がんの病理的表現型の特徴が、CDH1 遺伝子によってコードされる E-カドヘリンの機能の喪失であることを長い間知っていました。小葉がんにおいて、がん細胞の結合力を消失したかのような異常な増殖パターンの原因となるのは、このタンパク質の喪失です。」
ほとんどの小葉がんはルミナール表現型、主にルミナール A、つまりエストロゲン受容体陽性、HER2 陰性であり、増殖率(Ki67であらわされるがん細胞中に見られる分裂中の細胞割合)が非常に低いです。
Cancer Genome Atlas データセットにおけるルミナール Aの浸潤性小葉がんと、ルミナール Aの浸潤性乳管がんの比較では、小葉がんにおけるCDH1変異の「驚くべき」高さが示されました。実際には小葉癌で68%、乳管がんでは 2%に過ぎませんでした。
FOXA1異常は小葉がんでも多く見られ、小葉がんにおける FOXA1 活性はエストロゲン受容体シグナル伝達に重要な影響を及ぼし、治療に影響を与える可能性があると最近報告されました。(FOXA1遺伝子の主な機能は、エストロゲン受容体の制御です。エストロゲン受容体は、女性ホルモンであるエストロゲンに対して感受性を持ち、細胞内でエストロゲンのシグナルを受け取ることで特定の遺伝子の発現を調節します。)

ブロックをくっつけるには表面の出っ張りが必須ですよね。
筆者注: 難しく書かれていますが、以前から乳管がんと小葉がんの現れ方の違いは、CDH1遺伝子の変異によって引き起こされるE・カドヘリンという細胞間接着因子の異常に起因すると考えられるのです。
レゴのブロックを細胞にたとえると、ブロックにはブロック同士を引っ付けるために表面に出っ張りが並んでいますが、あれがなくなっていたり、おかしくなっている状況です。当然ブロックで何も作れません。
小葉がんではそれが原因で組織への浸潤性が高く、塊を作りにくい、と考えられてきました。
ですので、切除においてはできるだけ温存せず全摘されてきました。
術前の画像診断における考慮事項
「病気の進行度、あるいはひろがりを判断することについての懸念をよく聞きます。乳房温存手術における適切なマージンは? 術前療法の役割は何ですか?」
結節の管理については、乳管がんの管理と変わらないため、彼女は議論しませんでした。しかし、小葉がんの患者はリンパ節に微小転移を伴っている可能性が高いようであり、超音波ガイド下の針吸引はこれらの病変では感度が低下する可能性があります。(小葉がんは先に述べたように細胞単位で浸潤し、転移すると考えられているため、温存するにあたっては断端距離を大きくとる、あるいはあきらめて全摘する、などの対応がとられがちです。でも実際にさまざまな検討が行われましたが、実臨床においては乳管がんと小葉がんで取り扱いを変える必要はない、という結果しか出ていないのです。)
小葉がんに限らず、がんの乳腺内での広がり、つまり腫瘍サイズを決定するための最良の画像診断法は磁気共鳴画像法 (MRI) です。他のアプローチよりもはるかに高い精度を反映しています。
「しかし、私たちの画像診断法がすべて完璧であるわけではないことはわかっています」とキング先生も認めています。メイヨークリニックでMRIを受けた59人の患者を対象に、サイズと最終的な病理学的腫瘍サイズの一致率、過小評価、過大評価の割合を検討してみた結果、注目すべきことに、今まで通りの臨床における乳房検査による乳がんサイズの推定値は、MRI で得られた推定値と同じでした。(つまりMRIをしてもしなくてもあまり差は出ないということになります。)
「画像診断法についてはまだ課題が残っていますが、一般的に、浸潤性乳がんの結果を評価するために術前 MRI を使用すると、乳房切除術の利用が増加することがわかっています」と彼女は述べた。(筆者注:つまり最初から臨床上3.5㎝と判断された乳がんがあったとして、MRIを使用して検査をすればやはり3.5㎝と診断されるのだけれども、なぜか全摘が選択される確率が高くなる、ということになります。外科医がMRI以外の臨床検査で大きさを判断しても、実際はもっと小さいから温存してみるか、病理結果を待ってみるか、と決断し、MRIで大きさを示されるとこれは確実だから全摘しかないな、と決断しているということになるでしょうか。)
約86,000人の患者を対象とした、浸潤性乳がん(小葉がんおよび乳管がん)における術前MRI使用に関するメタアナリシスでは、手術結果のオッズ比が計算されています。
MRI の使用によって乳房切除術を選択する確率は有意に増加していましたが、断端陽性率(最終病理でとり切れていないと診断される確率)や再手術の必要性は減少しませんでした。
MRI の使用は、対側の予防的乳房切除術をほぼ 2 倍に増やします。
「したがって、小葉がん患者においては、MRIを使用すべきとして施行が増加する傾向があることはよく知られているが、実際には手術成績の改善は実証されていない」とキング先生は指摘しました。
(つまり小葉がんは、その病理学的な特徴から、”塊を作らない”ことが予想されていました。ですので、臨床上は2㎝と考えられても、顕微鏡で見てみると3㎝、4㎝とがん細胞が広がっていることが多いのではないか、と外科医は考えたのです。ですのでより正確に浸潤範囲が検討できるMRIを施行し、できるだけ全摘を選択し、と努力してきたわけです。しかしそうしたほうがいい、という具体的な結果はいままで何一つ得られていない、とキング先生は指摘しているわけです。)

治療後の再発リスク
2004年から2015年までに発表された一連の研究では、局所再発率が非常に低く「許容できる」率であり、乳管がん患者の再発率と何ら変わらないことが判明しました。2011年のGalimbertiらによる最大規模の研究では、局所再発率は追跡期間中央値8.4年で5.7%、乳腺内手術と同じ範囲内では3.9%、それ以外の部位で1.8%であったことが示されました。同氏は、「より広範囲に明瞭な断端」(断端幅が10mmを超えると定義される)を有する患者では、局所領域再発に差はなかったと付け加えました。
(乳腺外科医は、浸潤性”小葉”がんに対して温存切除術を選択すれば、残された乳腺から再発しやすいのではないか、と考えていました。しかし実際にはそんなことがなく、8年追いかけて6%程度、そしてもしかすると再発ではなく、新しいがんかもしれないものも2%で含まれている、と考えられる、と述べられています。)
(浸潤性小葉がんに対して温存切除をする際に、普段 乳管がんに対して取っているよりも、断端距離を多めにとった方がいい、画像で考えられている範囲よりも大きめに切除したほうがいい、と考える外科医も多く存在していました。)
小葉がんにおける辺縁幅の問題は、キング博士の施設であるブリガム・アンド・ウィメンズ病院/ダナ・ファーバーで1997年から2007年に治療を受けた一連の736人の患者で評価されました。小葉がん患者の半数が乳房温存手術を受け、全員が少なくとも 5 年間追跡調査されました。中央値72か月(6年)の追跡調査では、乳房温存術と乳房切除術の間で局所領域再発率に差はなく、それぞれ5%未満でした。また、局所領域再発は腫瘍サイズ、悪性度、最終断端の状態と関連していましたが、最終断端の幅とは関連していませんでした。(つまり大きめに切除したほうが、取り残しが減る、ということはなかった、結論付けています。小葉がんだからと言って大きめに切除する必要はない、と言われているのです。)
術前補助療法の考慮事項
(浸潤性小葉がんも乳管がんも発見が遅れて進行して見つかることはあります。そうした際に、なんとか小さくできないか、あるいは抗がん剤に反応するかどうか確認しておきたい、そう言った理由で手術に先行して抗がん剤を施行することがあります。しかし小葉がんはホルモン感受性があることが多く、またホルモン感受性のがんは抗がん剤に対しては反応が鈍い傾向があります。小葉がんではどうでしょうか?)
小葉がん患者に術前化学治療を施行しても、病理学的完全寛解率は非常に低く、公表されているシリーズでは 1% ~ 6% であり、エストロゲン受容体陽性の乳管がん患者で見られる 9% ~ 20% よりもさらに低いです。(小葉がんは抗がん剤に反応しにくい傾向があると考えられています。)
Loiblらは、術前化学療法に対する反応を評価する最大規模の研究として、エストロゲン受容体陽性乳がん患者を対象としたドイツの9件の試験の結果をまとめたものを発表しています。全体として、小葉がん患者 1,051 人の病理学的完全寛解率は 6% であったのに対し、乳管がん患者では 17% でした。
注目すべきことに、病理学的完全寛解(術前化学治療によって、手術を施行してもがんが乳腺内から完全に消えていると診断された)が得られていても、小葉がん患者さんではそれが遠隔無病生存率(PFS)や全生存率(OS)とは関連していませんでした。
対して非小葉がん患者さんでは、病理学的緩解が得られた方ではその後の経過もやはり良好であった、という結果が得られました。
(つまり小葉がんでは、術前抗がん剤によって乳房内のがんがたとえ消えたという結果になっていても、消えなかったという結果の患者さんと比較してその後の予後に差がありませんでした。こうした小葉がんの特殊性を理解するために遺伝子の観点から研究が始まっていますが、これからの結果を待たないといけない、とキング博士はまとめています。)
細胞間の結合タンパクに異常があって、細胞がばらばらになりやすい特徴のある小葉がんの予後はやはり悪いのが事実でしょう。小葉がんの多くはホルモン感受性がありますが、あったからといって予後が良くなるのでもないようです。
しかし抗がん剤、化学治療への反応性も決して良いとはいえない。
だから手術で大きくとる、思い切って全摘する、としても結局は転移によって予後は決められてしまうのであまり影響はないようです。
何か新しい治療法が見つからない限り、一般的な乳管がんと同じ治療方針でよく、特別に意識してしなければいけない何かはない、という結論になるでしょう。
ただこの論文では触れられていませんが、小葉がんは塊、つまりしこりを作りにくい特徴があります。レゴブロックが綺麗に積み上がらないからです。そのためマンモグラフィはもちろん、さまざまな検診方法を併用してもなお発見が難しい特徴があるのも事実です。
しこりというよりぼんやりと板状に固くなり、乳腺が縮こまるイメージです。自己チェックの際にはそういう顔があることを少し意識していてもいいでしょう。
2023.07.15
乳がんのなかには,病理学的に分類されている、粘液がん,管状がん,腺様(せんよう)囊胞(のうほう)がんと呼ばれる特殊型があります。こうした特殊型の中には通常の乳がんとは予後や薬物療法の適応基準が異なるものがあります。それぞれの病態に応じた治療方針がガイドラインで示されています。
ここでは小葉癌と呼ばれる特殊型乳がんの中では比較的頻度の高い乳がんについて、その管理にどのような違いがあるのか、2023年のマイアミ乳がんカンファレンスで、FASCOのタリ・A・キング医師が、特徴、予後、最適な管理の観点から、より一般的な乳管がんとの違いについて説明してくれています。
キング博士は、ダナ・ファーバー/ブリガムがんセンターの集学的腫瘍学の副議長および乳房外科部長であり、ハーバード大学医学部の女性がん分野の外科学の教授でもあります(日本で言えば東大医学部の教授であり、東大附属病院の部長もしておられるような方、凄い…。でも今回は皆さんにもわかりやすいように不肖私が少し説明を足しながら触れていきます。)。
小葉癌は接着タンパク質とよばれる細胞同士をくっつける働きをするE・カドヘリンという物質を持っていないことが特徴です。
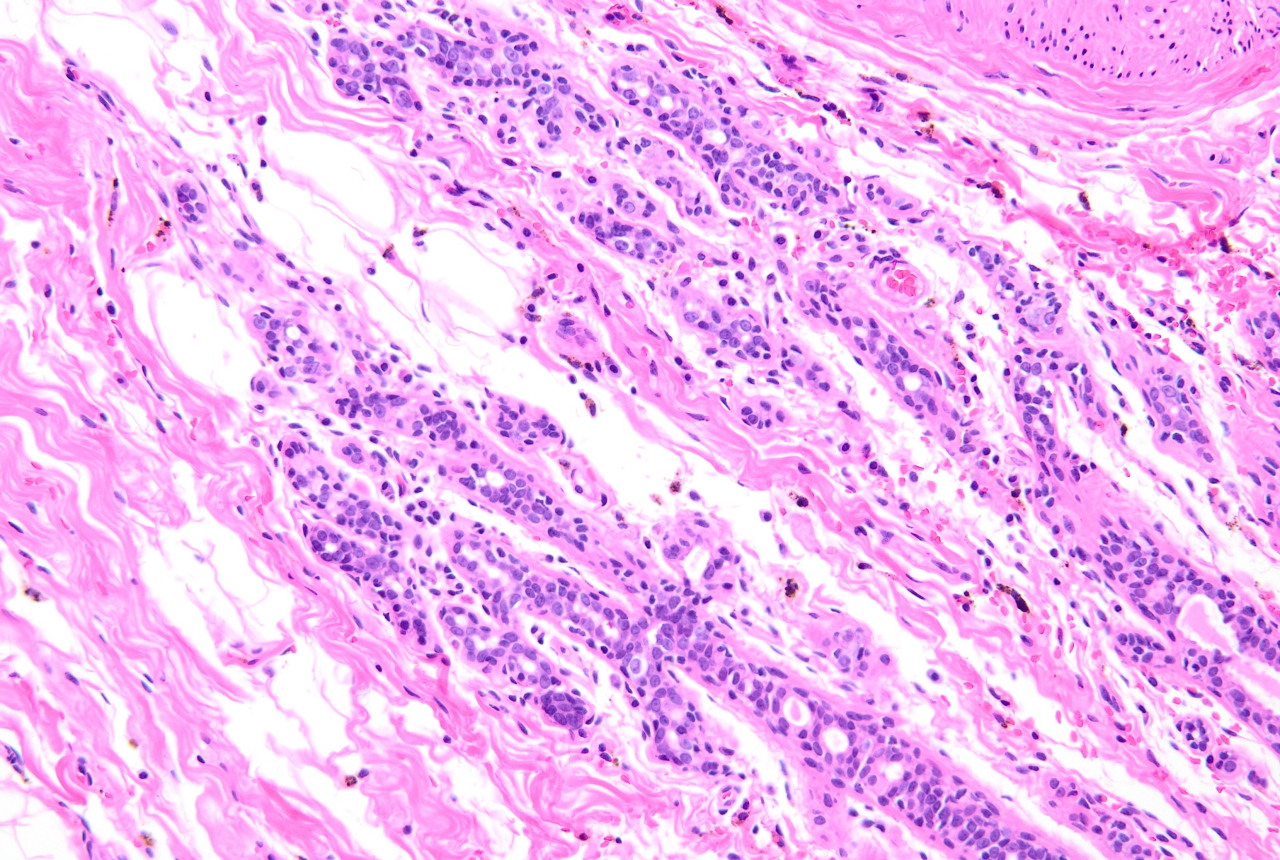
古くから理解されている浸潤性小葉がんは、顕微鏡で見たときに小さな丸い核を持つ単形細胞を特徴とします。そして、細胞間の接着因子であるE・カドヘリンを持たないことから推察できるように、しっかりした構造を構築せず、乳房を通してびまん性に広がる浸潤性の成長パターンをとります。(対して乳管癌は、E・カドヘリン陽性でそのタンパクを発言しており、その名前の通り、乳管構造を取りながら発育します。”浸潤性が高い”、ことは しみこみやすい、ということと同じです。つまり小さながんであっても転移しやすいのではないか、広がりやすいのではないか、と考えられたのです。)
1970 年代から 1980 年代にかけて、小葉がんという乳がんが存在し、その組織学的な特徴がよりよく認識されるようになると、当時の外科医は小葉がんを乳管がんとは別に治療すべきかどうかを疑問視し始めました。この悪性腫瘍をより深く理解するために、過去にさかのぼっての研究が行われましたが、最初の前向き研究は 2008 年まで発表されませんでした。(過去の小葉癌を見直してみて、どのように治療し、どういう経過をたどったか、を調べてみたということ。小葉癌であることを意識して治療しているわけではない。前向き研究では小葉癌を認識したうえで治療を行ってどうだったか、を調べるものになるので、内容的には異なる結果になる)。
組織学的サブタイプの比較
国際乳がん研究グループ (IBCSG)によって、中央病理検査が組織され、そこで組織像が記録された 13,000 人を超える患者を対象とした 15 件の試験の結果が得られています。それをまとめました。
IBCSG は、小葉がんは乳管がんと比較して、より高齢者に多い、より大きな腫瘍で発見されることが多い、および乳房全摘で対応されることがより多い、ことを発見しました。これは過去の症例の検討からすでに指摘されていました。
新たな発見もありました:乳管がんであるか、小葉がんであるか、はその初期にはあまり差がないものの、時間経過に伴って差が出てきます。具体的には再発無しで生存されている割合(PFS)、そして全生存割合(OS)ともに差が出ます。小葉がん患者のPFSは術後6年まで、乳管がん患者よりも著しく低いです。10年のOSで見たとき、小葉がんは乳管がんに有意に劣っていました。(小葉がん患者さんは乳管がん患者さんと比較して、術後6年間は再発しやすい傾向があります。さらに10年後に見たとき、亡くなってしまわれる方も小葉がんの方の方が確率が高いことがわかっています。つまりやはり予後は悪いのです。)
また、ほとんどの小葉がんはエストロゲン受容体陽性であり、そのような患者ではあまり術後早期には再発せず、何年もたってからの晩期再発がより一般的であることが知られています。しかし小葉がんではそれがそうではありませんでした。
「曲線の形状は、エストロゲン受容体陽性患者とエストロゲン受容体陰性患者で類似しており、予後に対する時間依存的な影響がエストロゲン受容体の状態とは無関係であることを示唆しています」とキング博士は述べました。(これはつまりホルモン受容体陽性の小葉がんと、稀ではありますが、陰性の小葉がんで予後が変わらない、ということを意味します。乳管がんではこれは全く異なります。術後早期の再発は圧倒的にホルモン受容体陰性乳がんで多い傾向があります。)
また、局所再発率(温存ならば残された乳腺、切除後の皮膚や腋窩のリンパ節での再発)は小葉がんと乳管がんで同様でした。しかし頻度で見たとき乳管がん患者では局所再発>遠隔転移です。小葉がん患者では局所再発<遠隔再発です。ゆえに局所再発率が同じであるならば、遠隔転移は小葉癌で明らかに多いということになります。乳がんが遠隔転移する場合、乳管がんは骨に広がる傾向があったのに対し、小葉がんは腹膜、卵巣、消化管に広がる傾向がありました。小葉がんでは肺への再発はあまり一般的ではありませんでした。
小葉がんは乳管がんと比較して、
1 高齢者に多い
2 大きな腫瘍で発見されることが多い
3 乳房全摘で対応されることがより多い
4 術後6年間は乳管がんよりも再発しやすい
5 10年後に見たとき、亡くなってしまわれる方も小葉がんの方の方が確率が高い
6 ホルモン感受性の有無によって予後があまり変わらない
7 乳管がんが骨に転移しやすいのに対して小葉がんでは腹膜、卵巣、消化管に転移しやすい。
乳がんの発症リスクに関しても異なる可能性がある
小葉がんの危険因子も、乳管がんに関連する危険因子とは異なる可能性があります。
ホルモン曝露に関する25件の観察研究のメタアナリシスでは、小葉がんと乳管がんについて、ホルモン補充療法、初潮年齢、閉経年齢とのより強い関連性が見られました。
ホルモン補充療法を以前または現在使用している人の中で、小葉がんの相対リスクは 2.0 であったのに対し、乳管がんの相対リスクは 1.5 でした。いくつかの個別の研究では、小葉がんに関連するリスクが 3 倍増加することが判明しました。(つまり女性ホルモンへの暴露とより強い関係があります)
小葉がんの最も強い危険因子は、上皮内小葉がん(LCIS)と以前の診断されたことがある、です。
上皮内小葉がん(LCIS)は浸潤性小葉癌と同じ細胞学的特徴を共有しますが、細胞は末端管小葉単位に限定されています。サーベイランス、疫学、および最終結果のデータによると、上皮内小葉がんの診断後のその後の乳がんのリスクは、10 年で 11%、20 年で 20%、つまり年間約 1% です。上皮内小葉がんは乳管がんと小葉がんの両方の危険因子ですが、このグループでは小葉がんが圧倒的に多く、その後発生するがんの約 30% が純粋な小葉がん、または乳管がんと小葉がんの混合です。
(筆者注: 乳管がんが周囲の組織に診断せず、乳管内にとどまっている場合は、非浸潤性乳管がん(DCIS)と呼ばれます。転移をしないという特徴があり、切除で完全に根治せしめることが可能なので、ステージも0とされます。いわば”前がん状態”ともいえる状態と思います。
同じく小葉がんにも浸潤性と非浸潤性の分類があり、DCISに対してLCISと呼ばれます。当然転移せず、ステージも0扱いです。
たとえば温存切除後に、DCISと診断された場合は、断端陰性でとり切れていることが必須であるとされ、残存乳房へ放射線治療も施行されます。対してLCISは断端の追求は厳密ではなく、放射線治療も施行せず、経過観察とされる傾向が強いです。臨床的には扱いに差があります。
この論文では、しかしそうして放置されている乳腺には後に年間1%で乳がんが発生しますよ、と注意しているわけです。)
これも続きます・・・(最近長いものが多くてすいません)
ご予約専用ダイヤル
079-283-6103